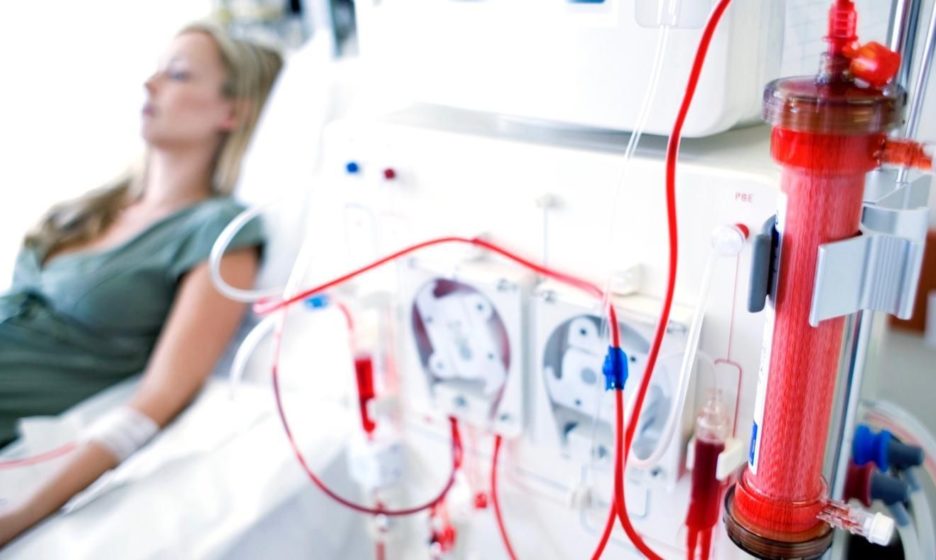
можно ли восстановить почки после гемодиализа
Остаточная функция почек на диализе
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, Москва, Россия
Наличие остаточной функции почек улучшает прогноз больных на заместительной почечной терапии. К факторам, влияющим на остаточную функцию диализных больных, относятся адекватность режима диализа и гидратации, стабильность артериального давления и кардиальной функции, контроль нефротоксичности медикаментов. Применение новых диализных технологий в отношении пациентов с сохранной остаточной функцией почек на фоне малобелковой диеты с добавлением эссенциальных аминокислот и кетоаналогов перспективно для индивидуализации режимов гемо- и перитонеального диализа в зависимости от характера почечного заболевания, возраста, коморбидности и комплаентности больного.
В настоящее время к показаниям к бинефрэктомии относятся неконтролируемая почечная гипертензия, поликистозная болезнь почек с частыми нагноениями кист, коралловидный нефролитиаз с гнойным пиелонефритом и высоким риском паранефрита и пионефроза, приобретенная кистозная болезнь почек с частыми кровотечениями и высоким риском малигнизации, туберкулезный уретерогидронефроз, рак предстательной железы с метастазами и гидронефрозом, аденокарциномы обеих почек [1, 2]. Уменьшение за последние 50 лет числа бинефрэктомий более чем в 5 раз [1] не снизило удельный вес больных хронической болезнью почек (ХБП) с утраченной остаточной функцией почек (ОФП), что считается прогностически неблагоприятным признаком. Так, риск смерти пациентов с ХБП после бинефрэктомии или утраты ОФП повышается как на регулярном гемодиализе (ГД) [3, 4], так и на перитонеальном диализе (постоянном амбулаторном, автоматическом) [5, 6].
Наличие ОФП в 5Д-стадии ХБП – независимый прогностический фактор [7, 8], однако данные по изучению влияния ОФП на выживаемость больных на заместительной почечной терапии весьма противоречивы.
Позитивное влияние остаточной функции сморщенных почек на выживаемость больных на регулярном ГД обусловлено дополнительной коррекцией хронической гипергидратации с лучшей стабилизацией гемодинамики, азотемии и дисэлектролитемии [9, 10], выведением β2-микроглобулина и средних молекул [11], более эффективным контролем гиперфосфатемии, нутритивного статуса и анемии [12], снижением риска неконтролируемой артериальной гипертензии, застойной хронической сердечной недостаточности (ХСН) и кардиальной смертности [13].
С одной стороны, интенсификация регулярного ГД с применением современных технологий увеличивает выживаемость больных ХБП [14]. C другой – негативное влияние на ОФП оказывают осложнения интенсивного режима интермиттирующего ГД, использование нефротоксичных медикаментов и некоторых диагностических методик. К осложнениям ГД, отрицательно влияющим на ОФП, относятся интрадиализная гипотензия, хроническая гипергидратация, застойная ХСН, уремическая полиневропатия, плохо контролируемый метаболический ацидоз, гиперпаратиреоз с кальцификацией артерий [15–17]. Следствием часто рецидивирующей интрадиализной гипотензии служит как ускорение утраты ОФП, так и неэффективность самого интермиттирующего ГД [18]. Также важную роль играют недостаточная биосовместимость диализной мембраны и артериовенозная фистула (АВФ) с большим сбросом [19].
Среди факторов, отрицательно влияющих на ОФП на диализе, важную роль играют медикаменты. К ним относятся ненаркотические анальгетики [20], нестероидые противовоспалительные средства [21], нефротоксичные антибиотики [22], цитостатики, включая ингибиторы кальцинейрина [23, 24], гадолиний [25], рентгеноконтрастные препараты [26]. Неблагоприятны для ОФП повторное применение антибиотиков и повреждение мио.
Почечная недостаточность: симптомы, стадии, лечение
Почечная недостаточность – острое или хроническое заболевание, при котором нарушаются фильтрационная, выделительная и другие функции почек с развитием многочисленных сбоев в работе всего организма. При этом происходит отравление собственными токсичными продуктами обмена веществ, попавшими в кровь – уремия. Патология, особенно при стремительном развитии, может угрожать жизни больного и требует скорейшего лечения.
Распространенность хронической болезни почек во всем мире в среднем составляет 13,4%. В России почечная недостаточность встречается у 36% лиц старше 60 лет и у 16% граждан трудоспособного возраста.
Причины
Хроническая форма заболевания чаще всего развивается как осложнение других патологий. Ранее основной причиной почечной недостаточности считался гломерулонефрит. В настоящее же время ведущее место занимают гипертоническая болезнь и сахарный диабет, приводящие к поражению мелких сосудов, питающих почки, и стойкому нарушению кровообращения в них.
Острая почечная недостаточность (ОПН) более чем в половине случаев связана с травмой или перенесенными операциями на органах малого таза. Развивается она также при неправильном приеме лекарственных препаратов, нарушении работы сердца, кровотечениях и шоке, генерализованной аллергической реакции, обезвоживании, циррозе, отравлении, аутоиммунных и инфекционных болезнях, онкологии, переливании несовместимой крови.
Симптомы почечной недостаточности
Почки не только очищают кровь от токсинов и выводят их из организма, но также регулируют водно-солевой баланс, контролируют уровень артериального давления, тонус сосудов, концентрацию гемоглобина, помогают в сохранении здоровья опорно-двигательного аппарата и сердца. Учитывая такое многообразие функций органа, почечная недостаточность проявляется многочисленными симптомами, выраженность которых зависит от стадии и формы заболевания.
При остром повреждении почек на начальной стадии имеются лишь проявления основного заболевания. Далее следует самая тяжелая, олигурическая стадия, продолжительностью до 3-х недель, со снижением суточного объема мочи менее 500 мл. Первым признаком болезни становится резкое уменьшение или прекращение мочеиспускания.
Состояние часто обратимо (если обратимо основное заболевание или состояние, приведшее к ОПН) и при правильном лечении переходит в полиурическую стадию почечной недостаточности с восстановлением объема мочи. При этом самочувствие пациента нормализуется, но может развиваться обезвоживание организма и присоединиться инфекция. Стадия полного восстановления продолжается от шести месяцев до года. При выраженных нарушениях состояние переходит в хроническую форму.
Хроническая почечная недостаточность (ХПН) развивается медленно, в течение нескольких месяцев и даже лет, и приводит к стойким изменениям в органе. На начальном этапе специфических симптомов обычно не бывает, но иногда человек может заметить снижение объема выделяемой мочи. Либо единственным проявлением патологии может быть никтурия – частое ночное мочеиспускание.
Осложнения
Болезнь осложняется появлением артериальной гипертензии, анемии, перикардита, аритмии и сердечной недостаточности, остеопороза, подагры, энцефалопатии, язвенной болезни желудка и двенадцатиперстной кишки, атеросклероза сосудов с развитием инфаркта и инсульта, синдрома беспокойных ног.
У детей почечная недостаточность приводит к задержке роста костной ткани.
Развитие почечной недостаточности у женщин во время беременности сопряжено с невынашиванием плода или формированием у него врожденных пороков.
Без лечения ХПН может закончиться смертью пациента от сердечно-сосудистых осложнений или уремической комы.
Диагностика
При первичном обследовании врач собирает анамнез заболевания, уточняя жалобы и давность симптомов. Далее проводятся осмотр кожных покровов, пальпация и поколачивание пальцами поясничной области.
Лечение почечной недостаточности
Обязательно проводятся диагностика и лечение патологии, послужившей причиной почечной недостаточности, а также устранение факторов риска.
При выраженном или длительном нарушении фильтрационной функции почек пациенту показано аппаратное очищение крови – гемодиализ. Процедура проводится регулярно и позволяет убрать из организма токсичные вещества. Альтернативой выступает перитонеальный диализ, при котором в брюшную полость вводится с последующим удалением специальный раствор, забирающий на себя вредные вещества.
В случае тяжелого течения хронической почечной недостаточности выполняется операция по трансплантации почки. После пересадки проводится курс терапии препаратами, подавляющими иммунитет, чтобы не произошло отторжения донорской ткани.
Жизнь при хронической почечной недостаточности
Как живут люди с хронической почечной недостаточностью? Если болезнь не на терминальной стадии, то пациенты проходят консервативное лечение. Стадию определяют по скорости клубочковой фильтрации (СКФ). При терминальной 5-й стадии она ниже 15 мл/мин/1,73м² — здесь уже требуется диализ или трансплантация почки. Хронической считают почечную недостаточность с 3-ей по 5-ю стадии — СКФ ниже 60 мл/мин/1,73м². На любой из них пациент должен вести особый образ жизни: соблюдать диету и ряд рекомендаций, назначаемых врачом.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
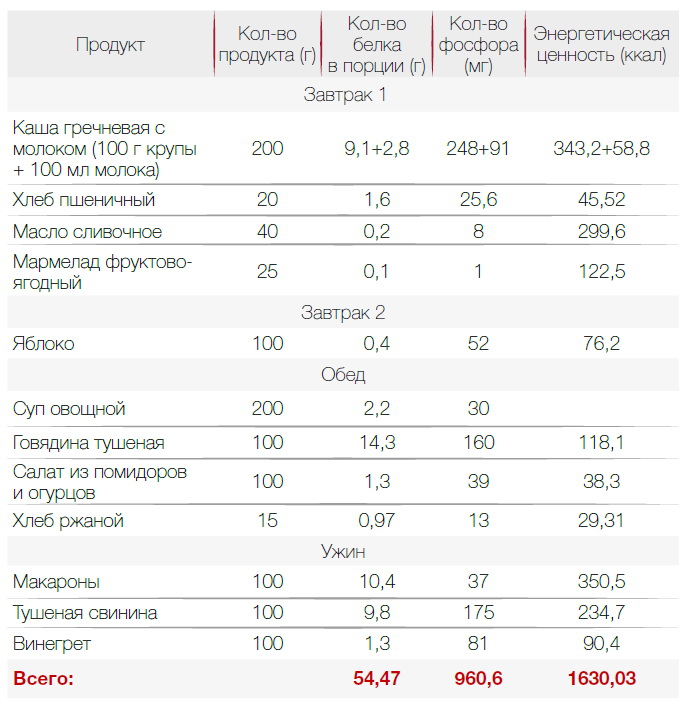
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
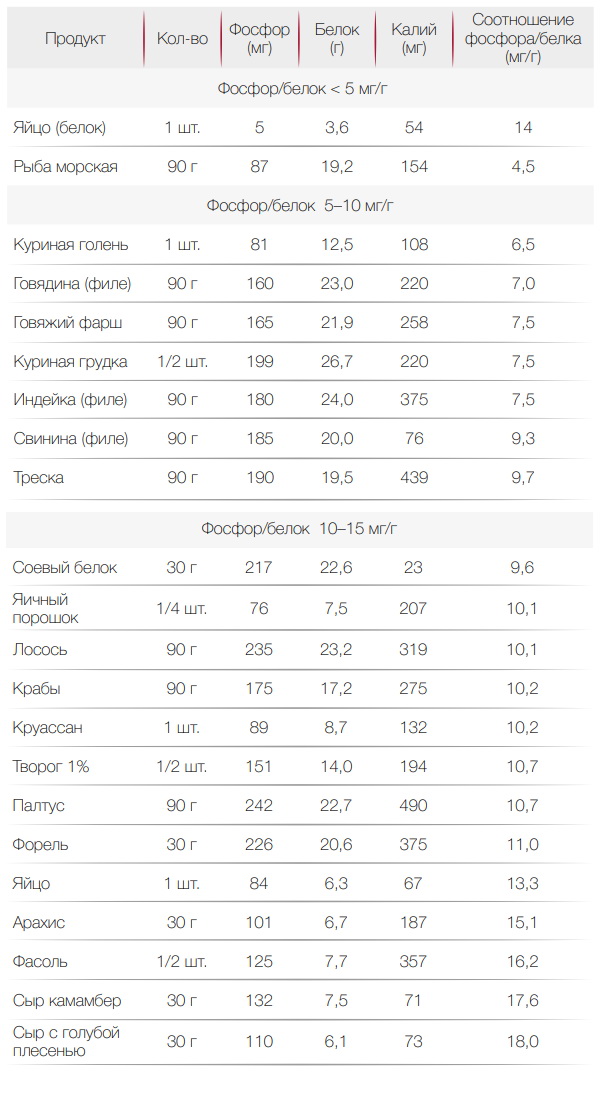
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
Можно ли восстановить почки после гемодиализа
Показания к диализу при острой почечной недостаточности включают:
1) перегрузку объемом с артериальной гипертонией и/или отеком легких, не устраняемыми диуретиками;
2) сохраняющуюся гиперкалиемию;
3) тяжелый метаболический ацидоз, не устраняемый лекарственными средствами;
4) неврологические симптомы (нарушения психики, судороги);
5) уровень азота мочевины в крови выше 100-150 мг% (или ниже, если быстро возрастает);
6) нарушение кальций-фосфорного баланса с гипокальциемической тетанией.
Кроме того, диализ показан при невозможности обеспечить достаточное питание в условиях резкого ограничения жидкости. Длительность диализа при острой почечной недостаточности колеблется от нескольких дней до 12 нед. Многие больные нуждаются в нем на протяжении 1-3 нед. Периодический гемодиализ проводят у больных с относительно стабильной гемодинамикой. С помощью экстракорпорального замкнутого контура с насосом и катетеризации крупных вен за 3-4 сеанса удается выводить из организма большое количество жидкости и электролитов. Периодический гемодиализ проводят 3-7 раз в неделю, руководствуясь состоянием водно-электролитного обмена у больного.
Перитонеальный диализ используют в основам у новорожденных и грудных детей, хотя его можно проводить в любом возрасте. В брюшную полость через разрез или чрескожный катетер вводят гиперосмолярную жидкость, оставляют ее там на 45-60 мин, а затем удаляют мануально или с помощью насоса. С диализатом удаляются вода и электролиты. Такие циклы повторяют ежесуточно в течение 8-24 ч под контролем водно-электролитного баланса у больного.
Введения антикоагулянтов не требуется. При поражении органов брюшной полости перитонеальный диализ противопоказан. Хроническую почечную заместительную терапию проводят у больных с нестабильной гемодинамикой, сепсисом или множественным поражением внутренних органов в отделениях реанимации. При этом с помощью специальной помпы из крови удаляются жидкость, электролиты и другие растворенные вещества малого и среднего размера непрерывно на протяжении всех суток. Обычно катетер с двумя просветами помещают в подключичную, внутреннюю яремную или бедренную вену, подсоединяя его к экстракорпоральному контуру с высокопроницаемым фильтром, через который насос прогоняет кровь больного.
Хроническую почечную заместительную терапию можно проводить тремя разными способами. При непрерывной веновенозной гемофильтрации большое количество жидкости под давлением проходит через фильтр, оставляя на нем молекулы мочевины, креатинина, фосфора и мочевой кислоты. Объем крови восполняют внутривенным введением растворов нужного состава. Непрерывный веновенозный гемодиализ основан на принципе диффузии диализата через мембрану; ультрафильтрат возвращается в кровь. Восполнения жидкости при этом не требуется. Наиболее эффективным способы удаления растворенных веществ из крови является гемодиализ с одновременной плазмафильтрацией.
Прогноз при острой почечной недостаточности
Летальность детей с острой почечной недостаточностью зависит от природы основного патологического процесса, а не от самой почечной недостаточности. При постинфекционном гломерулонефрите она достаточно мала (
«Почки умирают молча»: почему пациенты попадают на диализ через реанимацию вперед ногами
Межрегиональная общественная организация нефрологических пациентов «Нефро-Лига» – некоммерческая организация, которая объединяет пациентов с заболеваниями почек, пациентов на диализе и после трансплантации, а также их родственников.
Почки умирают молча
– Людмила Михайловна, как попадают люди на диализ? То есть когда человеку говорят: вам нужен диализ, – это что должно произойти?
– У этого человека просто погибают почки, перестают выполнять свою очистительную и выделительную функцию.
– А какие причины?
– Подавляющее большинство нефрологических заболеваний не имеет выясненной этиологии. Они могут возникать внезапно, на ровном месте, могут протекать достаточно скрыто, недаром у нефрологов есть такая поговорка «почки умирают молча». И когда наступает момент, что человеку уже нужен диализ, зачастую он узнает об этом внезапно. Потому что некоторые признаки почечной недостаточности характерны для многих заболеваний: это слабость, мерзлявость, отсутствие аппетита. Мало ли чем человек заболел! А в итоге на диализе ему нужно было быть позавчера.
С первичной выявляемостью у нас очень напряженно, она фактически до сих пор равна нулю, за редкими исключениями. Потому что дремучесть сидящих сейчас в поликлиниках участковых просто потрясает. В частности, недавно мне из Москвы позвонила женщина – она не знает, что делать, куда бежать, у нее большой креатинин. Креатинин – это один из маркеров, который показывает, насколько почки еще живые.
– Для выявления уровня креатинина необходим специальный анализ крови?
– Нет, это обыкновенная биохимия, ничего сверхъестественного. Креатинин есть у всех, но в пределах нормы. У женщины, которая мне звонила, креатинин был больше 600, а норма у женщин до 100. И она сказала: «Что мне делать? Наверное, нужен нефролог, но я не знаю, где его найти». То есть терапевт даже не сказала ей, куда нужно направиться с этой проблемой, а ведь существует Московский городской нефрологический центр, который абсолютно никому из нефрологических больных не отказывает.
– То есть от терапевта даже не требовалось выписать направление?
Эта женщина случайно на меня вышла – стала искать что-то по почечным проблемам и наткнулась на наш сайт, а там есть мои координаты. Я ее отправила в Московский городской нефрологический центр, она потом позвонила мне в совершенном восторге, что такого отношения она нигде не видела, что ею занялись и обещали помочь.
Поскольку первичная выявляемость у нас практически равна нулю, то очень многие пациенты попадают на диализ через реанимацию вперед ногами.
– Если человек попадает на диализ, он оттуда сможет выкарабкаться?
– Процедура эта пожизненная, она делается три раза в неделю по 4-5 часов, пациент фактически прикован к аппарату искусственной почки. За редким исключением, если острая почечная недостаточность возникла, например, на фоне отравления, алкогольной интоксикации. Через три недели, как правило, понятно, острая это или хроническая недостаточность. При острой почки постепенно восстанавливают свою функцию и пациент сходит с диализа.
Молодым нечего делать на диализе
– При хронической, соответственно, поможет только трансплантация?
– Надо понимать, что трансплантация – это удел избранных. Во-первых, катастрофически не хватает донорских органов, эта проблема существует во всем мире. И второе – к диализу обычно приходят больные, имеющие в анамнезе тяжелые хронические заболевания многолетнего течения – это, например, диабетики с большим стажем, а иногда и со слишком большим, пациенты с системными заболеваниями. В выигрышной ситуации находятся «спортсмены», на жаргоне диализных врачей это те, у кого только почечная недостаточность невыясненного происхождения и при этом никаких сопутствующих заболеваний.
И если есть противопоказания к трансплантации, никто не возьмет на эту операцию, потому что риски очень большие. И потом, у многих есть обманчивое впечатление, что почку пересадил и заскакал. Это не так. После этого пожизненно принимают иммуносупрессию и гормоны, которые препятствуют отторжению пересаженного органа, потому что для организма это чужеродный орган, и он будет все время его пытаться отторгнуть. Чтобы принимать иммуносупрессию, нужно иметь определенный ресурс. Она подавляет иммунитет, и человек становится уязвим для ряда заболеваний.
Молодым трансплантация показана, им нечего делать на диализе. У нас полно мамочек, которые после трансплантации создали семьи, родили абсолютно здоровых детей, полноценно работают. Во всяком случае, со времен существования «Нефро-Лиги» среди тех, кто с нами начинал, 2/3 уже трансплантировались. Они все в очень хорошем состоянии.
Людмила Кондрашова с Реджинальдом Грином, чей сын Николас погиб в 7-летнем возрасте и родители решили пожертвовать его органы для трансплантации
Лично у меня, например, есть серьезные противопоказания к трансплантации. Я буду до конца жизни прикована к аппарату искусственной почки. 14-й год пошел, как я три раза в неделю по пять часов на диализе. Мне четырех недостаточно. Потому что нормальные почки работают 24 часа в сутки, а на диализе человек отмывается всего 12-15 часов в неделю. Естественно, копится плохое самочувствие, осложнения.
– Много приходится принимать сопутствующих лекарств?
– Да, препараты в любом случае нужны, потому что когда почки погибают, человек должен постоянно колоть гормон эритропоэтин (ЭПО). Этот гормон жизненно необходим для синтеза гемоглобина.
ЭПО бывают длинные и короткие. Короткие ЭПО колются три раза в день, а длинные – один раз в неделю или даже раз в месяц. Экономически – длинные выгодней. Но реально выгоду от этого никто не считает. Наши чиновники считают, что проще вообще ничего не давать, чем заморачиваться, какие купить. Но, к сожалению, часть пациентов на диализе со временем становятся не чувствительными к коротким, в частности я. Через какое-то время они перестали мне помогать. То есть меня просто ими закалывали при сумасшедших дозировках, но гемоглобин все равно был очень низкий. Потом меня перевели на длинные ЭПО, и вот тут моя проблема решилась. Аналогов длинным у нас нет и быть не может.
– Сейчас это чье производство?
– Американское.
Наша фармацевтика не поддается критике
– Сейчас обошлось, Федеральный закон»О мерах воздействия (противодействия) на недружественные действия Соединенных Штатов Америки и (или) иных иностранных государств» именно лекарств не коснулся. А что ожидалось?
– У нас бы люди умерли.
Если бы был принят закон с 15-м пунктом ограничения ввоза лекарственных препаратов, люди сделали бы закон о смерти. И те, кто голосовал «за» – голосовал за убийство. Убийство не одного человека, а тысячи тысяч.
Во-первых, начнем с того, что наша фарма – это ни о чем, она работает на чужой субстанции, у нас нет своей. И говорить о каком-либо качестве очень сложно. Мы получаем субстанции из Индии, Китая и Ирана, что меня очень сильно удивило, там достаточно мощно развита химическая промышленность, оказывается. Мы их здесь получаем и включаем в наш технологический цикл. Мало того, что качество этих субстанций, скажем так, достаточно нестабильно, но при включении в другую технологическую цепочку их качество может еще и меняться.
Зачастую даже в одной партии наших отечественных фармацевтических препаратов бывает сложно найти упаковку с одинаковым составом. Например, в одной таблетке 50% действующего вещества, в другой, грубо говоря, 150%.
И все эти крики о том, что «как наша фарма развилась», это все брехня. Длинные ЭПО у нас не делает никто. Короткие ЭПО у нас делают пара-тройка компаний, про которые я могу сказать гарантированно: да, вот это хорошие. За одну вообще могу поручиться, поскольку в свое время мы этот препарат мониторили на дневниках пациентов: как у человека поднимался гемоглобин, как он себя чувствовал, какая была реакция, была ли побочка. А все остальное не поддается критике.
Есть препараты от тяжелого осложнения, возникающего на диализе – вторичного гиперпаратиреоза. В щитовидной железе есть маленькие паращитовидные железки, они отвечают за обмен костной ткани. Когда у человека погибают почки, их работа нарушается, они вырабатывают слишком много гормона, и кости начинают разрушаться. Сначала человек становится тяжелым инвалидом, садится в инвалидную коляску, кости распадаются на глазах – сыпется позвоночник, растворяются кости лица.
Когда я впервые увидела человека с продвинутым гиперпаратиреозом, я такого ужаса не видела никогда в жизни. Причем с этой женщиной мы были в очень добрых отношениях, я ей рекомендовала хорошего врача, и мы встретились у нее в кабинете. Когда я сделала шаг ей навстречу, я думаю, что с лицом я не справилась. Единственное, я удержалась от того, чтобы отшатнуться. Это была совершенно непроизвольная реакция, потому что такое только в фильме ужасов показывают, хотя я много в жизни видела, я болею с детства. Это очень страшно.
Никто не будет вкладываться в инвестиции и продвижение препарата в России, ведь в любой момент ему могут сказать: пошел отсюда.
Если вы кричите, что в ОМС не хватает денег, так прекратите бессмысленно их тратить на телодвижения, которых можно избежать. У моей мамы в прошлом году выявили сахарный диабет II типа. Понятно, что диабет никуда не денется. Почему для того, чтобы сходить к эндокринологу, она должна записываться к терапевту, а потом терапевт записывает к эндокринологу, а эндокринолог потом снова отправляет к терапевту. Что за бред? Зачем мы оплачиваем лишний визит к терапевту из денег ОМС? Нам деньги девать некуда? Более дебильной системы я не знаю.
В месяц на пациента – 2 тысячи рублей
– В редакцию пришло письмо, что Минздрав Удмуртии сократил финансирование лекарственного обеспечения пациентов на гемодиализе на 30%. А руководитель одного из частных центров гемодиализа в Удмуртии утверждает: «С 1 января 2018 года без какого-либо предупреждения мы перестали получать средства из территориального фонда ОМС на лекарственное обеспечение пациентов гемодиализа». В Удмуртии ведь всего два государственных диализных центра – в Ижевске и Воткинске. Хватает?
– Конечно, нет. Удмуртия не одинока в этом вопросе. Ровно такая же ситуация сейчас в Новосибирске.
– А чем отличаются государственные и негосударственные диализные центры?
– Негосударственный с гораздо более высоким качеством диализа, совершенно другим отношением к пациенту.
– Они платные?
– Это нереально, вы что! Оплачивать 13 диализов в месяц, 144 в год – кто способен это оплатить? Когда средняя стоимость диализа, если даже мы будем брать по минимуму, – 4200 рублей одна процедура.
– А как работают диализные центры?
– В 2006 году с диализа был снят статус высокотехнологичной медицинской помощи. Его убрали из федерального бюджета и отдали в регионы. После этого началась катастрофа. Те регионы, в которых были средства, могли обеспечить диализ своим пациентам, взяв на себя расходы по проведению процедур. Другие пациентов просто игнорировали, и это никого не интересовало.
А потом, наконец, диализ отдали в ОМС, и теперь оборудование, расходные материалы, химия, которая используется при проведении процедуры, диализаторы, магистральные блоки, обеспечение диализного зала, накладные расходы, – все это за счет инвестора, то есть частника, но оплату самой процедуры производит ОМС.
С 1 января 2014 года считается, что диализ у нас оказывается в условиях дневного стационара. Но это не так. На самом деле в нефрологии у нас по этому поводу раздрай. Потому что часть центров получает лицензию на оказание амбулаторного диализа, а кто-то получает лицензию на дневной стационар.
Сейчас ситуация совершенно идиотская: в зависимости от ставки дневного стационара, существующего в регионе, по сложной формуле высчитывается некая сумма, которая в итоге должна выделяться бюджетом региона на лекарственное обеспечение диализного пациента, только плюс к диализному тарифу, она в тариф не входит.
Но регионы обычно делают так: берут абсолютно все понижающие коэффициенты и получают очень смешные цифры – 2 тысячи рублей на пациента в месяц. Особенно если учесть, что эритропоэтины стоят 10 тысяч минимум, то же железо далеко не дешево, плюс еще куча сопутствующих препаратов – все это дорого стоит. И купить это надо на 2 тысячи, а некоторые вообще отличились – 200 рублей насчитали.
– А кто открывает диализные центры?
– Крупные диализные компании, зачастую с мировым именем. Это бизнес. У нас нет чистой медицины. Вся медицина – бизнес.
– То есть то, что они должны получать от государства на диализ, в принципе, им хватает и на существование, и на поддержку?
– Если не очень зарезать тариф, тогда хватает. Украсть ОМСные деньги невозможно, они идут на покрытие расходов, и то не всех текущих расходов. Там есть новое ограничение, которое следовало бы по уму снять – частный диализный центр не может купить оборудование сам, потому что при получении денег от ОМС есть ограничение по сумме. Поэтому оборудование покупает какая-то компания, с которой центр договаривается, а потом он у этой компании оборудование арендует. Более глупой схемы я не знаю.
– Через суд удалось решить ситуацию?
– Какой суд?! Суды длятся месяцами, а тут человек через неделю умрет. Какой может быть суд?
– И что там произошло?
Были смешные случаи, когда я, например, устроила на диализ чью-то тещу, хотя я этого человека не знала. А мне потом от них, от благодарных, так сказать, получателей диализных услуг, передали двух освежеванных кролей из своего домашнего хозяйства. Помню этих обнявшихся двух кроликов в пакетике. (Смеется.)
Еще 10 лет назад люди погибали, не узнав диагноза
– А как вообще возникла идея создать «Нефро-Лигу»? Сколько лет вы занимаетесь этой организацией?
– 10 апреля нам было ровно 10 лет. Я сама попала на диализ в 2005-м в результате нефропатии. В пять лет я внезапно, на фоне полного здоровья, заболела ревматоидным артритом, и за годы лечения я выпила анальгетиков где-то килограммов 17, в результате чего у меня погибли почки.
Я врача спрашиваю: «Почему анализы мочи такие плохие?» Он мне: «Ну, у вас же камушки в почках. Это камушки шевелятся». А это было не «камушки шевелятся», а почки погибали вовсю.
В 2005 году у меня неожиданно поднялось давление, это было как раз на старый Новый год, я уже до этого плохо себя чувствовала – у меня появилась очень сильная слабость, я мерзла совершенно сумасшедше. Мой друг из 40-й клинической больницы сказал: «Давай мы тебя положим в кардиологию, а там разберемся». Они взяли анализы и прибежали ко мне с криком: «Вас надо срочно в реанимацию! У вас запредельный креатинин».
Меня положили в реанимацию, где в течение трех дней мне налили 30 л всевозможной жидкости по вене при полном отсутствии мочи. Я не могла поднимать голову, я уже практически ничего не видела из-за отека сетчатки. Но за деньги мне оставили телефон в реанимации, и от мамы пришла эсэмэска: «Людочка, милая, держись, мы договорились о диализе в 20-ке, в субботу мы тебя заберем». Дело было в среду. Я смогла каким-то образом ответить: «Заберите меня как можно скорее». Муж сказал, что, когда он получил эту СМС, они оба – он и мама – поняли, что речь идет о моей жизни.
В четверг меня привезли в виде водяного шара в клинику нефрологии им. Е.М. Тареева на скорой, и мне сделали первый диализ прямо в тот же день. Через 6 или 8 диализов я рискнула взглянуть на себя в зеркало. И не узнала себя. Я пролежала там 2,5 месяца, пока был сформирован сосудистый доступ, который необходим для проведения процедуры диализа.
– За эти 10 лет что изменилось?
– Количество диализных пациентов увеличилось. Но профицит диализных мест сейчас есть, это следствие невыявленности первичных, которых могли бы плавно, на нефропротекции, без каких-то таких эксцессов через реанимацию довести до диализа в нужный момент. Потому что, к сожалению, все они рано или поздно приходят к диализу. Заранее сформировать сосудистый доступ, дать ему возможность спокойно созреть, а не колоть по живому, когда вот только порезали руку, сшили и тут же начали колоть, потому что ждать некогда. Если бы они все первично были выявлены вовремя, то у нас бы эти места были заполнены. То, что они не заполнены, это следствие очень плохой первичной выявляемости.
Еще все-таки пришли препараты для лечения тяжелых осложнений. Пришли частники в диализ, которые ликвидировали нехватку диализных мест.
– А до этого люди не знали про свои диагнозы и погибали?
– Да. Кто-то, например, в селе, ну, помер и помер. У нас даже во Всемирной организации здравоохранения относят почечные заболевания к пятой болезни-убийце. Но нефрология должна быть отдельно выделена, потому что смертность от нее высока в достаточной степени, во всяком случае у нас.
А подкрадывается болезнь у большинства незаметно. Да я могу много примеров привести. Вот был молодой парень, учился в Школе милиции, на медкомиссии его вроде бы смотрели, проверяли. Ехал он сдавать экзамен, потерял сознание в троллейбусе. Скорая привезла в больничку, взяли анализы: да ты уже позавчера должен был быть на диализе!
– А с детьми как обстоят дела? Они тоже могут быть на диализе?
– Да, конечно. В Республиканской детской клинической больнице их тьма. Но для ребенка диализ – это не выбор терапии, у ребенка все сложнее. Ребенок перестает расти, полноценно развиваться физически. Я безошибочно определяю тех, кто болен с детства, они все очень маленького роста. Детский диализ имеет свою специфику. При этом у нас катастрофически мало специалистов, всего 1800 нефрологов на всю страну. А уж детских нефрологов высокого уровня всего три-четыре.
Разобщенность мешает пробивать стены
– В 2013 году нас пригласили вступить в Европейскую нефрологическую ассоциацию. Но проблема в том, что очень многие некоммерческие организации России скудно финансируются. Несмотря на то, что у меня очень хорошие отношения со спонсорами, я не могу назвать наше финансирование огромным. Это примерно 3 млн рублей в год.
При этом на эти деньги мы ухитряемся сделать столько, сколько многие делают на десятки. Это только за счет моих людей. Потому что, по большому счету, это не работа, это миссия. Многие за идею впахивают уже 10 лет. У меня всего четыре зарплаты, и восемь лет я впахивала как лошадь бесплатно. Сейчас у меня зарплата 18 тысяч.
Мы подавали четыре раза на гранты с разными темами. Нас все четыре раза благополучно прокатили, несмотря на то, что проекты наши были абсолютно эксклюзивные.
– У вас есть видение, что могло бы хоть как-то улучшить ситуацию?
– Надо понимать, что общественные организации, НКО, даже очень большие, даже Всероссийский союз пациентов, имеют голос все-таки совещательный. Мы не из законодательной и не из исполнительной власти. Да, мы по мере своих сил стараемся влиять на принятие законодательных актов, то есть участвуем в том же Совете при Минздраве, предлагаем свои изменения законопроектов. Но все равно наш голос совещательный.
Когда поднимался 323-й закон (Федеральный закон об основах охраны здоровья граждан Российской Федерации № 323-ФЗ от 21.11.2011. – Ред.), мы внесли 11 поправок. Эти 11 поправок в тяжелом сражении были приняты Минздравом. С нашими поправками закон ушел. И когда он прошел через Минюст и Минфин, от этих поправок осталось 1,5.
Влиять на все мы не можем. Для того, чтобы происходили какие-то радикальные изменения, нужна консолидированность и сила профессионального медицинского сообщества, которое занимается реформами. Нужны бойцы. Мы существуем столько лет еще потому, что, в принципе, в «Нефро-Лиге» каждый боец. Потому что работать в регионах очень тяжело. У меня совсем другой статус появился за эти 10 лет. Меня знают в профессиональной среде и принимают как свою, что большая редкость.
Разобщенность, существующая в обществе, существует и в медицинской сфере, даже в сообществе, занимающемся одним заболеванием, есть разность позиций, мнений – как надо поступать, как не надо, что надо делать, что не надо.
То есть нет консолидированности, мощного ядра, которым можно стены пробивать. Это не только нефрологии касается, а абсолютно всех сфер здравоохранения.
По данным Регистра заместительной почечной терапии Российского диализного общества, на 31.12.2015 года в Российской Федерации количество пациентов с ХБП 5-й стадии, получающих лечение диализом, достигло 35 701 человек.
По сведениям государственно-коммерческих диализных предприятий, количество нефрологических больных на диализе в настоящее время 45 000 – 48 000 человек.
По данным Департамента здравоохранения города Москвы, в столице на конец 2017 года лечилось:
Перитонеальный диализ – метод искусственного очищения крови от токсинов, основанный на фильтрационных свойствах брюшины больного.