что такое раны гранулирующие
Что такое раны гранулирующие
Раной называют нарушение целостности тканей при механических воздействиях (порезах, ссадинах, ушибах, укусах). После повреждения организм мобилизует силы, чтобы запустить процесс заживления. Он может занимать разное время в зависимости от особенностей раны и способностей тканей к регенерации. При инфекционных осложнениях процесс может затянуться. Стимулировать процесс заживления ран и снизить риск их инфицирования можно при помощи специальных препаратов, например, крема для наружного применения Аргосульфан®.
Этапы заживления раны
Процесс заживления раны состоит из нескольких этапов:
Продолжительность каждого этапа может варьироваться, она зависит от способностей организма к регенерации и характеристик самой раны.
Виды заживления ран
Существует три вида заживления ран:
Факторы, влияющие на процесс заживления ран
Местные причины, влияющие на заживление ран:
Основные правила обработки ран
Если рану сразу же правильно обработать, риск инфекционных осложнений значительно уменьшается, а значит, заживление займет меньше времени. Важно удалить с раневой поверхности загрязнения и инородные предметы (занозы, ржавчину, стекло), а затем промыть ее антисептическими средствами. После этого можно наложить повязку с антибактериальным средством.
Самостоятельно лечить можно только поверхностные раны, в остальных случаях необходимо обратиться к хирургу.
Чтобы ускорить заживление ран, после их обработки используют местные средства, стимулирующие деление клеток и препятствующие развитию инфекционных осложнений. Примером препарата, удовлетворяющего всем этим требованиям, является крем для наружного применения Аргосульфан®.
Аргосульфан ® для обработки ран
Крем Аргосульфан® — это антибактериальный препарат местного действия, обладающий регенерирующим и противомикробным свойствами. Его основной компонент — сульфатиазол серебра, обладает широким спектром антибактериального действия в отношении грамположительных и грамотрицательных бактерий. Он медленно растворяется, благодаря чему концентрация активных веществ на поверхности раны долго остается высокой.
При контакте с кожей сульфатиазол серебра распадается на сульфатиазол и ионы серебра, оба компонента борются с микробами. Сульфатиазол препятствует их росту и размножению, а серебро уничтожает, разрушая оболочки. Эти вещества стимулируют регенерацию тканей, заживление ран, снижается риск образования грубых рубцов*.
Аргосульфан® может применяться для лечения как сухих стянутых, так и мокнущих гнойных ран. Его можно наносить открытым способом или под повязку: 2-3 раза в день толстым слоем (2-3 мм). Сохраняя поверхность раны увлажненной, крем делает перевязки менее болезненными. Препарат рекомендуется использовать до полного заживления раны, но не дольше 60 дней.
* Е.И.Третькова, Комплексное лечение длительно незаживающих ран разной этиологии, Клиническая дерматология и венерология,3 2013
Что такое хорошие грануляции донорского ложа, и как они влияют на приживление аутокожи в условиях гнойной раны
Авторы: Фомин А. А., Новиков Ю. В., Першаков Д. Р., Фомин М. А.
Введение
Лечение гнойно-некротических поражений нижних конечностей является одной из актуальных проблем хирургии, диабетологии и флебологии. Если нарушение обменных процессов можно нормализовать проведением соответствующей консервативной терапии, то анатомические изменения можно исправить только оперативным путем. Довольно долго методом выбора лечения длительно незаживающих ран и язв считалось ранняя, свободная аутодермопластика. Однако нередко подобная тактика не приносила успеха из-за отторжения или некроза кожного лоскута. Неудачи кожно-пластических вмешательств могут быть обусловлены многочисленными причинами, главными из которых считают недостаточную подготовку воспринимающего ложа, снижение репаративных возможностей организма, в том числе и из-за диабета и пожилого возраста больных. Весьма существенную роль играет и состояние микроциркуляции в пораженной конечности, без улучшения которой невозможно рассчитывать на положительный результат. В научных хирургических публикациях последних лет большое внимание уделяется проблеме лечению гнойно-некротических осложнений синдрома диабетической стопы. В связи с этим рассматриваются вопросы восстановления региональной гемодинамики, сроки и объем оперативных вмешательств. Одним из методов ликвидации раневых дефектов нижних конечностей у больных является аутодермопластика расщепленным кожным лоскутом.
Остаются до конца нерешенными вопросы о сроках проведения аутодермопластики, обоснованности и длительности проведения предоперационной подготовки, улучшение региональной гемодинамики, подготовки к аутодермопластике воспринимающего ложа и донорского участка кожи.
С 2006 года накоплен большой материал по данной проблеме, который обобщен в статье.
Цель исследования
Улучшить результаты лечения гнойных ран при трофических нарушениях нижних конечностей (сахарный диабет, хроническая венозная недостаточность, хроническая артериальная недостаточность) путем совершенствования приемов аутодермопластики и оценке уровня микорциркуляции раневого ложа.
Материал и методы
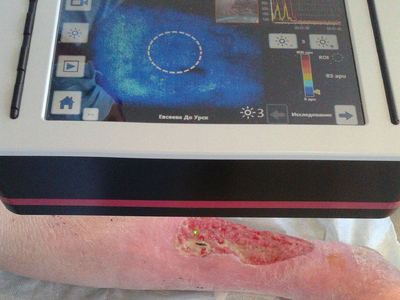
В основу работы положен анализ лечения гигантских (более 50 см²) трофических язв нижних конечностей при сахарном диабете (27 пациентов), хронической венозной (32 больных) и артериальной (24 человека) недостаточности период с 2009 по 2013 год. Группу сравнения составили 60 больных сопоставимые по возрасту, виду патологии и сопутствующей патологии лечившихся традиционными способами. Средний возраст оставил 69±3,7 лет. Микроциркуляцию язвенной поверхности измеряли с помощью аппарата Easy-LDI (Швейцария). Предоперационною подготовку раневого ложа производили с помощью вакуум-терапии, ультразвуковой кавитации и адресной лимфотропной антибиотикотерапии. Забор аутокожи осуществляли дисковымдерматомом с последующей перфорацией лоскутов. Изучение микроциркуляции раневоговоспринимаюшего ложа у наших пациентов осуществляли с помощью метода лазерной допплеровской визуализации на аппарате LDI фирмы AIMAGO (Швейцария). Технология LDI (LaserDopplerImaging), в русскоязычной литературе — лазерная допплеровская визуализация, позволяет проводить бесконтактное наблюдение за микрокровотоком на площади 100 см², с глубиной зондируемого слоя до 2 мм, одномоментной видеозаписью исследования и возможностью измерений сразу в нескольких близлежащих точках. При этом технически исследование настолько просто, что может быть выполнено средним медперсоналом, поскольку воспроизводимость практически не зависит от квалификации исследователя. Анализ полученного изображения производился в режиме реального времени.
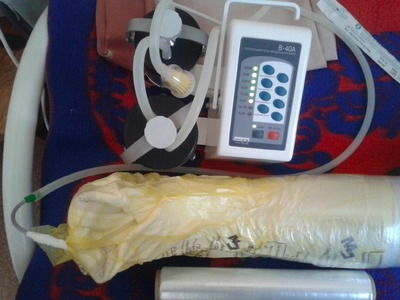
Полученные данные заносились в память прибора, что позволяло при необходимости повторно просмотреть видеозапись измерения. Учитывали число относительных перфузионных единиц (apu), отражающих количество крови протекающей в единицу времени в одной кубической единице объема ткани. Вакуумировнаие язвенного дефекта осуществляли по предложенной методике. Суть ее заключается в том, что вместо традиционной губки используются обычные подгузники. Их прекрасная гигроскопичность не уступает таковым у поролона, и втоже время они более привлекательны по цене, бесплатны для больных в стационарах, выпускаются в достаточном количестве нашей промышленностью. Форма подгузника позволяет накладывать его так, что абсорбционная поверхность полностью закрывает кожные покровы и не мацерирует их.
Методика применения подгузника для вакуум-терапии заключается в следующем. На раневую поверхность накладывается стерильная марлевая повязка. Поверх ее укладывается подгузник (рис. 2). Причем последний накладывается целиком, гигроскопичной поверхностью к коже, предупреждая опрелость и ее мацерацию.
Между подгузником и стерильной повязкой помещается силиконовый катетер Нелатона № 14 по подошвенной части стопы с переходом на заднюю часть нижней трети голени. Такая укладка улучшает отток раневого отделяемого в горизонтальном положении больного. Поверх подгузника одевается мешок для сбора медицинских отходов. В верхней трети голени он фиксируется к кожным покровам клеящейся медицинской пленкой. Свободный конец катетера Нелатона выводится через прокол в нижнем углу пакета, герметизируется и подсоединяется к отсосу (рис. 3).
Перфорационное отверстие в пакете герметизируется лейкопластырем. Сравнительный анализ использования поролона и подгузника проведен в группах больных с гнойными ранами в фазу выраженной экссудации у больных сахарным диабетом. По всем параметрам предпочтительнее оказалось применение подгузника. Обладая одинаковой всасывательной способностью, под ним не преют и не мацерируются кожные покровы, себестоимость подгузника в 2 раза дешевле, чем поролона. Эти обстоятельства побудили нас в методике использования вакуум-терапии применять подгузники. Эффективность вакуум-терапии гнойной раны оценивали с помощью показателей микроциркуляции (лазерная допплеровская визуализация — LDI) и регистрации отека тканей измерением диаметра голени в средней трети. Результаты исследования представлены в табл. 1.
Таблица 1. Изменение показателей микроциркуляции и уменьшение отека гнойной раны под влиянием вакуум-терапии
| Параметры измерения | До вакуум-терапии | После вакуум-терапии | р |
|---|---|---|---|
| Показатели микроциркуляции | 4,7±2,5 apu | 10,3±1,7 apu | р ≤ 0,05 |
| Окружность голени в средней трети | 32,4±2,7 см | 27,1±1,4 см | р ≤ 0,05 |
Из таблицы следует, что вакуум-терапия улучшает микроциркуляцию пораженных тканей на 54,4 % и уменьшает на 25,7 % отек тканей за счет удаления межклеточной жидкости. Это помогает раннему очищению и развитию грануляционной ткани, что в конечном итоге ускоряет заживление раны.
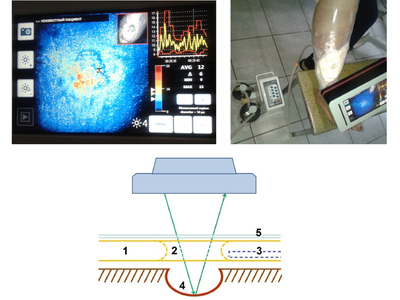
Пониженное атмосферное давление усиливает приток крови к зоне вакуума, тем самым усиливается фагоцитоз, рана быстрее очищается и заживает. Однако, при микроангиопатиях как атеросклеротического так и диабетического генеза проницаемость капиллярного русла страдает. Поэтому очень важно оценить степень разрежения для улучшения микроциркуляции и регулировать ее в динамике в режиме реального времени. При выполнении стандартного метода оценить это не представляется возможным, так как раневая поверхность закрыта повязкой. Предлагаем способ «управляемой микроциркуляции» (рис. 4) в ране при вакуум–терапии в режиме реального времени. Для этого в подгузнике (1) выкраиваем окно (2), между подгузником и повязкой (4) вставляем дренажную трубку (3), отводящую воздух, всю конструкцию изолируем пленочным материалом (5). Через сформированное окно допплеровским дистанционным флоуметром LDI (Швейцария) выполняем функционально-метаболическую визуализацию (сочетая визуализацию микроциркуляторного русла со стимуляцией пациента — изменение температурного режима, применения вазоактивных проб, лекарственные нагрузки, кислородные пробы и т. д.)
Исследование проведено на 30 пациентах (мужчин — 16, женщин — 14 ). Средний возраст — 64±12,5 лет. Микроангиопатия атеросклеротического генеза — у 10 больных, диабетическая — у 10 пациентов, флебологическая — у 10.
Динамическое наблюдение за параметрами микроциркуляции позволяет своевременно выполнить ее коррекцию путем подбора режима отрицательного давления, применения медикаментозной терапии и т. д. Проведенное исследование показало, что пленочное покрытие при прохождении лазерного пучка не искажает результаты исследования микроциркуляции.
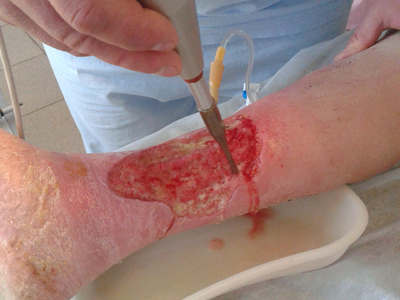
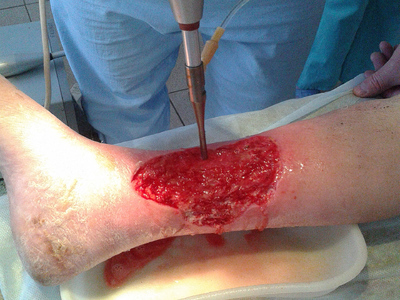
Непосредственно перед наложением перфорированного аутодермального лоскута воспринимающее ложе обрабатывали антисептиком с учетом чувствительности флоры раневой поверхности с помощью ультразвуковой кавитации (рис. 5, 6).
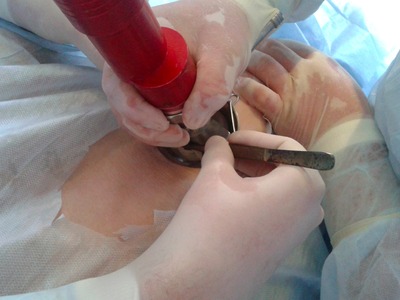
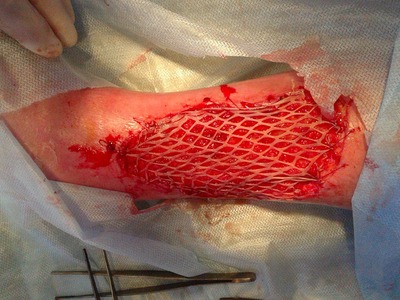
Затем дисковым дерматомом под местной анестезией раствором новокаина 0,5 % (80,0) выполняли забор аутокожи (рис. 7), перфорировали его (рис. 8) и пересаживали на гранулирующую ткань язвенной поверхности (рис. 9)
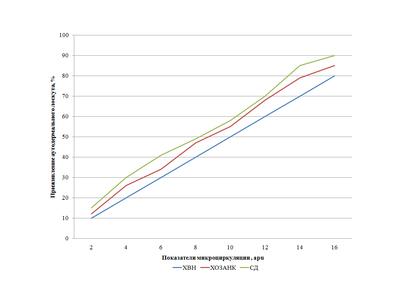
В доступной нам литературе мы не нашли показаний к дермопластике с учетом микроциркуляции грануляций. Поэтому изучили влияние микроциркуляции грануляционной ткани в язвенной поверхности у больных с сахарным диабетом, хронической венозной недостаточностью и хронической ишемией конечности на приживаемость кожного аутотранстплантата. Полученные данные представлены на рис. 10 (по вертикали — показатели приживления аутодермального лоскута, выраженный в %, по горизонтали — показатели микроциркуляции, представленные в apu).
Из рисунка видно, что с увеличением показателей микроциркуляции возрастает доля приживляемости аутотрансплантата, причем у больных сахарным диабетом она несколько замедлена, по-видимому, это связано с более выраженным поражением микроциркуляторного русла при данной патологии. Оптимальными показателями микроциркуляции грануляционной ткани гарантирующими прижевление аутокожи явились значения от 14,3±1,17 apu до 16,5±1,5 apu.
Самостоятельное закрытие гигантских трофических дефектов нижних конечностей весьма проблематично и обычно заканчивается грубым келлоидом, уродующим ногу и нарушающим функцию нижних конечностей. Применение аутодермопластики значительно облегчает эту задачу. Применение нашей методики данного оперативного пособия в лечении грубых дефектов нижних конечностей показало значительное преимущество перед традиционными методами (табл. 2).
Таблица 2. Показатели приживления аутокожи при закрытии язвенных дефектов при гигантских трофических язвах в основной и контрольной группах, %
| Заболевание | Основная группа | Контрольная группа |
|---|---|---|
| Сахарный диабет n-20 | 93±3,7* | 54±8,3* |
| ХОЗАНКn-10 | 87±4,1* | 67±4,8* |
| ХВНn-10 | 80,1±2,8* | 71±3,2* |
* — p ≤ 0,005
Список литературы
Похожие статьи
Статья, описывающая метод ультразвуковой кавитации ран.
В статье описан принцип лимфотропной терапии и ее клиническое применение при рожистом воспалении.
В данной статье даётся описание вакуум-терапии, как современного эффективного метода лечения трофических язв
Что такое грануляция ран
Грануляция раны — промежуточный этап естественного процесса заживления поврежденных тканей. С его помощью образуются эпителиальные клетки, которые затем покрывают раневую поверхность. Многие клетки участвуют в сложном процессе, предотвращающем попадание патогенов в организм.
Грануляция ран как защитная реакция организма
Грануляция раны — один из этапов регенерации кожи, в результате которого образуется временная ткань, защищающая границы раны. При полном заживлении грануляционная ткань исчезает, и рана покрывается рубцовой тканью.
Активный процесс грануляции развивается до 5-6 дней, а его продолжительность зависит исключительно от степени поражения тканей и индивидуальных особенностей организма.
В процессе грануляции участвуют следующие типы клеток:

Как выглядит грануляция раны?
Внешне грануляция выглядит как тонкий слой, покрывающий раневую поверхность. Имеет нежный розовый цвет с характерным зеркальным блеском. В течение месяца грануляция заканчивается, после чего тонкий слой отслаивается, а под ним образуется плотная рубцовая ткань.
Фазы регенерации поврежденных тканей
В процессе заживления рана проходит несколько этапов:
Грануляция ран происходит поэтапно и состоит из шести переходящих друг в друга процессов:
Период грануляции длится у каждого человека индивидуально. В некоторых случаях на полное заживление уходит не более 3 недель, а в других — около года.
Лечение травмированных участков в фазе грануляции
На ранней стадии грануляционная ткань очень тонкая и нежная, легко травмируется. Это требует соблюдения определенных правил, которые можно использовать для достижения быстрого заживления ран и сохранения грануляционной ткани как можно дольше.
Категорически запрещено:

Когда раны гранулированы, отрывать снаряды категорически запрещено.
В фазе грануляции есть три вида лечения ран: лечебные, физиотерапевтические и народные методы. Все они подбираются индивидуально с учетом специфики ран.
Медикаментозное лечение
Использование местных средств для заживления ран способствует более быстрому образованию рубцов. Такие препараты обладают бактерицидными свойствами, снижая риск попадания патогенных микроорганизмов в кровь через рану.
Самыми эффективными препаратами при грануляции ран являются:

Мазь Метилурацил — один из препаратов, применяемых для лечения ран.
Мази, кремы и гели наносятся только на предварительно очищенную раневую поверхность. Для предварительной дезинфекции используйте перекись водорода, раствор фурацилина, йодицерин. Перед нанесением крема рану насухо промокнуть стерильной повязкой.
Рану перевязывают не менее 3-х раз в сутки. Если используется повязка, ее следует предварительно намочить, а затем удалить вместе с коркой. Перед нанесением мазей и кремов рекомендуется дать ране подсохнуть.
В том случае, когда рана сильно болит, могут использоваться обезболивающие средства:
Комплексный подход к лечению приносит наилучшие результаты. Категорически запрещено употреблять препараты без консультации врача, так как некоторые из них имеют побочные эффекты и могут спровоцировать развитие аллергии.
Физиотерапевтические процедуры
С их помощью можно ускорить регенерацию поврежденных клеток, а также снизить вероятность проникновения патогенной микрофлоры. Наиболее эффективными из них являются:

Магнитотерапия ускоряет грануляцию раны
Физиотерапевтические процедуры показаны тогда, когда рана плохо заживает, давно образовалась гнойная струпья, а ее края воспалились. В большинстве случаев небольшие ранки можно залечить без физиотерапии. Этот метод лечения показан при обширных поражениях, наличии иммунодефицитов, а также при патологически сниженном местном иммунитете.
Народные методы лечения
Самостоятельное лечение альтернативными медицинскими методами рекомендуется только пригде рана неглубокая, маленькая, плоская и не инфицирована. В этом случае можно прибегнуть к таким методам заживления ран:

Мазь на основе овечьего жира — народный способ ускорения грануляции ран
Не рекомендуется применять данные рецепты, если:
Любые раны, которые не заживают более 5 дней, должны быть осмотрены специалистом. По разным причинам затруднен процесс регенерации, что крайне опасно для всего организма.
Если процесс грануляции задерживается, рана может загнить, подвергая опасности здоровье всего тела. Для этого требуется хирургическая процедура для удаления пораженных и некротизированных участков кожи. Дальнейшее лечение требует использования антибиотиков для устранения болезнетворных микроорганизмов.
Грануляция ран: осложнения
Если процесс грануляции осложняется другими процессами, заживление раны может занять много времени, что потребует дополнительных мер. К наиболее опасным осложнениям можно отнести:
Грануляция раны осложняется плохой гигиеной, а также неправильным уходом за раной. Можно использовать специальные мази и кремы, ускоряющие процесс регенерации и позволяющие максимально быстро заживить ране вместе с рубцовой тканью.
Лечение незаживающих ран
Незаживающими называют раны, процесс заживления которых происходит медленнее, чем обычно. В среднем восстановление тканей после повреждений занимает 2-3 недели, однако при различных отклонениях в работе организма этот процесс может затянуться до 1,5-2 месяцев. При этом, как правило, стандартные лечебные процедуры оказывают слабый эффект или не действуют вообще. Причин у подобного явления может быть множество.
Что такое незаживающая рана?
Незаживающая рана – повреждение кожи и подкожных тканей, не зарубцовывающееся в течение долгого времени. В некоторых случаях раневой процесс (реакция тканей на повреждение, направленная на восстановление) может доходить до стадии формирования соединительной ткани, однако либо останавливается на этой стадии, либо даже «откатывается» назад. Раны, в которых раневой процесс находится в стагнации, называют хроническими.
Причины возникновения незаживающих ран
Непосредственная причина возникновения незаживающих ран – недостаточная активность восстановительных процессов в организме, замедленная регенерация тканей. При этом условия, при которых регенерация замедляется, могут быть разнообразными.
Среди общих факторов (т.е. затрагивающих состояние организма в целом) можно выделить следующие:
• ослабленный иммунитет по причине сопутствующего заболевания или хронического иммунодефицитного состояния;
• хроническая интоксикация организма;
• нарушение обмена веществ;
• сахарный диабет; это состояние можно рассматривать как тяжелую форму нарушения обмена веществ, а именно глюкозного обмена. Нарушения нормального усвоения глюкозы приводят к повышению хрупкости тканей и замедлению процесса регенерации;
• нарушение кровообращения – как общего, так и местного. Причиной могут стать атеросклероз, деформация сосудистых стенок, заболевания сердечно-сосудистой системы. Локальное нарушение кровообращения может быть вызвано продолжительным сдавливанием тканей и пережатием мелких кровеносных сосудов (пример хронической раны на фоне постоянного сдавливания тканей – пролежни);
• гипо- или авитаминоз по витаминам А, С, К и группы В, играющих важную роль в процессе регенерации тканей;
• недостаток в организме кальция или цинка;
• истощение – алиментарное (по причине недостаточного или неполноценного питания) или старческое;
• наличие онкологических заболеваний.
Специфический фактор появления хронических ран – нарушение кровообращения в ногах, чаще всего по причине варикозного расширения вен. На фоне нарушенного кровообращения на ногах (обычно в области голеней) развиваются трофические язвы – труднозаживающие дефекты тканей.
К местным факторам, затрагивающим непосредственно рану и область вокруг нее, относятся:
• наличие в ране некротизированных тканей (они увеличивают риск нагноения и, соответственно, длительность заживления);
• наличие в ране инородных тел;
• наличие в ране излившейся крови (также повышает риск инфицирования);
• повторное повреждение незажившей раны.
Риск перехода раны в хроническую форму увеличивается, если, помимо кожи, повреждены и другие ткани – подкожная клетчатка, нервы, мышцы, сухожилия, кости.
Симптомы незаживающих ран
•несходящиеся края раны;
•«застревание» раны на одном из этапов заживления более, чем на три недели;
•часто – неприятный запах;
•обычные средства лечения не помогают либо помогают слабо.
Эти признаки свидетельствуют о том, что процессы регенерации в тканях по тем или иным причинам нарушены. Для терапии хронических ран недостаточно местного лечения – необходимы комплексные меры.
Чтобы добиться прогресса в заживлении, необходимо обеспечить условия для восстановления нормального темпа регенерации. Они во многом зависят от причины появления хронической раны, однако существуют рекомендации, общие для всех ситуаций.
Организму необходимо обеспечить:
•сбалансированное питание – в частности, рацион следует обогатить витаминами А и группы В, стимулирующих регенерацию тканей, и витамином С, который способствует выработке коллагена – вещества, участвующего в формировании соединительной ткани, закрывающей рану на первых стадиях;
•нормальный режим сна – во сне процесс регенерации происходит активнее;
•защиту раны и области вокруг нее от внешних воздействий, таких, как натирание, сдавливание и т.п.;
•вентиляцию раны – без циркуляции воздуха рана быстро загноится.
Более частные рекомендации зависят от происхождения и характера раны.
Лечение незаживающих ран с учетом их причины возникновения
Приступая к лечению повреждений подобного рода, необходимо понять причину их появления. От этого будут зависеть дальнейшие действия.
1.Прежде всего, необходимо обследовать рану на предмет инородных тел, некротизированных тканей, излившейся крови и при необходимости произвести очистку. Обратите внимание, что инородные тела настоятельно не рекомендуется удалять самостоятельно! Подобные попытки могут привести к дополнительным повреждениям тканей и увеличить риск инфицирования. Необходимо обратиться за помощью к врачу.
2.При нарушении местного кровообращения необходимо устранить источник давления на ткани (изменить положение тела пациента с пролежнями, носить более свободную одежду/обувь при «диабетических» ранах).
3.При лечении трофических язв на ногах необходимо воспользоваться компрессионными чулками или бандажами – они помогут «поддержать» сосуды и нормализовать кровообращение, а также «подтянуть» друг к другу края раны для более быстрого заживления.
4.При истощении и авитаминозах требуется обеспечить нормальное сбалансированное питание, чтобы обеспечить организм необходимыми веществами для регенерации тканей и выработки коллагена – вещества, активно участвующего в ранних стадиях процесса заживления и помогающего стягиванию краев раны.
5.При сахарном диабете (любого вида) необходимо следить за уровнем глюкозы в крови.
После создания оптимальных условий для заживания раны можно приступать к ее обработке и лечению.
Принципы (стадии) лечения
Действия при лечении раны зависят не только от условий и причин ее появления, но и от стадии, на которой в ней остановился раневой процесс.
Первая стадия раневого процесса – острая. Во время нее происходят сосудистые изменения, вызванные реакцией на повреждение, и активно идет процесс сворачивания крови. Если рана инфицирована, идет образование гноя и одновременное всасывание в ткани токсических веществ.
На этой стадии необходимо, прежде всего, очистить рану – удалить из нее отмершие ткани, извлечь (с помощью врача) инородные тела, провести дренирование – отвести из раны гной и экссудат. Также необходимо предотвратить попадание в рану инфекции. Лучше всего промывать поврежденную область физиологическим раствором, так как едкие дезинфицирующие жидкости могут нанести вред окружающим здоровым тканям.
Вторая стадия раневого процесса – грануляция. На этой стадии поверх раны начинает образовываться тонкий слой соединительной ткани. Края раны начинают стягиваться, а она сама закрываться. В слое соединительной ткани формируются тончайшие капилляры, обеспечивающие питание регенерирующим тканям. Нередко хронические раны останавливаются на этой фазе, и дальше процесс заживления не идет; чаще всего именно так происходит с трофическими язвами.
На стадии грануляции важно, во-первых, защитить новообразованную ткань от механических повреждений, во-вторых, стимулировать дальнейшую регенерацию, и в-третьих не допустить развития воспалительного процесса – несмотря на то, что рана закрыта, риск инфицирования и воспаления сохраняется. Для стимулирования регенерации тканей используется метилурациловая мазь (можно использовать готовую повязку Воскопран с метилурациловой мазью) для защиты поверхности раны следует использовать атравматические повязки, которые не прилипают к раневой поверхности и не травмируют её.
Не следует забывать и о соблюдении поддерживающей диеты, а также режима сна – это поможет ускорить процесс заживления.
Перевязочные средства для лечения незаживающих ран
При лечении ран любого характера, в том числе хронических, важную роль играет правильный подбор перевязочного материала.
Перевязочный материал для незаживающих ран должен быть:
•эластичным и гибким – носить перевязку придется в течение долгого времени, поэтому она не должна мешать движениям.
Компания Биотекфарм предлагает широкий выбор перевязочных материалов для ведения ран любой сложности и на любой стадии. Так, для ран, в которых имеются фрагменты некротизированной ткани или кровоизлияние, подойдет повязка Парапран с химотрипсином – лекарственное средство, входящее в состав повязки, помогает расщеплять некротизированные ткани, способствуя очищению раны.
Для увлажнения «сухих» хронических ран (пролежни, трофические язвы) и ускорения их заживления рекомендуется использовать повязку «ГелеПран» с мирамистином или коллоидным серебром. Это мягкая прозрачная повязка, на 70% состоящая из воды, увлажняет поверхность раны, а содержащееся в ней лекарственное средство (мирамистин или серебро) обеззараживает и способствует регенерации.
Для лечения инфицированных ран подойдут бактерицидные повязки Воскопран с мазью Повидон-йод, антимикробные повязки Воскопран с мазью Диоксидин и противовоспалительные повязки Воскопран с мазью Левомеколь. Повязки Полипран с Диоксидином отлично подходят для профилактики инфицирования ран на стадии грануляции.
Стимулировать регенерацию поможет повязка Хитопран на основе нановолокон хитозана. Она обеспечивает оптимальные условия для заживления – достаточную влажность, воздухопроницаемость и защиту от повреждений, способствует скорейшему росту собственных клеток. Стоит обратить внимание на то, что эту повязку не нужно снимать – она резорбирует самостоятельно по мере заживления раны.
Сроки заживления ран и последствия
Заживление хронической раны – долгий и сложный процесс, который может занять от 1 до 3 месяцев, в зависимости от глубины и размера раны. Следует иметь в виду, что эпителизация хронических ран идет очень медленно – не больше 1 см в месяц. После полной эпителизации «новая» кожа наращивает прочность еще в течение 6 месяцев.
Рекомендации по уходу за проблемной областью достаточно просты:
•беречь рану от сдавливания и механических повреждений;
•регулярно менять повязку (в зависимости от стадии заживления и вида повязки);
•на стадии грануляции – использовать повязки, ускоряющие заживление.
Профилактика воспаления
Чтобы не допустить развития в ране воспалительного процесса необходимо защищать рану от повреждений и вторичного инфицирования – закрывать ее повязкой, регулярно обрабатывать антисептическими средствами, обеспечивать необходимую вентиляцию. Если из раны выделяется экссудат – обеспечить его отток с помощью сетчатой дренирующей повязки. Если рана находится в стадии грануляции – беречь ее от механических повреждений и не допускать нарушения целостности покрывающей ее соединительной ткани.