что такое предлежание ягодичное предлежание
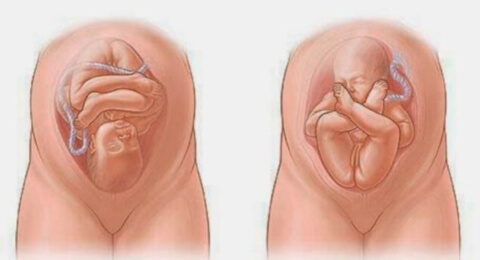
Ягодичное предлежание плода
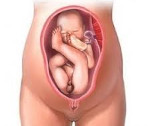
Ягодичное предлежание плода — это наиболее распространенный вариант тазового предлежания, при котором ребенок входит в малый таз ягодицами либо ягодицами и ступнями. Специфические симптомы отсутствуют, патология выявляется при выполнении наружного акушерского и вагинального исследований, планового УЗИ. До родов предпринимаются попытки повернуть плод головкой вниз. Способ родоразрешения выбирают с учетом данных о возрасте пациентки, повторности родов, размерах плода, обнаруженной акушерской, генитальной и экстрагенитальной патологии. Большинство беременностей завершают кесаревым сечением. При естественных родах зачастую применяют акушерские пособия и операции.
МКБ-10
Общие сведения
Ягодичный вариант предлежания, согласно результатам исследований, выявляется в 2,6-4,9% случаях беременности. У многократно рожавших женщин такая акушерская патология диагностируется вдвое чаще, чем в первых родах. Поскольку при этом предлежании по родовым путям сначала проходят ягодицы либо ягодицы со ступнями ребенка, роды зачастую сопровождаются различными видами осложнений (повреждением мягких тканей, травматизацией ребенка, угрозой кислородного голодания). При этом существенно возрастает риск перинатальной смертности, предпочтительным способом разрешения беременности становится операция кесарева сечения. Ведение беременных и рожениц при разных ягодичных предлежаниях требует высокого профессионализма медицинского персонала.
Причины
Обычно факторы, из-за которых плод не занимает естественное головное предлежание, остаются неизвестными. Однако специалисты в сфере акушерства и гинекологии выделяют ряд предпосылок, повышающих вероятность ягодичного предлежания. Такую акушерскую патологию могут спровоцировать:
Ягодичное предлежание может стать проявлением «привычного тазового предлежания». По результатам некоторых наблюдений, в 10-22% случаев подобная акушерская патология развивается именно по указанной причине.
Патогенез
Ягодичное предлежание возникает на фоне несоответствия объема полости матки и величины плода. В нормальных условиях до 28-30 недели гестационного срока положение плода неоднократно меняется. Приблизительно к 36 неделе ребенок переворачивается головой вниз и именно так входит в роды. Однако при возникновении условий для повышенной подвижности (многоводие, недоношенность, ослабление брюшной и маточной мускулатуры) или, наоборот, ограничении пространства для движений (многоплодие, суженный таз, пороки развития, объемные процессы и т. п.) естественный поворот плода и его фиксация в физиологическом положении осложняются либо становятся невозможными.
Классификация
При определении варианта ягодичного предлежания учитывают то, как по отношению к внутреннему маточному зеву размещены ступни и ягодицы плода. Различают следующие виды предлежания:
После начала родовой деятельности один вид предлежания может смениться другим. В каждом третьем случае происходит переход ягодичного предлежания в ножное, что значительно ухудшает прогноз родов.
Симптомы ягодичного предлежания плода
Какой-либо субъективной симптоматики, свидетельствующей о таком предлежании, не существует. Обычно патологическое расположение плода выявляется во время наружного акушерского исследования, планового или внепланового УЗИ при беременности. То, что ребенок находится в положении ягодицами вниз, женщина может заподозрить, если у нее высоко стоит дно матки, а в верхней части органа прощупывается плотное округлое образование (головка плода). Некоторые беременные сообщают, что чувствуют более интенсивное шевеление и сильные толчки ребенка в нижней части живота.
Осложнения
Роды с ягодичным предлежанием плода представляют опасность как для ребенка, так и для роженицы. В 28-32% они наступают преждевременно при гестационном сроке до 34 недель. Показатели перинатальной смертности при этом в 4-5 раз больше, чем при головном предлежании. В этих родах вдвое чаще преждевременно изливаются околоплодные воды, плод страдает от интранатальной гипоксии, выпадает пуповина, отмечается слабость родовых сил, возникают послеродовые септические заболевания. Из-за меньших размеров предлежащей ягодичной части плод начинает изгоняться при не полностью открытом маточном зеве, что повышает вероятность травмы шейки матки или спастического сокращения ее мышц, осложняющего дальнейшее рождение головки.
В родах с разными вариантами ягодичного предлежания ребенок часто запрокидывает ручки, что требует выполнения дополнительных манипуляций. Поскольку рождающаяся головка прижимает пуповину к тазовым костям, возрастает риск гибели плода вследствие асфиксии. Наибольшую опасность для ребенка представляет чрезмерное разгибание головки, приводящее к возникновению субдуральных гематом, инсультов в мозжечок и разрывов его намета, спинальных травм в шейном отделе. Повышенной травматичностью также отличается большинство классических акушерских пособий при ягодичных предлежаниях.
Диагностика
Для подтверждения ягодичного предлежания применяют как физикальные, так и инструментальные методики исследований. При подобной патологии наиболее информативны:
По показаниям на этапе дородовой подготовки выполняют компьютерную и магнитно-резонансную пельвиометрию, амниоскопию. Для динамического мониторинга состояния плода дополнительно назначают кардиотокографию. Дифференциальная диагностика проводится с другими видами положений и предлежаний. При необходимости пациентку консультирует анестезиолог-реаниматолог и неонатолог.
Тактика при ягодичном предлежании плода
Консервативные методы
Для коррекции патологического положения плода на 32-37 неделе гестационного периода применяют специальные комплексы физических упражнений. Если отсутствуют противопоказания, на 37-38 неделе возможен наружный поворот на головку по Архангельскому, выполняемый под ультразвуковым контролем. Однако повышенный риск возникновения осложнений (отслойки плаценты, разрыва матки, преждевременных родов) ограничивает назначение такой манипуляции. В акушерский стационар беременную женщину обычно госпитализируют на 38-39 неделе. Выбор акушерской тактики зависит от вероятности осложненного течения родов. Метод родоразрешения определяется с учетом принадлежности пациентки к одной из трех групп риска:
Оперативное родоразрешение
При диагностировании ягодичного предлежания у первородящих ориентируются на ряд абсолютных показаний для планового хирургического родоразрешения. Оперативное вмешательство проводят при возрасте от 30 лет, перенашивании беременности, экстракорпоральном оплодотворении, суженном тазе, пороках репродуктивной системы, наличии рубца на матке, выявлении экстрагенитальных заболеваний, при которых важно выключить потужную активность, значительных нарушениях липидного обмена, ожидаемом весе плода до 2,0 кг и от 3,6 кг. Согласно статистике, роды при выявленном ягодичном предлежании завершаются кесаревым сечением не менее чем в 80% случаев.
Естественные роды
В естественных родах важно обеспечить качественный мониторинг их течения и акушерскую защиту промежности. Для снижения нагрузки на мягкие ткани возможно выполнение эпизиотомии. При смешанном и чистом ягодичном предлежании роды зачастую завершают классическим ручным пособием или пособием по Цовьянову. При возникновении состояний, угрожающих жизни ребенка и роженицы (гипоксия, затяжные роды и т. д.), производят форсированное родоразрешение с экстракцией плода за тазовый конец. По завершении родов с учетом высокой вероятности разрывов важно качественно выполнить осмотр мягких тканей родовых путей.
Прогноз и профилактика
При выборе правильной тактики ведения и подходящего способа родоразрешения прогноз родов у женщин с диагностированным ягодичным предлежанием плода благоприятный. В условиях регулярного наблюдения у акушера-гинеколога риск для роженицы и ребенка возрастает только в том случае, если роды начинаются преждевременно. Профилактические мероприятия предполагают раннюю постановку на учет в женской консультации, своевременное прохождение плановых УЗИ, выполнение по показаниям специальных упражнений, которые способствуют повороту ребенка на головной конец. Вторичная профилактика направлена на предупреждение возможных осложнений в родах.
Тазовое предлежание плода
Тазовое предлежание плода – продольное расположение плода в матке с обращенными ко входу в малый таз ножками или ягодицами. Беременность при тазовом предлежании плода нередко протекает в условиях угрозы прерывания, гестоза, фетоплацентарной недостаточности, гипоксии плода, родовых травм. Диагностика тазового предлежания плода производится с помощью наружного и влагалищного исследования, эхографии, допплерографии, КТГ. Лечение тазового предлежания включает комплексы корригирующей гимнастики, проведение профилактического наружного поворота плода, заблаговременный выбор способа родоразрешения.
Общие сведения
Тазовые предлежания плода в акушерстве и гинекологии встречаются в 3-5 % случаев от всех беременностей. Ведение беременности и родов при тазовом предлежании плода требует квалифицированной и высокопрофессиональной помощи женщине и ребенку. При тазовом предлежании плода во время родов первыми по родовым путям проходят ягодицы или ножки ребенка. При этом шейка матки находится еще в недостаточно сглаженном и раскрытом состоянии, поэтому продвижение головки, как наиболее крупной и плотной части плода, оказывается затруднительным. При тазовом предлежании роды могут протекать неосложненно, однако существует повышенная опасность асфиксии, мертворождения плода, родовых травм ребенка и матери.
Классификация тазовых предлежаний плода
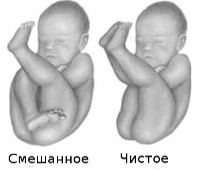
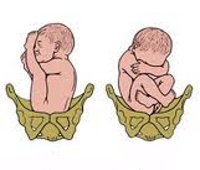
К вариантам тазового предлежания плода относятся ножные и ягодичные предлежания. На долю ножных предлежаний приходится 11-13% случаев всех тазовых предлежаний плода. Ножное предлежание может быть полным (обеими ножками), неполным (одной ножкой) или коленным (коленями плода). Ягодичные предлежания встречаются наиболее часто. В 63-75% случаев диагностируется неполное (чисто ягодичное) предлежание, при котором ко входу в малый таз прилежат только ягодицы, а ножки плода оказываются вытянутыми вдоль туловища. При смешанном ягодичном предлежании (20-24%) ко входу в малый таз обращены не только ягодицы, но и ножки плода, согнутые в коленных или тазобедренных суставах.
При различных вариантах тазового предлежания плода развитие биомеханизма родов имеет свои особенности. При чисто ягодичном предлежании, некрупном плоде и нормальных размерах таза матери возможны неосложненные самостоятельные роды. При ножном и смешанном предлежании роды через естественные родовые пути сопряжены со значительными рисками для новорожденного – асфиксией, выпадением пуповины и отдельных частей плода.
Причины тазовых предлежаний плода
Факторы, обусловливающее тазовое предлежание плода, многочисленны и изучены не до конца. Препятствовать установлению головки ко входу в малый таз может наличие у женщины фибромы матки, опухолей яичников, анатомического сужения или неправильной формы таза, аномалий строения матки (внутриматочной перегородки, гипоплазии, двурогой или седловидной матки).
Тазовое предлежание может наблюдаться при повышенной подвижности плода, вызванной многоводием, гипотрофией или недоношенностью, гипоксией, микроцефалией, анэнцефалией, гидроцефалией и другими факторами, связанными с патологией ребенка. С другой стороны, ограниченная подвижность плода в полости матки при маловодии, короткой пуповине или ее обвитии также способствует формированию неправильного предлежания.
К тазовому предлежанию плода может приводить акушерско-гинекологический анамнез матери, отягощенный неоднократными выскабливаниями матки, эндометритами, цервицитами, многократными беременностями, абортами, осложненными родами. Данные состояния часто приводят к развитию патологического гипертонуса нижних сегментов матки, при котором головка стремится занять положение в верхних, менее спазмированных отделах полости матки. Изменение тонуса миометрия также может быть вызвано рубцом на матке, нейроциркуляторной дистонией, неврозом, переутомлением беременной, перенесенным стрессом и т. д. Тазовое предлежание плода нередко сочетается с низким расположением или предлежанием плаценты.
В многочисленных наблюдениях, которые проводит акушерство и гинекология, отмечается, что тазовое предлежание плода развивается у тех женщин, которые сами были рождены в аналогичной ситуации, поэтому рассматривается вопрос о наследственной обусловленности ножных и ягодичных предлежаний.
Особенности течения беременности
При тазовом предлежании плода течение беременности, гораздо чаще, чем при головном, сопряжено с угрозой или самопроизвольным прерыванием, развитием гестоза и фетоплацентарной недостаточности. Эти состояния, в свою очередь, негативно влияют на созревании нервной, эндокринной и других систем плода. При тазовом предлежании у плода с 33-36 недели гестации происходит замедление процессов созревания структур продолговатого мозга, что сопровождается перицеллюлярным и периваскулярным отеком. При этом нейросекреторные клетки фетального гипофиза начинают работать с повышенной активностью, приводя к преждевременному истощению функции коркового слоя надпочечников, снижению защитно-адаптационных реакций плода.
Изменения в фетальных половых железах представлены гемодинамическими расстройствами (венозным стазом, мелкоточечными кровоизлияниями, отеком ткани), что в дальнейшем может проявиться патологией гонад – гипогонадизмом, синдромом истощения яичников, олиго- или азооспермией и т. д. При тазовых предлежаниях повышается частота развития врожденных пороков сердца, ЦНС, ЖКТ, опорно-двигательного аппарата у плода. Нарушения маточно-плацентарного кровотока проявляются гипоксией, высокой частотой сердцебиений, снижением двигательной активности плода. Во время родов при тазовом предлежании плода нередко развивается дискоординированная или слабая родовая деятельность. Наиболее грубые изменения наблюдаются в случаях смешанного ягодичного или ножного предлежания.
Диагностика тазового предлежания плода
Об устойчивом тазовом предлежании плода следует говорить после 34-35-ой недели гестации. До этого срока расположение предлежащей части может быть изменчивым. Тазовое предлежание плода определяется благодаря проведению наружного акушерского и влагалищного исследований.
При внутреннем гинекологическом исследовании в случае чисто ягодичного предлежания прощупывается объемная мягковатая часть, в которой можно различить крестец, копчик, паховый сгиб. При ножном или смешанном ягодичном предлежании удается различить стопы плода с пяточными буграми и короткими пальчиками.
Позиция и ее вид при тазовом предлежании устанавливаются по расположению спинки, крестца и межвертельной линии плода. Ягодичное предлежание плода необходимо отличать от таких вариантов головного предлежания, как лицевое и лобное. Уточнение данных в отношении тазового предлежания плода производится с помощью УЗИ, в частности, трехмерной эхографии. Функциональное состояние плода оценивается с помощью допплерографии маточно-плацентарного кровотока и кардиотокографии.
Ведение беременности и родов
У пациенток, относящихся к группам повышенного риска по формированию тазового предлежания, в ходе беременности проводятся мероприятия по предотвращению фетоплацентарной недостаточности, нарушений сократительной активности матки, осложнений со стороны плода. Беременной рекомендуется соблюдение щадящего режима с полноценным ночным сном и дневным отдыхом, сбалансированная диета для профилактики гипертрофии плода.
С беременными проводится психопрофилактическая работа, направленная на обучение приемам мышечной релаксации и снятия нервной возбудимости. С 35-ой недели гестации назначается корригирующая гимнастика по Дикань, Грищенко и Шулешовой, Кайо, способствующая изменению тонуса миометрия и мышц брюшной стенки, переводу плода из тазового предлежания в головное. В ряде случаев назначаются спазмолитические препараты прерывистыми курсами.
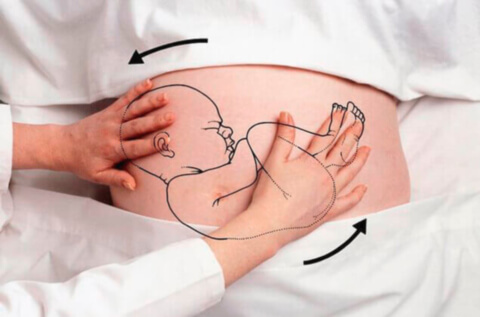
Проведение наружного профилактического поворота плода на головку по Архангельскому в ряде случаев оказывается неэффективным и даже опасным. Рисками такого акушерского приема может служить наступление преждевременной отслойки плаценты, разрыва плодных оболочек, преждевременных родов, разрыва матки, травм и острой гипоксии плода. Данные обстоятельства в последние годы ограничивают применения наружного акушерского пособия в практике лечения тазовых предлежаний плода.
Беременная с тазовым предлежанием плода на 38-39-ой неделе гестации госпитализируется в акушерский стационар для планирования тактики родов. При неосложненной акушерской ситуации (удовлетворительном состоянии плода и роженицы, соразмерности таза и плода, биологической готовности материнского организма, чисто ягодичном предлежании и др.) возможны роды через естественные родовые пути. При этом осуществляется профилактика преждевременного вскрытия плодного пузыря, постоянный мониторный КТГ-контроль за плодом и сокращениями матки, медикаментозное предупреждение аномалий родовой деятельности и гипоксии плода, обезболивание (эпидуральная анестезия в родах), акушерская помощь для скорейшего рождения головки.
Кесарево сечение при тазовом предлежании плода планируется при отягощенном акушерском анамнезе матери (длительном бесплодии, мертворождении, гестозах, переношенной беременности, резус-конфликте, привычном невынашивании), возрасте первородящей старше 30 лет, наступлении данной беременности вследствие ЭКО, крупном плоде, предлежании плаценты, рубце на матке и др. показаниях. Экстренное кесарево сечение также показано в случае нестандартных ситуаций при самостоятельных родах.
Осложнения родов при тазовом предлежании
У детей, рожденных в тазовом предлежании, нередко определяются внутричерепные травмы, энцефалопатия, травмы позвоночника, дисплазия тазобедренных суставов. При выявлении асфиксии плода или аспирации околоплодных вод требуются соответствующие реанимационные мероприятия. Новорожденные в ранний неонатальный период подлежат тщательному обследованию невролога. К типичным для тазового предлежания плода родовым травмам у женщин относятся разрывы промежности, шейки матки, влагалища и вульвы, повреждения костей таза.
Профилактическое направление предусматривает тщательное обследование и коррекцию нарушений у женщин, планирующих беременность; выявление беременных групп риска по развитию тазового предлежания плода и проведение своевременной и адекватной подготовки к родам; заблаговременный выбор тактики родов и их ведение под непрерывным контролем акушера-гинеколога.
Тазовое предлежание плода
Находясь в матке, плод может принимать любые положения, однако к наступлению родов, малыш должен перевернуться головкой вниз. Тазовое предлежание плода — это один из вариантов расположения ребенка в матке матери. В данном случае плод как-бы «сидит» в матке, а его головка направлена вверх. Обычно это состояние считается нормальным до 32-х недель, после этого срока тазовое предлежание относят к патологиям. Определить тазовое предлежание может только врач-гинеколог во время осмотра будущей мамы или…
Тазовое предлежание плода — это один из вариантов расположения ребенка в утробе матери. В данном случае плод как-бы «сидит» в матке, а его головка направлена вверх. В норме тазовое предлежание наблюдается до 32-х недель, после этого срока такое расположение плода считается патологическим.
Определить тазовое предлежание может только врач-гинеколог во время осмотра или по результатам УЗИ. Если ребенок расположен неправильно врач может назначить специальные упражнения или провести манипуляции для корректного расположения плода.
Чтобы определить принял ли малыш правильное положение для родов необходимо на 32-34 неделе обязательно пройти обследование у гинеколога и УЗИ.
Виды тазового предлежания плода
Тазовое предлежание плода распределяют на виды:
При ягодичном тазовом предлежании плода во время родов первыми появляются ягодицы младенца. При этом его ножки располагаются вдоль туловища и расправлены в коленках. При подобном положении можно сказать, что женщине повезло, так как в этом случае она практически не нуждается в дополнительной помощи, а риск осложнений сводится к минимуму. При смешанном ягодичном предлежании могут одновременно показаться ножки и таз.
Ножное предлежание считается более неблагоприятным. По статистике, таким образом рождается до 15% детей с тазовым предлежанием. При ножном положении первыми из родовых путей показываются ножки, а не таз. Обычно в случае ножного предлежания проводят кесарево сечение.
Причины тазового предлежания
Причин, вызвавших тазовое предлежание плода, может быть достаточно много, однако самыми распространенными являются:
В некоторых случаях при наличии описанных выше проблем, тазовое предлежание плода может грозить следующими опасностями:
Диагностика тазового предлежания
Самостоятельно заподозрить тазовое предлежание плода, не разбираясь в акушерстве и гинекологии, практически невозможно. Кроме того, подобное положение до наступления определенного срока совершенно не должно беспокоить будущую маму. Обычно первые симптомы при тазовом предлежании в матке определяются акушером на осмотре в 32-34 недели. В этом случае врач обращает внимание на область прослушивания сердцебиения ребенка и производит пальпацию живота. В том случае, если симптомы будут указывать на тазовое предлежание плода, специалист назначит дополнительное обследование, которое либо подтвердит, либо опровергнет его заключение.
Существует несколько способов, к которым прибегают опытные акушеры для того чтобы определить наличие тазового предлежания у плода.
Лечение
На самом деле при отсутствии патологии тазовое предлежание плода не является каким-то страшным диагнозом, которого нужно опасаться. Кроме того в ряде случаев исправить подобное положение может быть достаточно просто.
Помните, что любые упражнения и манипуляции, направленные на то, чтобы придать ребенку нужное положение, должны быть полностью согласованы со специалистом. В противном случае вы рискуете нанести будущему малышу непоправимый вред.
Все упражнения при тазовом предлежании должны выполняться аккуратно. В противном случае можно спровоцировать преждевременные роды. Во время беременности стоит тщательно слушать рекомендации врача и не пренебрегать посещениями гинеколога. Помните, что при тазовом предлежании плода женщина нуждается в более тщательном наблюдении.
Если описанные выше способы не дали положительного результата, то примерно на 35-38 врач может произвести «акушерский переворот». В данном случае специалист с помощью специальных манипуляций, нажимая на живот женщины, придает плоду нужное положение. Однако большинство малышей, повернутых таким образом, в ближайшее время снова возвращаются в тазовое положение.
При тазовом предлежании возрастает вероятность родов путем кесарева сечения, но многие женщины благополучно рожают естественным путем. Противопоказанием для вагинальных родов в данном случае может стать слишком крупный плод либо обвитие пуповиной.
Тазовое предлежание (ведение беременности и родов). Лекция для врачей. Клинические рекомендации (протокол)
Часть 1. Тазовые предлежания плода
Часть 2. Тазовые предлежания плода
Часть 3. Тазовые предлежания плода
Дополнительный материал
Тазовое предлежание (ведение беременности и родов) Клинические рекомендации (протокол)
Список сокращений
Термины и определения
Классификация тазовых предлежаний плода
1. Ягодичные предлежания:
2. Ножное предлежание (встречается в 11,4-13,4% случаев):
Шифр по МКБ-10
032.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
080.1 Самопроизвольные роды в ягодичном предлежании.
080.8 Другие самопроизвольные одноплодные роды (в данном протоколе данный код МКБ подразумевает и иные роды в тазовом предлежании (помимо родов в чисто ягодичном предлежании): полное/неполное ножное предлежание, смешанное ягодичное предлежание и т.д.).
Эпидемиология
Частота тазового предлежания (ТП) плода при доношенной беременности составляет 3-5%.
Чем меньше срок, тем выше частота ТП. Так, при сроке беременности менее 28 недель и массе плода менее
1. Сужение таза, аномальная форма таза.
2. Пороки развития матки (двурогая, седловидная, с перегородкой).
3. Чрезмерная или ограниченная подвижность плода (первобеременные, многорожавшие).
4. Многоводие или маловодие.
5. Многоплодная беременность.
6. Новообразования внутренних половых органов (миоматозные узлы, опухоли придатков).
7. Патология плацентации (полное или неполное предлежание плаценты).
8. Пороки развития матки.
9. ВПР плода (анэнцефалия, гидроцефалия).
10. Короткая пуповина.
11. Синдром задержки роста плода.
Методы диагностики
Признаки тазовых предлежаний при наружном и влагалищном исследованиях:
Ультразвуковое исследование
УЗИ при тазовом предлежании наиболее информативно и должно включать определение следующих параметров:
Рентгенопельвиометрия не улучшает исходы, магнитнорезонансная пельвиометрия снижает частоту неотложных кесаревых сечений, КТ пельвиометрия улучшает перинатальные исходы. Тем не менее, нет необходимости в проведении рутинной радиологической пельвиометрии (уровень доказательности В)
• вид тазового предлежания плода (полное, неполное);
• подсчет предполагаемой массы плода;
• количество вод (амниотический индекс);
• локализация плаценты;
• описание пуповины (расположение, обвитие вокруг шеи плода);
• аномалии развития плода;
• определение степени разгибания головки плода (согнута, разогнута, нейтральное положение) и запрокидывания ручек;
• допплерометрия магистральных сосудов плода.
Ведение беременности при тазовом предлежании плода
Клинически важно подтверждение тазового предлежания в 36 недель. Однако около 8% плодов совершают самопроизвольный поворот на головку и после 36 недель.
При подтверждении тазового предлежания в 36 недель необходимо:
• Провести консультирование в консультативно-диагностическом отделении перинатального центра.
• При отсутствии противопоказаний пациентке должен быть предложен наружный акушерский поворот.
• Следует ознакомить пациентку с рисками, связанными с родами в тазовом предлежании, и медицинскими вмешательствами, позволяющими снизить этот риск, о методах родоразрешения и их рисках в плане материнской заболеваемости, о потенциальных учреждениях родовспоможения, на базе которых возможно родоразрешение пациенток с тазовым предлежанием плода (не ниже второго уровня и т.д. (см. Приложения 1 и 2: Информация для пациентов).
Женщина должна быть проинформирована:
• Плановое кесарево сечение ведет к небольшому уменьшению перинатальной смертности в сравнении с плановыми родами в тазовом предлежании. Любое решение о проведении кесарева сечения должно быть рассмотрено с позиций возможных побочных последствий операции.
• Уменьшение риска перинатальной смертности обусловлено тремя факторами: исключением риска мертворождения после 39 недель беременности, исключением рисков, обусловленных процессом родов; исключением рисков, обусловленных вагинальными родами в тазовом предлежании.
• Риск перинатальной смертности при вагинальных родах в тазовом предлежании составляет около 2/1000 родов, при кесаревом сечении после 39 недель беременности 0,5/1000 родов. При родах в головном предлежании 1 /1000.
• Вагинальные роды в тазовом предлежании увеличивают риск низкой оценки по шкале Апгар и серьезных осложнений в раннем неонатальном периоде, но нет указаний на увеличение частоты осложнений в отдаленном периоде.
• Плановое кесарево сечение в доношенном сроке при тазовом предлежании сопровождается незначительным увеличением частоты ближайших осложнений для матери по сравнению с плановыми вагинальными родами.
• Осложнения для матери наименьшие при удачно завершившихся вагинальных родах, плановое кесарево сечение увеличивает риск, но наибольший риск имеется при экстренном кесаревом сечении, которое требуется примерно у 40% женщин с плановыми вагинальными родами.
• Кесарево сечение увеличивает риск осложнений при будущих беременностях, включая риски попытки родов через естественные родовые пути, повышенный риск осложнений повторной операции кесарева сечения и риски нарушения прикрепления плаценты.
• Женщине должна быть дана индивидуализированная оценка последующих рисков кесарева сечения, основанная на индивидуальном профиле и репродуктивном прогнозе, и соответствующая консультация.
Неэффективно (уровень доказательности 1А):
• Постуральная гимнастика для уменьшения частоты тазового предлежания к моменту родов (уровень доказательности IА).
• Нет признанных эффективных методик для поворота плода на головку.
Наружный поворот плода на головку
Настоящий протокол рекомендует проводить наружный поворот плода на головку только подготовленными специалистами ввиду серьезности его осложнений (отслойка плаценты; дистресс-синдром плода; фето-материнская трансфузия (резус-иммунизация) и т.д.
• Женщинам с тазовым предлежанием в сроке 36 недель следует предложить наружный поворот плода на головку при отсутствии противопоказаний. Они должны быть предупреждены о его рисках, преимуществах и последствиях для способа родоразрешения (уровень доказательности А).
• Пациентки, которые имеют тазовое предлежание после неудачной попытки наружного поворота плода на головку или отказались от этой манипуляции, должны быть проконсультированы о рисках и преимуществах плановых вагинальных родов в тазовом предлежании по сравнению с планируемым кесаревым сечением (ОРР).
• При сохранении тазового предлежания плода к моменту родов беременной должна быть повторно предоставлена информация о возможных способах родоразрешения, о преимуществах и рисках, связанных с каждым из них.
• В результате консультирования должно быть получено письменное информированное добровольное согласие на выбранный метод родоразрешения.
Родоразрешение осуществляется только в стационарах не ниже второй группы. При отсутствии спонтанного поворота плода на головку необходимо обследование и коллегиальный выбор тактики ведения родов в условиях информированного добровольного согласия пациентки на избранный метод родоразрешения.
Наружный поворот плода на головку
1) Модель пациента: первородящая женщина (от 36 недель и более) или повторнородящая (от 37 недель и более) с одноплодной неосложненной беременностью и неполным тазовым предлежанием плода до начала родов при отсутствии противопоказаний для выполнения наружного поворота и давшая письменное информированное добровольное согласие.
Штат: врач акушер-гинеколог, владеющий техникой наружного поворота плода на головку и операцией кесарево сечение, акушерка, врач УЗИ, анестезиологическая служба.
Место проведения: акушерский стационар 2-3-ей группы с возможностью выполнения экстренного кесарева сечения (уровень доказательность 1А).
• Готовность к экстренному кесареву сечению.
Документация
• Обменная карта беременной.
• Информация для пациентки и протокол информированного добровольного согласия.
• Протокол и алгоритмы наружного акушерского поворота и УЗИ.
• Лист регистрации порядка выполнения процедуры и наблюдения за пациенткой.
• Ленты-записи КТГ.
Абсолютные противопоказания к проведению наружного акушерского поворота:
• Планируемое оперативное родоразрешение путем кесарева сечения по другим показаниям (предлежание плаценты, анатомическое сужение таза, тяжёлая экстрагенитальная патология и т.д.).
• Кровотечения второй половины беременности или последние 7 дней.
• Противопоказания к приему бета-адреномиметиков (тиреотоксикоз, аритмия, болезни сердца, при которых использование препаратов этой группы противопоказано).
• Патологическая/пограничная КТГ, нарушение кровотока в системе мать-плацента-плода по данным допплерометрического исследования.
• Маловесный к сроку гестации с аномальными показателями допплерометрии.
• Аномалии матки, опухоли матки или ее придатков, препятствующие повороту.
• Многоплодие (кроме поворота второго плода).
• Рубец на матке.
• Грубые пороки развития плода, мертвый плод.
• Разгибание головки плода.
• Обвитие пуповины вокруг шеи плода.
• Тяжелая преэклампсия или высокая артериальная гипертензия.
• Разрыв плодных оболочек.
Относительные противопоказания:
• Синдром задержки роста плода с патологическими параметрами допплерометрии.
• Преэклампсия с протеинурией или значительная артериальная гипертензия.
• Маловодие, многоводие.
• Неустойчивое положение плода.
Возможные осложнения при проведении акушерского поворота
• Преждевременная отслойка плаценты.
• Преждевременные роды.
• Дородовое излитие околоплодных вод.
• Разрыв матки.
• Фето-материнская трансфузия (резус-иммунизация).
• Эмболия околоплодными водами.
• Преходящая брадикардия плода.
• Дистресс плода.
Предикторы успешного наружного акушерского поворота:
• Многорожавшие.
• Абдоминальная пальпация головки.
• Низкий индекс массы тела матери.
• Расположение плаценты на задней стенке.
• Чисто ягодичное предлежание.
• Амниотический индекс более 10 см.
Порядок выполнения
Осуществлять постоянный вербальный контакт с пациенткой.
1. Подтвердить тазовое предлежание и местоположение пуповины относительно шеи плода по УЗИ. Наличие пуповины рядом с шеей не является противопоказанием. УЗИ должно быть выполнено не позже, чем за 24 часа до процедуры.
2. Получить письменное информированное добровольное согласие пациентки.
3. Оценить и записать исходные данные матери: пульс, дыхание и АД.
4. Выполнить КТГ в течение 20 минут.
5. Антациды: ранитидин 150 мг перорально, однако, нет необходимости рутинного выполнения данной процедуры.
6. Использование токолитиков (повышает вероятность успешного поворота) (уровень доказательности А [2]): 10 мкг (1 ампула по 2 мл) гексопреналина сульфата развести в 10 мл изотонического раствора и ввести болюсно в течение 5-10 минут, с последующим 10-минутным контролем пульса, АД матери и ЧСС плода (КТГ). При увеличении ЧСС у матери более 140 уд/мин инфузию гексоприналина следует прекратить [4].
7. Через 30 минут после токолиза (или когда пульс матери станет > 100 уд/мин) выполнить наружный поворот плода.
8. Оснований использовать рутинно острый токолиз нет, особенно у повторнородящих.
Условия: опорожнить мочевой пузырь, положение женщины на боку, под углом 10-15 градусов (для профилактики синдрома нижней полой вены). Можно успешно выполнить поворот и на спине, главное, чтобы женщине было удобно лежать и не развивался синдром сдавления нижней полой вены.
Женщине следует рекомендовать срочно обратиться за медицинской помощью, если возникнут любые из этих нарушений или нарушения двигательной активности плода.
Абдоминальные роды
Показания к выполнению планового кесарева сечения:
Алгоритм действий при планировании КС
Женщина должна быть заранее проконсультирована врачом-анестезиологом для выбора метода анестезии.
Операция кесарева сечения проводится по обычной методике. Хирургом должен быть назначен врач, имеющий опыт выполнения подобных операций.
Роды через естественные родовые пути
Роды через естественные родовые пути должен вести только врач, имеющий опыт ведения родов в тазовом предлежании плода и способный оказать пособия при их осложнениях.
Вагинальные роды в тазовом предлежании должны проводиться в учреждении не ниже второй группы с готовностью к экстренному кесареву сечению.
Влагалищные роды в ТП в учреждении 1 группы возможны только в экстренной ситуации, например:
• Быстрые роды, когда нет времени для перевода женщины или кесарева сечения.
Условия для родов в тазовом предлежании через естественные родовые пути:
• отсутствие сужения таза и других причин, препятствующих неосложненным родам, как в головном, так и тазовом предлежании;
• отсутствие синдрома задержки роста плода, гипоксии плода;
• предполагаемая масса плода не менее 2500 и не более 3600 г.;
• предлежание ягодичное (полное или неполное);
• отсутствует разгибание головки и/или запрокидывание ручек;
• нет в анамнезе кесарева сечения.
Неблагоприятные факторы для влагалищных родов
Сам по себе диагноз тазовое предлежание не является противопоказанием к вагинальным родам. Однако неблагоприятными факторами при влагалищном родоразрешении являются:
• Наличие общих (не связанных с тазовым предлежанием) противопоказаний для вагинальных родов (например, субкомпенсированное/ декомпенсированное состояние плода).
• Отсутствие специалиста, имеющего опыт принятия родов в тазовом предлежании.
• Полное (неполное) предлежание плаценты, предлежание пуповины.
• Ножное предлежание (за исключением, если женщина поступила во 2 периоде родов с адекватной родовой деятельностью).
• Разгибание головки плода и/или запрокидывание ручек, подтвержденное УЗИ (0-5).
Основные принципы ведения вагинальных родов
Нормальные роды в тазовом (чисто ягодичном или смешанном) предлежании предполагают:
1) постоянное мониторирование состояния плода;
2) максимальное сохранение плодного пузыря;
3) нормальный характер родовой деятельности и скорость раскрытия шейки матки;
4) активное участие роженицы во втором периоде родов;
5) оказание акушерского пособия;
6) оказания классического ручного пособия;
7) ведение третьего периода родов и послеродового периода.
При вагинальных родах не рекомендованы [4]:
При поступлении пациентки:
• По возможности необходимо с помощью УЗИ оценить положение и вес плода, расположение ножек, состояние головки (есть ли разгибание) и шеи (есть обвитие пуповиной), исключить запрокидывание ручек.
• Планируемые вагинальные роды в ТП следует проводить в стационаре, где в случае необходимости экстренное кесарево сечение должно быть выполнено в течение ближайших 30 минут.
• У женщин с незапланированными вагинальными родами в ТП тактика их ведения зависит от периода родов, наличия или отсутствия факторов риска развития осложнений, подтвержденных соответствующими клиническими исследованиями и наличия письменного информированного добровольного согласия пациентки на роды per vias naturales.
• Родильницам в конце первого/начале второго периода родов или в активном втором периоде родов не должно настойчиво предлагаться кесарево сечение.
• Все родильные отделения должны обеспечить квалифицированную помощь при вагинальных родах в ТП и иметь разработанные протоколы ведения таких родов.
Первый период родов ведется по протоколу нормальных родов.
Влагалищный осмотр после отхождения околоплодных вод обязателен.
• Родостимуляция не рекомендуется. Введение окситоцина допускается только при редких схватках (менее 4 за 10 минут) на фоне эпидуральной анальгезии. При излившихся околоплодных водах при ТП использование окситоцина показано для профилактики слабости родовых сил в активную фазу родов.
• В родах не должна рутинно использоваться перидуральная анестезия. По возможности её следует максимально избегать, поскольку она снижает рефлекторный ответ тазового дна, играющий важную роль в сохранении нормального биомеханизма родов при ТП. Предпочтение следует отдать медикаментозному виду анестезии.
• В родах при тазовом предлежании оказание пособия при рождении ягодиц обязательно.
• Присутствие анестезиолога и неонатолога во втором периоде родов обязательно.
II период родов
В клинических рекомендациях (протоколах) всех профессиональных медицинских сообществ нет данных о введении атропина сульфата с целью предупреждения спазма шейки матки во время рождения головки.
Пособие при рождении ребенка
Необходимо присутствие ассистента, имеющего опыт приема родов в тазовом предлежании.
На родах должен присутствовать врач-неонатолог, владеющий навыками оказания реанимационной помощи в полном объеме.
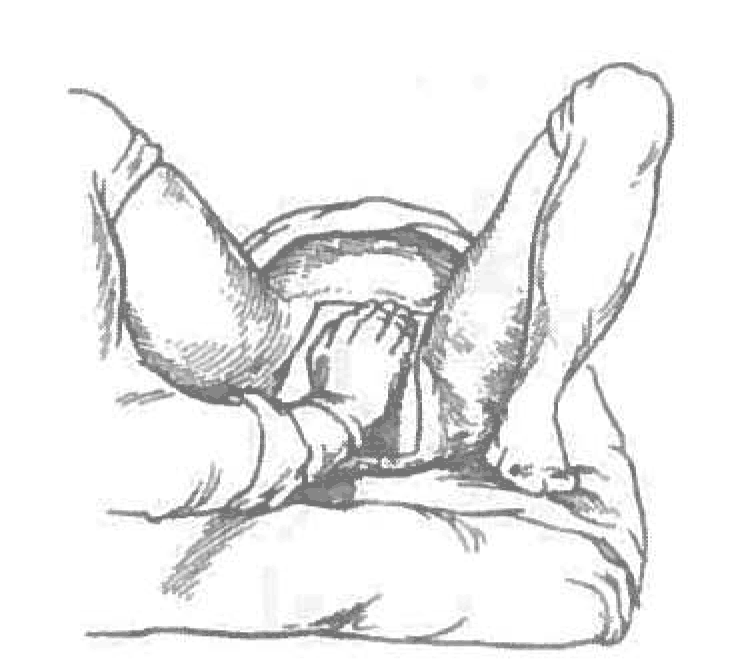
Ягодицы плода должны самостоятельно опуститься до тазового дна без активных потуг.
Рисунок 1. Ручное пособие при чисто ягодичном предлежании по методу Цовьянова
Рисунок 2. Ручное пособие при ножном предлежании
• После рождения плода до пупка, роды следует вести активно:
При удлинении времени от рождения плода от нижних углов лопаток до рождения головки более 2-3 минут, может быть оказано классическое ручное пособие при рождении головки.
Рождение ручек:
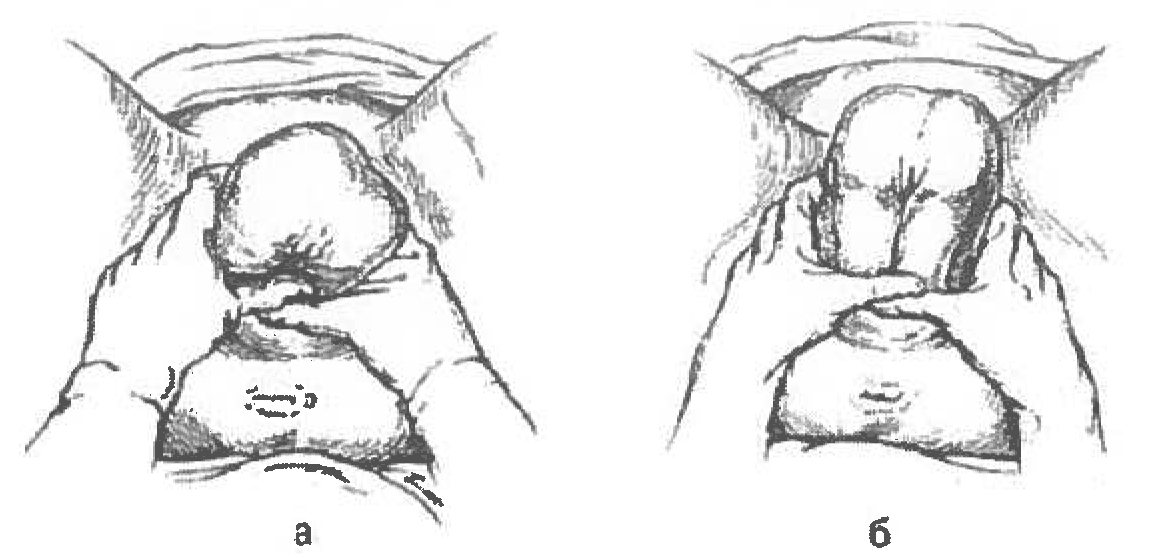
— Следует стремиться, чтобы ручки высвободились самостоятельно, одна за другой. После самостоятельного рождения первой ручки необходимо поднять ягодицы вперед к животу матери для того, чтобы дать возможность второй ручке родиться самостоятельно. Если ручка не рождается самостоятельно, необходимо положить один или два пальца на локтевой сгиб и согнуть ручку, проведя ее вниз через лицо ребенка.
— Если после рождения плечиков ручки не выпадают сами, плечевой пояс устанавливают в прямом размере таза и отклоняют туловище плода вниз (кзади). При этом рождается передняя ручка. Для рождения задней ручки туловище плода приподнимают (отклоняют вверх и кпереди). Одновременно с рождением ручки, обращенной кзади, выпадают ножки плода, из половой щели прорезывается подбородок.
— При задержке рождения ручек и головки плода после рождения туловища оказывают классическое ручное пособие по выведению ручек плода (рис. 3 и 4):
Рождение головки
Осложнения II периода родов:
Во всех перечисленных случаях могут быть использованы акушерские приемы:
Если разогнутая головка зацепилась подбородком за лоно, и нет возможности ввести руку в полость таза, давлением над лоном способствуют рождению головки, приподнимая при этом туловище ребенка кверху. Сначала рождается затылок, а потом и подбородок.
Тазовое предлежание при преждевременных родах.
В настоящее время ведется много дебатов относительно способа родоразрешения при тазовом предлежании в сроки менее 34 недель беременности. В каждом конкретном случае решение должно приниматься коллегиально [3, 18].
Женщину необходимо проинформировать о том, что:
Кесарево сечение при преждевременных родах с тазовым предлежанием плода не является обязательным. Способ родоразрешения должен быть выбран в зависимости от периода родов, варианта тазового предлежания, состояния плода и наличия врача, имеющего навыки ведения вагинальных родов в ягодичном предлежании.
Медицинские книги по акушерству и гинекологии
Представлены современные теории патогенеза различных форм недержания мочи, а также актуальные диагностические методы выявления данной патологии и способы ее лечения. Особый акцент сделан на возможностях современной комбинированной терапии сложных форм расстройств мочеиспускания у женщин. Приведены новые фармакологические препараты, а также описаны мини-инвазивные хирургические методы коррекции недержания мочи у женщин.
Внимание уделено описанию инфекционных болезней, предотвратимых с помощью вакцинации, даны характеристики всем зарегистрированным в РФ вакцинам отечественного и зарубежного производства, описаны национальный календарь профилактических прививок и национальный календарь профилактических прививок по эпидемическим показаниям. Отдельная глава посвящена новой коронавирусной инфекции COVID-19, в том числе, принципам плановой вакцинации в период пандемии, описаны новые препараты для защиты от SARS-CoV-2.
Миома матки и миомэктомия при кесаревом сечении. Предлежание и/или врастание плаценты. Тактика ведения. Внутриматочный баллон для лечения послеродовых кровотечений при кесаревом сечении. Особые ситуации при кесаревом сечении и послеродовое кровотечение. Дистоция и ультразвуковое исследование в родах. Проблемы современной тактики ведения родов. Дистоция плечиков. Многоплодная беременность и кесарево сечение. Преждевременные роды. Новорожденный после кесарева сечения
Представлен широкий спектр диффузных изменений, воспалительных заболеваний, доброкачественных и злокачественных новообразований молочных желез у женщин и грудных желез у мужчин по результатам применения инновационных технологий ультразвуковой мультипараметрической визуализации, в том числе с применением дуплексного (триплексного) исследования, мультипараметрической визуализации, ультразвуковой эластографии и эхоконтрастных препаратов; дана оценка интеграции результатов ультразвуковых исследований с международной системой BI-RADS.
Впервые представлена оригинальная методика препарирования женской промежности в учебных целях и представлен атлас поперечных распилов женской промежности на различных уровнях. Дана характеристика инволюции женской промежности и представлены консервативные методы ее антивозрастной коррекции. Благодаря большому количеству оригинальных рисунков и фотографий издание легко воспринимается и может быть использовано акушерами-гинекологами, колопроктологами, урологами, детскими хирургами, косметологами, онкологами как в рамках отдельной специальности, так и на этапах междисциплинарного взаимодействия.
Приведена современная интерпретация механизмов развития аденомиоза, рассмотрена тактика ведения беременности, отдельная глава посвящена возможностям гормональной терапии. Особое внимание уделено подходам к органосохраняющим операциям и наблюдению женщин после хирургического вмешательства. В книге представлен собственный многолетний опыт автора по курации больных и выполнению аденомиомэктомии.
Книга по терапии хронических заболеваний легких, наиболее часто встречающихся у беременных, систематизирована информация, касающаяся причин изменения характера течения болезни во время беременности, механизма ее влияния на беременность, ее диагностики и медикаментозной терапии с учетом эффективности для больной и безопасности для будущего ребенка, а также профилактики обострений.
Риски осложнений при непроведении прегравидарной подготовки. Риски при рубце на матке. Акушерская стратегия снижения риска при угрожающих преждевременных родах. Риски беременности после ВРТ. Беременность и экстрагенитальные заболевания. Диагностика угрозы преждевременных родов. Осложнения, ассоциированные с текущей гестацией
Сведения об эпидемиологии, этиологии и патогенезе недостаточности тазового дна, клинических проявлениях. Изложены алгоритм и методы диагностики, включающие мануальные приемы и функциональные исследования, с описанием методики их выполнения. Представлены методы консервативного и оперативного лечения недостаточности тазового дна. Тексты иллюстрированы собственными клиническими наблюдениями авторов.
Подробно изложена магнитно-резонансная семиотика опухолей. Рассмотрены возможности МРТ при синдроме тазовых болей и бесплодии. Отдельные главы посвящены МРТ, используемой для распознавания аномалий развития матки и придатков, и безопасности проведения МРТ у беременных, а также применению методик магнитно-резонансной пельвиометрии и фетометрии с диагностической целью.
Представлены сведения о распространённости, этиологии и патогенезе бесплодия, обусловленного эндометриозом, с позиций доказательности обобщён мировой опыт диагностики, консервативных и хирургических методов лечения.
Сведения о современных клинико-лабораторных тестах – биомаркерах патологии беременности, бесплодия и нарушения фертильности, о тактике мониторирования течения беременности, в том числе с использованием новых, перспективных в применении высокоинформативных методов исследования, а также об особенностях клинико-лабораторного проявления и диагностики наиболее распространенных гинекологических болезней, в том числе сочетающихся с развитием беременности.
Диагностики заболеваний шейки матки. Классификации болезней по показаниям и технике выполнения кольпоскопического исследования, а так же особенностям визуальной диагностики цервикальной неоплазии. Представлены кольпофотограммы и их подробное описание с учётом международной номенклатуры.
Особое внимание уделено различным формам дисменореи, гиперпролактинемии, синдрому поликистоза яичников, эндокринному бесплодию, а также состояниям, связанным с менопаузальным периодом. Помимо этого в книге освещены темы метаболического синдрома, ожирения, дисфункций щитовидной железы вне и во время беременности, хронической тазовой боли. Приведены подробные алгоритмы диагностического поиска первопричины эндокринных изменений, чётко структурирована информация о схемах лечения
Принципы дифференциальной диагностики терапии в период гестации и вне беременности. Влияния железодефицита на развитие плода и новорождённого. Методы профилактики анемий. Классификации анемических состояний
Антибактериальная терапия составляет основу лечения циститов, всех форм и стадий пиелонефрита, наряду со своевременным и адекватным восстановлением уродинамики.
В книге в форме кратких алгоритмов представлен путь пациента от беседы с врачом, ключевым моментом которой является проблема пациента (симптом —» синдром —» патологическое состояние), до диагноза.
Что может сделать клиницист для обеспечения благополучия I триместра — так называемых «золотых недель» гестации? Что есть «необходимый минимум» вмешательства для достижения желанной цели — рождения здорового потомства?
Лечить или не лечить? Как и чем лечить? Классификации безопасности лекарств при беременности. Лечебная тактика. Реабилитация. Пути преодоления неудач. Профилактика преждевременных родов и коррекция. Пути преодоления высокой частоты осложнений
Книга посвящена лечению экстренных состояний, которые представляют непосредственную опасность для жизни и здоровья пациента и требуют немедленного вмешательства. В данном издании представлены сведения, касающиеся сбора анамнеза, осмотра и наблюдения, общих методик остановки кровотечения и наложения повязок, введения лекарственных средств с использованием различных доступов; основные положения сердечно-легочной вентиляции, купирования шока, аналгезии, седации и анестезии, гигиены и профилактики инфекции. Приведена информация о методах неотложной медицины, применяемых при отдельных патологиях в таких областях
Молекулярно-генетическое тестирование позволило охарактеризовать несколько патогенетических подтипов рака, отличающихся по прогнозу и ответу на различные виды системного лечения (химиотерапии, эндокринотерапии и т.н. таргетной терапии). Руководство включает детальное рассмотрение этих вопросов, включая анализ причин неэффективных лечебных мероприятий, связанных с первичной или приобретенной резистентностью
Детальное описание клинического и лабораторного этапов вспомогательных репродуктивных технологий (ВРТ). Практические разделы базируются на многолетнем опыте успешной работы
Особое внимание уделено определению показаний к операции, принципам выбора доступа, объема хирургического вмешательства, классическим, инновационным хирургическим технологиям, профилактике интра- и послеоперационных осложнений.
Пути преодоления неправильной подготовки к родам. Опасности фармакотерапии при беременности. Причины нерациональной фармакотерапии беременных. Пути преодоления неправильной интерпретации результатов обследования. Стратегия перинатального риска
545 заболеваниям и состояниям, изложенным в алфавитном порядке. Приведенные 106 пошаговых алгоритмов значительно облегчают дифференциальную диагностику и определение тактики лечения.
Рассмотрены вопросы роли генетических факторов и хромосомопатий, значения факторов роста, генетических полиморфизмов плодового гемостаза, дизрегуляции апоптоза и пролиферации в плацентарной ткани, аномального синтеза плацентарных белков при декомпенсированной плацентарной недостаточности и тяжелой задержке роста плода. Особое внимание уделено изучению нарушений эндокринно-метаболического статуса плода, гемодинамической адаптации плодово-плацентарной системы в формировании полиорганной недостаточности плода.
Особенности органов в норме и при заболеваниях, дана трактовка микробиоценоза влагалища и иммунологических факторов, влияющих на развитие инфекционно- воспалительных и неопластических изменений. Базисные принципы кольпоскопии — основного метода диагностики предраковых состояний, предложены варианты протоколов, классификаций, ведения клинических ситуаций.
Рассмотрена роль эндокринных факторов в формировании различных форм мужского и женского бесплодия. Определены подходы к диагностике эндокринных нарушений репродуктивной системы и способы их коррекции.
Детально рассматривается клиническая картина их развития (острые нарушения спинального и мозгового кровообращения, шейный остеохондроз, «цервикальная» близорукость, ночной энурез, нейроортопедические осложнения, судорожные состояния у детей и др.).
Разнообразие форм поражений головного мозга у детей, как эти поражения отличаются от патологии мозга у взрослых и какова роль инфекций, гипоксии, родовой травмы и других факторов в их происхождении. Текст сопровождают более 450 цветных иллюстраций (фотографии, схемы и графики)
Представлены все гинекологические заболевания, требующие хирургического лечения: заболевания наружных половых органов, влагалища, шейки матки, аномалии положения и развития половых органов, опухоли
Подробно изложены вопросы этиологии, патогенеза, клинической картины, диагностики и лечения заболевания. Приведены литературные данные и результаты собственных клинически
Заболеваниям волос различных этнических групп, специфическому медико-хирургическому лечению, а также другим эффективным методам восстановления волос. Большое внимание уделено косметологии и клеточной терапии волос.
Руководство посвящено лабораторному этапу программ вспомогательных репродуктивных технологий. Подробно и доступно описаны применяемые технологии, методы и методики, а также отражены тенденции и взгляды, получившие признание в современной клинической эмбриологии.
Представлены современные сведения об эпидемиологии, этиопатогенезе, диагностике и лечении бесплодия, обусловленного иммунными реакциями против сперматозоидов. Особенности иммунных реакций и оксидативный стресс. Диагностика. Лечение. Этиотропное лечение. Патогенетическое лечение. Симптоматическое лечение.
В первую очередь речь идёт о доброкачественных заболеваниях и профилактике РМЖ. Все лекарственные препараты, предлагаемые для терапии заболеваний молочных желёз, рассмотрены с точки зрения доказательной медицины и действующих порядков оказания медицинской помощи, клинических рекомендаций. В книге представлены современные научно-практические подходы к диагностике, лечению и профилактике нераковых заболеваний молочных желёз, оценке факторов риска
Семнадцать правил чтения биохимического анализа представлены в виде текста, цветных иллюстрированных схем, кратких формул и комментариев. Одновременно эта информация должна дать ориентиры на глубинное (вплоть до молекулярного уровня) понимание патологии с учетом основных биохимических процессов, которые более известны в теории как патогенетические механизмы и редко упоминаются (хотя непременно должны упоминаться) в практике врача.
Ведение беременности и родов у женщин с рубцом на матке после кесарева сечения. Тактика ведения беременности и родов при маловодий, многоводии. Протокол ведения беременности и родоразрешения пациенток с сахарным диабетом. Прегравидарная подготовка и тактика ведения беременных с гипотиреозом. Дифференциальная диагностика тромбоцитопении при беременности.
Если тяжелую болезнь побороть не удается, только больной знает, что для него важнее всего в оставшееся время. Если пациент страдает двумя или более заболеваниями, обычные методы лечения которых несовместимы, то только он может помочь врачу найти правильное решение. В этой ситуации лучше всего выслушать пациента, понять его пожелания и выбрать лечение совместно с ним.
Многоплодная беременность. Самопроизвольный аборт (выкидыш). Тактика ведения беременности после экстракорпорального оплодотворения. Преждевременные роды. Плацентарная недостаточность. Задержка роста плода. Преэклампсия (прежнее название — гестоз), эклампсия.
Демонстрация реальной анатомии и доступное описание хирургических методик, важнейших оперативно-технических тонкостей, которые так необходимы для работы практикующих хирургов.
Отдельные главы посвящены болезням гипофиза, щитовидной железы, паращитовидных желез, ожирению, остеопорозу и др. Кроме того, в книге приведены некоторые рекомендации по ведению беременности при различных болезнях эндокринной системы, а также некоторые практические аспекты детской эндокринологии, которые заслуживают внимания широкого круга специалистов. Для эндокринологов, терапевтов, акушеров-гинекологов, врачей общей практики.
Широкий перечень современных лабораторных исследований и клинико-диагностическое значение их изменений при разных заболеваниях, состояниях и синдромах. Показатели и маркеры исследований сгруппированы по типам: «острофазовые» белки, минеральный, пигментный, липидный и другие обмены; ферменты, гормоны, маркеры инфекций, онкомаркеры и др.; разграничены по функциям (показатели иммунитета, интерлейкины, фактор некроза опухоли и др.). Приведены перечни лабораторных исследований (схемы), которые нужно назначить пациенту при конкретных заболеваниях (ангина, гастрит, стенокардия и др.)
Книга посвящена выбору антибактериальной терапии при различных инфекционно-воспалительных заболеваниях внутренних органов, кожи, мягких тканей, опорно-двигательного аппарата, ЛОР-органов, глаз, системных инфекциях и т.п.
Подробно описана рентгеновская и ультразвуковая семиотика большинства патологических состояний, приводящих к трубному бесплодию. Книга хорошо иллюстрирована, содержит алгоритмы интерпретации диагностических изображений и шаблоны их описаний.
Рассматривается цитологическая диагностика заболеваний шейки матки. описаны особенности ее микрофлоры, инфекционные и паразитарные поражения, ятрогенные изменения при различных вмешательствах, а также доброкачественные и злокачественные изменения эпителия.
Результаты 179300 циклов ЭКО. Определение и диагностика СПКЯ у пациенток. Результаты более 50 000 циклов ЭКО. Методики забора ооцитов и переноса эмбрионов.Методы скрининга, используемые для диагностики.
Иллюстративный материал и блок трехуровневого самоконтроля в конце каждой главы позволяют изучить предмет, оценить приоритеты отечественного преподавания и сократить время и средства на подготовку к сертификации за рубежом с учетом требований тех стран, в которых предполагается осуществлять врачебную деятельность.