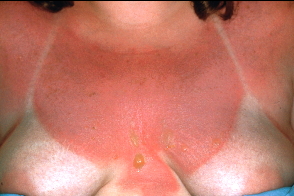
Что такое фототоксический эффект
Фототоксичность
Фототоксичность вещества — способность веществ понижать устойчивость клеток к неблагоприятному воздействию света. Наиболее часто понятие используется в отношении действия солнечных лучей, преимущественно ультрафиолетового диапазона, на кожу.
Содержание
Механизм процесса
Под действием ультрафиолета в тканях живых организмов, преимущественно в коже, из молекул фототоксичных веществ возникают свободные радикалы, и начинается гибель отдельных клеток, и, как следствие — мощное воспаление и «внутренние ожоги».
Распространённые фототоксичные вещества
Фототоксичность и загар
Применение фототоксичных веществ несовместимо с загаром. Лекарственные препараты для фототерапии и некоторые другие лекарственные средства (пастинацин и др.) требуют защиты кожи от солнечных лучей на время лечения.
Некоторые парфюмерные средства и кремы, содержащие фототоксичные компоненты, могут вызывать поражение (ожог), особенно у людей с чувствительной кожей.
См. также
Полезное
Смотреть что такое «Фототоксичность» в других словарях:
Борщевик — Цветки и листья борщевика обыкновенного … Википедия
Пироксифер — Действующее вещество ›› Пироксикам* (Piroxicam*) Латинское название Piroxiferum АТХ: ›› M01AC01 Пироксикам Фармакологическая группа: НПВС — Оксикамы Нозологическая классификация (МКБ 10) ›› J00 J06 Острые респираторные инфекции верхних… … Словарь медицинских препаратов
Фотодинамическая терапия — (ФДТ) метод лечения онкологических заболеваний, некоторых заболеваний кожи или инфекционных заболеваний, основанный на применении светочувствительных веществ фотосенсибилизаторов (в том числе красителей), и, как правило, видимого… … Википедия
Фотосенсибилизация — Фотосенсибилизация явление повышения чувствительности организма (чаще кожи и слизистых оболочек) к действию ультрафиолетового или видимого излучений. Некоторые химические вещества (в том числе лекарственные средства некоторые… … Википедия
Фотосенсибилизатор — Фотосенсибилизатор природное или искусственно синтезированное вещество, способное к фотосенсибилизации биологических тканей, то есть увеличению их чувствительности к воздействию света. В узком смысле, говоря о фотосенсибилизаторах,… … Википедия
Что такое фототоксический эффект
Фототоксические реакции могут возникнуть у любого человека и имеют дозозависимый характер. В результате взаимодействия фотонов света с лекарственным препаратом или химическим веществом в коже развивается фотохимическая реакция с формированием свободных радикалов или активных форм кислорода, вызывающих повреждение клеточных структур. Выраженность фототоксической реакции зависит от свойств лекарственного средства, таких, как абсорбция, метаболизм, стабильность и растворимость.
Большинство реакций повышенной фоточувствительности, развивающихся при использовании лекарственных средств системного действия, являются фототоксическими реакциями.
Применение таких препаратов, как амиодарон и трициклические антидепрессанты, может привести к появлению серо-голубой пигментации кожи. В ряде случаев в результате десквамации эпидермиса возникает дисхромия кожи.
Фототоксические реакции, вызванные доксициклином, тетрациклином, фторхинолонами, хинином, фурокумаринами и некоторыми другими лекарственными средствами, могут проявляться в виде помутнения ногтевых пластин, подногтевого гиперкератоза и онихолизиса (фотоонихолиз). Реже наблюдается псевдопорфирия, клиническая картина которой напоминает проявления поздней кожной порфирии. Описаны лихеноидные фототоксические реакции, а также реакции, проявляющиеся образованием телеангиэктазий.
Диагноз основывается на данных анамнеза (указаниях больного на применение лекарственного препарата или химического вещества с последующим пребыванием на солнце или облучением кожи артифициальным ультрафиолетовым светом, появление высыпаний на открытых участках кожного покрова), клинической картине, результатах фототестирования и лабораторных исследований.
Дифференциальный диагноз проводят с :
Общие замечания по терапии
Показания к госпитализации
1. Антигистаминные препараты
1.Влажно-высыхающие повязки-с 1% раствором танина, 2% раствором борной кислоты наружно 2-3 раза в сутки в течение 3-7 дней.
2.Топические глюкокортикостероидные препараты
Требования к результатам лечения
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от наружной терапии назначают глюкокортикостероидные препараты системного действия.
Имеются противопоказания.Проконсультируйтесь с врачом
Фототоксические и фотоаллергические реакции
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ФОТОТОКСИЧЕСКИМИ И ФОТОАЛЛЕРГИЧЕСКИМИ РЕАКЦИЯМИ
ЛЕКАРСТВЕННАЯ ФОТОТОКСИЧЕСКАЯ РЕАКЦИЯ
Шифр по Международной классификации болезней МКБ-10
ЛЕКАРСТВЕННАЯ ФОТОАЛЛЕРГИЧЕСКАЯ РЕАКЦИЯ
Шифр по Международной классификации болезней МКБ-10
ФОТОКОНТАКТНЫЙ ДЕРМАТИТ (Berloque dermatitis)
Шифр по Международной классификации болезней МКБ-10
ОПРЕДЕЛЕНИЕ
Лекарственная фототоксическая реакция – воспалительная реакция, возникающая в коже при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом, в результате которого развивается фотохимическое повреждение клеточных структур.
Лекарственная фотоаллергическая реакция – аллергическая реакция, возникающая в коже при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом, обладающим фотосенсибилизирующими свойствами.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Выделяют 2 типа лекарственных реакций повышенной чувствительности к свету – фототоксические и фотоаллергические реакции. Официальные данные по их распространенности среди населения отсутствуют.
По результатам современных исследований установлено, что фототоксические реакции наблюдаются чаще, чем фотоаллергические реакции (у 5-15% больных и у 4-8% больных соответственно) [1].
Фототоксические реакции могут возникнуть у любого человека и имеют дозозависимый характер. В результате взаимодействия фотонов света с лекарственным препаратом или химическим веществом в коже развивается фотохимическая реакция с формированием свободных радикалов или активных форм кислорода, вызывающих повреждение клеточных структур. Выраженность фототоксической реакции зависит от свойств лекарственного средства, таких, как абсорбция, метаболизм, стабильность и растворимость.
Фотоаллергические реакции возникают у сенсибилизированных лиц при повторном взаимодействии фотосенсибилизирующего лекарственного препарата или химического вещества с солнечным или ультрафиолетовым излучением. Лекарственные препараты, химические вещества или их метаболиты, поглощая фотоны света, образуют в коже фотоактивные соединения, которые приобретают иммуногенные свойства и инициируют клеточно-опосредованные иммунные реакции гиперчувствительности замедленного типа.
Фотоконтактный дерматит подразделяют на фотоирритантный контактный дерматит (возникает после однократного контакта кожи с лекарственным препаратом или химическим веществом без участия иммунных реакций гиперчувствительности) и фотоаллергический контактный дерматит (развивается после повторного контакта кожи с лекарственным препаратом или химическим веществом в результате сенсибилизации больного к фотоаллергену) [6].
Большинство реакций повышенной фоточувствительности, развивающихся при использовании лекарственных средств системного действия, являются фототоксическими реакциями [2], хотя многие препараты вызывают как фототоксические, так и фотоаллергические реакции, которые могут проявляться одновременно. Фотоаллергические реакции чаще развиваются при лечении наружными лекарственными средствами [2].
Клиническая картина
Cимптомы, течение
Фототоксические реакции, вызванные доксициклином, тетрациклином, фторхинолонами, хинином, фурокумаринами и некоторыми другими лекарственными средствами, могут проявляться в виде помутнения ногтевых пластин, подногтевого гиперкератоза и онихолизиса. Реже наблюдается псевдопорфирия, клиническая картина которой напоминает проявления поздней кожной порфирии. Описаны лихеноидные фототоксические реакции, а также реакции, проявляющиеся образованием телеангиэктазий.
Фотоаллергические реакции по клинической картине похожи на аллергический дерматит или экзему и характеризуются появлением на коже пятен, папул, везикул, серозных корочек и шелушения, сопровождающихся интенсивным зудом. Патологический процесс развивается через 24-48 часов после облучения кожи солнечным (ультрафиолетовым) светом. Высыпания локализуются на открытых участках кожи, подвергшихся действию света, хотя могут распространяться и на закрытые одеждой области тела. При фотоаллергических реакциях, в отличие от фототоксических реакций, границы очагов поражения более расплывчатые, а их разрешение не сопровождается образованием гиперпигментации кожи.
Фотоконтактный дерматит возникает в течение 24-48 часов после контакта кожи с лекарственным препаратом или химическим веществом и облучения её солнечным (ультрафиолетовым) светом. Клиническая картина характеризуется появлением в местах контакта кожи с лекарственным препаратом или химическим веществом эритемы, отёка, папулёзных, везикулезных или буллезных высыпаний, сопровождающихся зудом, жжением или болевыми ощущениями. Очаги поражения нередко имеют линейную или неправильную форму, четкие границы. После разрешения элементов сыпи часто наблюдается развитие гиперпигментации в виде причудливых узоров, сохраняющихся на протяжении нескольких недель или месяцев. В ряде случаев возможно развитие гиперпигментации без предшествующих воспалительных явлений.
Вариантами фотоконтактного дерматита являются брелоковый дерматит, фотофитодерматит и луговой дерматит.
Брелоковый дерматит (berloque dermatitis) возникает при нанесении на кожу духов (обычно в области шеи, декольте, за ушами, на запястьях) и последующем облучении её солнечным или ультрафиолетовым излучением. Клиническая картина характеризуется появлением в местах нанесения на кожу духов гиперпигментированных пятен, сохраняющихся в течение нескольких недель.
Диагностика
Диагноз основывается на данных анамнеза (указаниях больного на применение лекарственного препарата или химического вещества с последующим пребыванием на солнце или облучением кожи артифициальным ультрафиолетовым светом, появление высыпаний на открытых участках кожного покрова), клинической картине, результатах фототестирования и лабораторных исследований.
Фототестирование
— определение минимальной эритемной дозы при облучении кожи ультрафиолетовым светом УФА и УФВ диапазонов [7, 8]: в ряде случаев при наличии повышенной фоточувствительности кожи индивидуальная биодоза больного оказывается значительно ниже биодозы, свойственной данному типу кожи; при проведении повторного фототестирования после отмены препарата величина индивидуальной биодозы возрастает;
— кожные фотоаппликационные пробы (photopatch—tests) 11: проводят с целью выявления лекарственного препарата или химического вещества, вызывающего повышенную чувствительность кожи к свету; применение данного метода фототестирования наиболее эффективно для выявления наружных лекарственных средств, обладающих фотосенсибилизирующим действием [2].
Лабораторные исследования
— клинические анализы крови и мочи, биохимический анализ крови;
— исследование в крови уровня аутоантител: антинуклеарного фактора, антител к двухспиральной (нативной) ДНК, Sm, Ro/SS-A и La/SS-B антигенам и др. (проводят для исключения красной волчанки);
— исследование содержания порфиринов в плазме крови, эритроцитах и моче (проводят для исключения порфирии).
Гистологическое исследование кожи проводят с целью верификации диагноза [12]. При фототоксических реакциях при гистологическом исследовании выявляется дискератоз, вакуольная дегенерация кератиноцитов, субэпидермальные пузыри, отёк сосочкового слоя дермы, поверхностные лимфоцитарные инфильтраты с нейтрофилами. При фотоаллергических реакциях в эпидермисе наблюдаются спонгиоз, очаговый паракератоз, экзоцитоз лимфоцитов, в дерме – периваскулярные и интерстициальные лимфогистиоцитарные инфильтраты с эозинофилами.
Дифференциальный диагноз
Проводится с солнечным дерматитом, простым контактным дерматитом, аллергическим контактным дерматитом, экземой, красной волчанкой, порфирией, другими фотодерматозами, заболеваниями, ухудшение течения которых может быть спровоцировано солнечным или ультрафиолетовым светом (атопический дерматит, себорейный дерматит, многоформная эритема и др.).
Лечение
— регресс высыпаний;
— устранение отрицательных субъективных ощущений;
— предотвращение появления новых высыпаний;
— улучшение качества жизни больных.
Общие замечания по терапии
Основным в лечении является устранение воздействия лекарственного препарата или химического вещества, вызвавшего нежелательный эффект и ограничение солнечного (ультрафиолетового) облучения. При невозможности полной отмены лекарственного средства рекомендуется применять его вечером для того, чтобы уменьшить концентрацию препарата в коже в дневное время. Больным следует избегать пребывания на солнце, особенно в наиболее активные часы инсоляции. Рекомендуется регулярное нанесение на открытые участки кожи солнцезащитных средств широкого спектра действия с высоким фактором защиты [4, 13], а также ношение одежды и головных уборов, защищающих от солнечного света.
Следует иметь в виду, что повышенная чувствительность к свету в некоторых случаях может сохраняться в течение нескольких недель или месяцев после отмены фотосенсибилизирующего препарата.
Для купирования высыпаний назначают симптоматическую терапию. При наличии пузырей производят их вскрытие. На очаги эритемы и отёка кожи применяют холодные компрессы или влажно-высыхающие повязки (D) [4, 14, 15].
Рекомендуется применение увлажняющих средств и топических глюкокортикостероидных препаратов (D) [1, 16-18], однако строгие доказательства их эффективности отсутствуют. При лечении острых воспалительных явлений глюкокортикостероиды назначают в форме эмульсии, лосьона или крема (D) [19, 20].
В некоторых случаях могут быть рекомендованы антигистаминные препараты (D) [4, 13, 21, 22] или анальгетики [18].
При тяжелых реакциях применяют глюкокортикостероидные средства системного действия (D) [14, 17, 21].
Показания к госпитализации
— тяжелое течение заболевания;
— отсутствие эффекта от лечения в амбулаторных условиях.
Схемы лечения
Медикаментозная терапия
Системная терапия
1. Антигистаминные препараты
— лоратадин 5-10 мг перорально 1 раз в сутки в течение 7-10 дней
или
— цетиризин 5-10 мг перорально 1 раз в сутки в течение 7-10 дней
или
— эбастин 5-20 мг перорально 1 раз в сутки в течение 7-10 дней
или
— левоцетиризин 5 мг перорально 1 раз в сутки в течение 7-10 дней
2. Глюкокортикостероидные препараты системного действия (D) [21]
— преднизолон 60-80 мг в сутки перорально в течение нескольких дней с последующим снижением дозы препарата до полной отмены.
Наружная терапия
1. Влажно-высыхающие повязки
— влажно-высыхающие повязки с 1% раствором танина, 2% раствором борной кислоты наружно 2-3 раза в сутки в течение 3-7 дней.
2. Топические глюкокортикостероидные препараты
— мометазона фуроат наружно 1-2 раза в сутки в виде аппликаций
или
— метилпреднизолона ацепонат наружно 1-2 раза в сутки в виде аппликаций
или
— алклометазона дипропионат наружно 1-2 раза в сутки в виде аппликаций
или
— бетаметазона валерат наружно 1-2 раза в сутки в виде аппликаций
или
— бетаметазона дипропионат наружно 1-2 раза в сутки в виде аппликаций
или
— флутиказона пропионат наружно 1-2 раза в сутки в виде аппликаций
или
— гидрокортизона бутират наружно 1-2 раза в сутки в виде аппликаций
или
— клобетазола пропионат наружно 1-2 раза в сутки в виде аппликаций.
Требования к результатам лечения
— регресс высыпаний;
— прекращение появления новых высыпаний;
— устранение отрицательных субъективных ощущений;
— улучшение качества жизни больных.
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от наружной терапии назначают глюкокортикостероидные препараты системного действия.
ПРОФИЛАКТИКА
Больным необходимо избегать применения лекарственных препаратов и химических веществ, вызывающих фототоксические и фотоаллергические реакции.
При невозможности отмены лекарственного средства следует свести до минимума пребывание больных на солнце, защищать кожу от солнечных лучей одеждой и пользоваться солнцезащитными средствами широкого спектра действия с высоким фактором защиты.
Пациенты должны быть информированы о способности ультрафиолетового излучения УФА диапазона проникать через оконное стекло.
Лиц, занятых на уборке сельскохозяйственных культур, необходимо информировать о растениях, способных вызвать фотоконтактный дерматит. При выполнении сельскохозяйственных работ не рекомендуется проводить уборку растений непосредственно после дождя или утренней росы, следует защищать кожу солнцезащитными средствами и спецодеждой (рукавицами, нарукавниками, брюками и чулками).
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Фототоксические и фотоаллергические реакции»:
1. Волнухин Владимир Анатольевич – ведущий научный сотрудник отделения разработки физиотерапевтических методов лечения ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, профессор, г. Москва
2. Жилова Марьяна Борисовна – заведующий отделением физиотерапии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций (Таблица 1):
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций (таблица 2):
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Реакция фототоксическая, реакция фотоаллергическая. Клинические рекомендации.
Реакция фототоксическая
реакция фотоаллергическая
Оглавление
Ключевые слова
Список сокращений
МКБ – Международная классификация болезней
РКИ – рандомизированные контролируемые исследования
УФА излучение – длинноволновое ультрафиолетовое излучение с длиной волны 320-400 нм
УФВ излучение – средневолновое ультрафиолетовое излучение с длиной волны 280-320 нм
Термины и определения
Лекарственная фототоксическая реакция – острая воспалительная реакция кожи, возникающая при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом по типу солнечного ожога.
Лекарственная фотоаллергическая реакция – реакция гиперчувствительности замедленного типа, возникающая в коже по типу экзематозной сыпи при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом, обладающим фотосенсибилизирующими свойствами.
Фотоконтактный дерматит (син. контактный фотодерматит) – дерматит, обусловленный контактом кожи с лекарственным препаратом или химическим веществом, индуцирующим под действием солнечного или ультрафиолетового излучения фототоксические или фотоаллергические реакции.
1. Краткая информация
1.1 Определение
Лекарственная фототоксическая реакция – острая воспалительная реакция кожи, возникающая при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом по типу солнечного ожога.
Лекарственная фотоаллергическая реакция – реакция гиперчувствительности замедленного типа, возникающая в коже по типу экзематозной сыпи при взаимодействии солнечного или ультрафиолетового излучения с лекарственным препаратом или химическим веществом, обладающим фотосенсибилизирующими свойствами.
Фотоконтактный дерматит (син. контактный фотодерматит) – дерматит, обусловленный контактом кожи с лекарственным препаратом или химическим веществом, индуцирующим под действием солнечного или ультрафиолетового излучения фототоксические или фотоаллергические реакции.
Выделяют 2 типа лекарственных реакций повышенной чувствительности к свету – фототоксические и фотоаллергические реакции.
Фототоксические реакции могут возникнуть у любого человека и имеют дозозависимый характер. В результате взаимодействия фотонов света с лекарственным препаратом или химическим веществом в коже развивается фотохимическая реакция с формированием свободных радикалов или активных форм кислорода, вызывающих повреждение клеточных структур. Выраженность фототоксической реакции зависит от свойств лекарственного средства.
Фотоаллергические реакции возникают у сенсибилизированных лиц при повторном взаимодействии фотосенсибилизирующего лекарственного препарата или химического вещества с солнечным или ультрафиолетовым излучением. Лекарственные препараты, химические вещества или их метаболиты, поглощая фотоны света, образуют в коже фотоактивные соединения, которые приобретают иммуногенные свойства и инициируют клеточно-опосредованные иммунные реакции гиперчувствительности замедленного типа.
Фотоконтактный дерматит подразделяют на фотоирритантный контактный дерматит (возникает после однократного контакта кожи с лекарственным препаратом или химическим веществом без участия иммунных реакций гиперчувствительности) и фотоаллергический контактный дерматит (развивается после повторного контакта кожи с лекарственным препаратом или химическим веществом в результате сенсибилизации больного к фотоаллергену) [6].
Наиболее часто фототоксические и фотоаллергические реакции вызывают следующие лекарственные препараты и химические вещества 3:
Большинство реакций повышенной фоточувствительности, развивающихся при использовании лекарственных средств системного действия, являются фототоксическими реакциями [2], хотя многие препараты вызывают как фототоксические, так и фотоаллергические реакции, которые могут проявляться одновременно. Фотоаллергические реакции чаще развиваются при лечении наружными лекарственными средствами [2].
1.3 Эпидемиология
Фототоксические и фотоаллергические реакции встречаются у представителей всех рас независимо от пола и чаще у взрослых, чем у детей. Фототоксические реакции наблюдаются чаще, чем фотоаллергические реакции (у 5-15% больных и у 4-8% больных соответственно) [1].
1.4 Кодирование по МКБ 10
L56.0 – Лекарственная фототоксическая реакция
L56.1 – Лекарственная фотоаллергическая реакция
L56.2 – Фотоконтактный дерматит (berloque dermatitis)
1.5 Классификация
Общепринятой классификации не существует.
1.6. Клиническая картина
Клиническая картина фототоксических реакций обычно напоминает проявления острого солнечного дерматита: на облученных участках тела появляются эритема, отёк, реже – везикулы или пузыри, которые могут сопровождаться зудом, чувством жжения, покалывания или болезненностью кожи. После разрешения воспалительных явлений развивается шелушение и/или стойкая гиперпигментация кожи.
Применение таких препаратов, как амиодарон и трициклические антидепрессанты, может привести к появлению серо-голубой пигментации кожи. В ряде случаев в результате десквамации эпидермиса возникает дисхромия кожи.
Фототоксические реакции, вызванные доксициклином, тетрациклином, фторхинолонами, хинином, фурокумаринами и некоторыми другими лекарственными средствами, могут проявляться в виде помутнения ногтевых пластин, подногтевого гиперкератоза и онихолизиса. Реже наблюдается псевдопорфирия, клиническая картина которой напоминает проявления поздней кожной порфирии. Описаны лихеноидные фототоксические реакции, а также реакции, проявляющиеся образованием телеангиэктазий.
Фотоаллергические реакции по клинической картине похожи на аллергический дерматит или экзему и характеризуются появлением на коже пятен, папул, везикул, серозных корочек и шелушения, сопровождающихся интенсивным зудом. Патологический процесс развивается через 24-48 часов после облучения кожи солнечным (ультрафиолетовым) светом. Высыпания локализуются на открытых участках кожи, подвергшихся действию света, могут распространяться и на закрытые одеждой области тела. При фотоаллергических реакциях, в отличие от фототоксических реакций, границы очагов поражения более расплывчатые, а их разрешение не сопровождается образованием гиперпигментации кожи.
Фотоконтактный дерматит возникает в течение 24-48 часов после контакта кожи с лекарственным препаратом или химическим веществом и облучения её солнечным (ультрафиолетовым) светом. Клиническая картина характеризуется появлением в местах контакта кожи с лекарственным препаратом или химическим веществом эритемы, отёка, папулёзных, везикулезных или буллезных высыпаний, сопровождающихся зудом, жжением или болевыми ощущениями. Очаги поражения нередко имеют линейную или неправильную форму, четкие границы. После разрешения элементов сыпи часто наблюдается развитие гиперпигментации в виде причудливых узоров, сохраняющихся на протяжении нескольких недель или месяцев. В ряде случаев возможно развитие гиперпигментации без предшествующих воспалительных явлений.
Вариантами фотоконтактного дерматита являются брелоковый дерматит, фотофитодерматит и луговой дерматит.
Брелоковый дерматит (berloque dermatitis) возникает при нанесении на кожу духов (обычно в области шеи, декольте, за ушами, на запястьях) и последующем облучении её солнечным или ультрафиолетовым излучением. Клиническая картина характеризуется появлением в местах нанесения на кожу духов гиперпигментированных пятен, сохраняющихся в течение нескольких недель.
Диагноз основывается на данных анамнеза, наличии характерных клинических симптомов заболевания, результатах фототестирования и лабораторных исследований.
2. Диагностика
2.1 Жалобы и анамнез
Фототоксические реакции развиваются в течение нескольких часов или суток после взаимодействия лекарственного вещества с солнечным (ультрафиолетовым) излучением и длятся несколько дней или недель.
Субъективные клинические проявления фототоксических реакций описаны в разделе «Клиническая картина».
2.2 Физикальное обследование
Объективные клинические проявления фототоксических реакций, выявляемые при физикальном обследовании, описаны в разделе «Клиническая картина».
2.3 Лабораторная диагностика
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
Комментарии: При фототоксических реакциях при гистологическом исследовании выявляется дискератоз, вакуольная дегенерация кератиноцитов, субэпидермальные пузыри, отёк сосочкового слоя дермы, поверхностные лимфоцитарные инфильтраты с нейтрофилами. При фотоаллергических реакциях в эпидермисе наблюдаются спонгиоз, очаговый паракератоз, экзоцитоз лимфоцитов, в дерме – периваскулярные и интерстициальные лимфогистиоцитарные инфильтраты с эозинофилами [12].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 4)
2.4 Инструментальная диагностика
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++)
Комментарии: Определяют минимальную эритемную дозу при воздействии УФА и/или УФВ диапазонов ультрафиолетового спектра и проводят облучение на коже с нанесенным лекарственным средством.
2.5 Иная диагностика
3. Лечение
3.1 Консервативное лечение
средств широкого спектра действия с высоким фактором защиты, а также ношение
одежды и головных уборов, защищающих от солнечного света [4, 13].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2+)
Комментарии: Основным в лечении является устранение воздействия лекарственного препарата или химического вещества, вызвавшего нежелательный эффект и ограничение солнечного (ультрафиолетового) облучения.
Повышенная чувствительность к свету в некоторых случаях может сохраняться в течение нескольких недель или месяцев после отмены фотосенсибилизирующего препарата.
лоратадин** 5-10 мг 1 раз в сутки в течение 7-10 дней [4].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
цетиризин** 5-10 мг перорально 1 раз в сутки в течение 7-10 дней [13].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
эбастин 5-20 мг перорально 1 раз в сутки в течение 7-10 дней [21].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
левоцетиризин 5 мг перорально 1 раз в сутки в течение 7-10 дней [22].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
высыхающие повязки [4, 14, 15].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Уровень убедительности рекомендаций D (уровень достоверности доказательств 2-)
мометазона фуроат** крем, лосьон, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
метилпреднизолона ацепонат** крем, мазь, эмульсия 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
алклометазона дипропионат крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
бетаметазона валерат** крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
бетаметазона дипропионат** спрей, крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
флутиказона пропионат крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
гидрокортизона бутират крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
клобетазола пропионат крем, мазь 1-2 раза в сутки в виде аппликаций [19, 20].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Комментарии: При лечении острых воспалительных явлений глюкокортикостероиды назначают в форме эмульсии, спрея, лосьона или крема.
В некоторых случаях могут быть рекомендованы анальгетики [18].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
преднизолон** 60-80 мг в сутки перорально в течение нескольких дней с последующим снижением дозы препарата до полной отмены [14, 17, 21].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 2-)
3.2 Хирургическое лечение
3.3 Иное лечение
4. Реабилитация
5. Профилактика и диспансерное наблюдение
Больным необходимо избегать применения лекарственных препаратов и химических веществ, вызывающих фототоксические и фотоаллергические реакции.
При невозможности отмены лекарственного средства следует свести до минимума пребывание больных на солнце, защищать кожу от солнечных лучей одеждой и пользоваться солнцезащитными средствами широкого спектра действия с высоким фактором защиты.
Пациенты должны быть информированы о способности ультрафиолетового излучения УФА диапазона проникать через оконное стекло.
Лиц, занятых на уборке сельскохозяйственных культур, необходимо информировать о растениях, способных вызвать фотоконтактный дерматит. При выполнении сельскохозяйственных работ не рекомендуется проводить уборку растений непосредственно после дождя или утренней росы, следует защищать кожу солнцезащитными средствами и спецодеждой (рукавицами, нарукавниками, брюками и чулками).
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности доказательств