что такое антиандрогенный эффект контрацептивов
Комбинированные контрацептивы: тонкости применения
Марина Поздеева о современных возможностях и формах комбинированной гормональной контрацепции
С момента появления первого гормонального контрацептива — «Эновида» — прошло более 55 лет. Сегодня препараты стали более низкодозными, безопасными и разнообразными по форме.
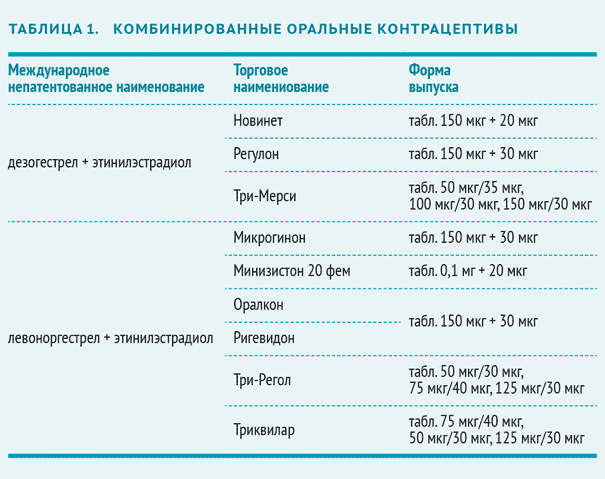
Комбинированные пероральные контрацептивы (КОК)
В большинстве препаратов используется эстроген этинилэстрадиол в дозировке 20 мкг. В качестве гестагена применяют:
Монофазные КОК контрацептивы имеют постоянную дозу эстрогена и прогестина. Двухфазные КОК содержат две, трехфазные — три, а четырехфазный — четыре комбинации эстрогена и гестагена. Многофазные препараты не имеют преимуществ перед монофазными комбинированными оральными контрацептивами по эффективности и побочным эффектам [1].
На фармацевтическом рынке доступны около трех десятков КОК, подавляющее большинство среди которых — монофазные. Они выпускаются в форме 21+7:21 гормонально активная таблетка и 7 таблеток-плацебо. Это облегчает последовательный ежедневный контроль над регулярным применением КОК.
Комбинированные оральные контрацептивы (КОК) список: виды и названия
Механизм действия
Основной принцип работы КОК заключается в ингибировании овуляции. Препараты снижают синтез ФСГ и ЛГ. Сочетание эстрогена и прогестина дает синергический эффект и повышает их антигонадотропные и антиовуляторные свойства. Кроме того, КОК противозачаточные изменяют консистенцию цервикальной слизи, вызывают гипоплазию эндометрия и уменьшают сократимость маточных труб.
Эффективность во многом зависит от комплайенса. Частота наступления беременности в течение года колеблется от 0,1 % при корректном применении до 5 % при нарушениях в режиме приема.
Преимущества
Комбинированные гормональные контрацептивы широко применяют для лечения нарушений менструального цикла, уменьшения или устранения овуляторного синдрома. Прием КОК уменьшает кровопотерю, поэтому целесообразно их назначение при меноррагии. КОК могут использоваться для корректировки менструального цикла — при необходимости отсрочить наступление очередной менструации.
КОК снижают риск развития доброкачественных образований груди, воспалительных заболеваний органов малого таза, функциональных кист. Прием КОК при уже имеющихся функциональных кистах способствует их значительному уменьшению или полному рассасыванию. Применение КОК способствует снижению риска злокачественных заболеваний яичников на 40 %, аденокарциномы эндометрия — на 50 % [2]. Защитный эффект длится до 15 лет после отмены препарата.
Недостатки
Побочные эффекты: тошнота, чувствительность груди, прорывные кровотечения, аменорея, головная боль.
Эстроген, входящий в состав КОК, способен активировать механизм свертывания крови, что может привести к развитию тромбоэмболии. В группу риска развития подобных осложнений на фоне приема КОК входят женщины с высоким уровнем ЛПНП и низким уровнем ЛПВП крови, тяжелой формой диабета, сопровождающейся поражением артерий, неконтролируемой артериальной гипертензией, ожирением. Кроме того, вероятность появления нарушений свертывания крови повышается у курящих женщин.
Противопоказания для применения комбинированных оральных контрацептивов
КОК и рак молочной железы
Наиболее полный анализ случаев развития рака груди на фоне приема КОК был представлен в 1996 году Совместной группой по изучению гормональных факторов рака молочной железы (Collaborative Group on Hormonal Factors in Breast Cancer) [3]. В исследовании оценивались эпидемиологические данные из более чем 20 стран мира. Результаты исследования показали, что женщины, которые принимают КОК в настоящее время, а также те, которые принимали их в течение последних 1–4 лет, имеют незначительно повышенный риск развития рака молочной железы. В исследовании было подчеркнуто, что пациентки, участвующие в эксперименте, намного чаще подвергались обследованиям груди, чем женщины, не принимающие КОК.
Сегодня предполагается, что использование КОК может выступать в качестве кофактора, который лишь взаимодействует с основной причиной развития рака молочной железы и, возможно, потенцирует ее [2].
Трансдермальная терапевтическая система (ТТС)
ТТС появилась на рынке в 2001 году («Евра»). Каждый патч содержит недельный запас норэлгестромина и этинилэстрадиола. ТТС наклеивают на сухую, чистую кожу ягодиц, живота, наружной поверхности верхней части плеча или туловища с минимальным оволосением. Важно каждый день контролировать плотность прикрепления ТТС и не наносить поблизости косметических средств. Ежедневное высвобождение половых стероидов (203 мкг норэлгестромина + 33,9 мкг этинилэстрадиола) сравнимо с дозой низкодозированных КОК. На 22 день менструального цикла ТТС снимают, и наклеивают новый патч спустя 7 дней (на 29 день).
Механизм действия, эффективность, недостатки и преимущества такие же, как и у КОК.
Вагинальное кольцо
Гормональное вагинальное кольцо («НоваРинг») содержит этоногестрел и этинилэстрадиол (суточное высвобождение 15 мкг + 120 мкг соответственно). Кольцо устанавливают на три недели, после чего удаляют и выдерживают недельный перерыв. На 29 день цикла вводят новое кольцо.
Дозировка этинилэстрадиола в вагинальном кольце ниже, чем у КОК, за счет того что всасывание идет непосредственно через слизистую влагалища, минуя ЖКТ. Вследствие полного подавления овуляции и регулярного высвобождения, не зависящего от пациентки, эффективность выше, чем у КОК (0,3–6 %). Еще одно преимущество кольца — низкая вероятность диспепсических побочных эффектов. У некоторых пациенток появляется раздражение влагалища, выделения. Кроме того, кольцо может случайно выскользнуть.
Тонкости применения
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Современный подход в регуляции гиперандрогении у женщин
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
История оральных контрацептивов (ОК) с момента их возникновения характеризуется непрерывным развитием и совершенствованием. Внедрение в клиническую практику в 60–е годы XX века комбинаций эстрогенов и прогестагенов с целью контрацепции позволило радикально изменить подходы к сохранению репродуктивного здоровья и качества жизни женщины. Применение гормональной контрацепции реализует возможность регуляции генеративной функции путем сознательного планирования беременности, является мерой профилактики многих гинекологических заболеваний и психологических травм, что оказывает положительное влияние на уровень физического, психического здоровья и социальную адаптацию женщины. Комбинированная оральная контрацепция сегодня – наиболее популярный метод предохранения от нежелательной беременности, представляющий огромный выбор лекарственных средств. Комбинированные оральные контрацептивы (КОК) являются не только высокоэффективным способом предохранения от беременности, но и средством регуляции менструального цикла, профилактики и лечения целой группы гинекологических заболеваний [1,5].
Результаты клинических исследований влияния гормональной контрацепции на организм женщины позволили выявить, помимо контрацептивных, множественные сопутствующие лечебные эффекты эстроген–гестагенных препаратов, что позволило существенно расширить медицинские аспекты их применения.
Лечебный эффект гормональных контрацептивов основан на механизме их действия – способности избирательно ингибировать продукцию центральных тропных гормонов гипофиза (фолликулостимулирующего и лютеинизирующего), что сопровождается возникновением ановуляции и подавлением секреторной трансформации эндометрия. Доказано непосредственное тормозящее действие КОК на функцию яичников, эндометрия, маточных труб и биохимический состав слизи цервикального канала шейки матки. Таким образом, эстроген–гестагенные препараты являются чрезвычайно важными и востребованными в клинической практике лекарственными средствами [1,2].
При отсутствии генетически детерминированных ферментопатий уровень андрогенов в крови женщины не повышен, а внешние проявления вирилизации носят расовый или конституциональный характер. Тем не менее, внешние проявления андрогензависимых изменений кожи у молодых женщин являются серьезным косметическим дефектом и могут приводить к серьезным эмоциональным и психологическим проблемам. В связи с этим представляет несомненный клинический интерес группа гормональных контрацептивов, обладающих антиандрогенными свойствами, которые не только подавляют эндогенную продукцию андрогенов, но и обладают выраженным локальным антиандрогенным эффектом [2,3,7].
В эндокринологической гинекологии понятие «гиперандрогения» (ГА) обозначает патологическое состояние, обусловленное продукцией избыточного уровня андрогенов в организме женщины. Являясь результатом серьезных нарушений в системе гипоталамус–гипофиз–яичники–надпочечники, данное состояние сопровождается патологией метаболических процессов, нарушением менструального цикла и репродуктивной функции [2,6]. Помимо этого, страдает и внешний облик таких пациенток, поскольку клиническими проявлениями ГА являются гирсутизм, себорея и угревая сыпь (акне). Даже легкая степень выраженности подобных явлений ведет к эмоциональным дистрессам. При выраженных косметических дефектах кожи у многих женщин развиваются невротические и депрессивные состояния [8], которые усугубляют нарушения репродуктивной функции, создавая классический «порочный круг» патофизиологических изменений. По данным литературы, у 10–30% женщин в мире имеются те или иные признаки ГА. С этой проблемой, безусловно, прежде всего обращаются к врачу–гинекологу, т.к. ГА является наиболее частой причиной хронической ановуляции (35%) и бесплодия. К врачу–дерматологу обращаются с кожными проявлениями ГА, такими как aкнe, себорея, гирсутизм.
Возникновение себореи и акне у женщин связано с изменением соотношений между андрогенами и эстрогенами, чаще всего имеет место сочетание ГА и гиперэстрогении. В патогенезе aкнe одним из основных звеньев является генетически обусловленная ГА, которая может быть как абсолютной (увеличение уровня андрогенов в крови), так и относительной (повышенная чувствительность рецепторов кожи при нормальном уровне андрогенов) [4,9,10].
Абсолютная ГА развивается при заболеваниях, сопровождающихся увеличением выработки андрогенов в яичниках и/или надпочечниках:
• андрогенпродуцирующие опухоли яичников или надпочечников;
• синдром поликистозных яичников (СПКЯ) и гипертекоз яичников;
• врожденная гиперплазия коры надпочечников.
Себорея – это болезненное состояние кожи, связанное с гиперсекрецией сальными железами кожного сала измененного химического состава. Вульгарные угри (аcne vulgaris) – мультифакторное заболевание, проявляющееся нарушением процесса ороговения в устье волосяного фолликула и поверхности кожи с перифолликулярной воспалительной реакцией [3,4,10]. Основное значение в развитии aкнe придается нарушению функции половых желез с ГА (овариального и/или надпочечникового генеза), увеличению количества гормональных рецепторов в коже, повышению чувствительности сальных желез к андрогенным стимулам. Это приводит к нарушению функции сальных желез с гиперсекрецией и изменением физико–химических свойств кожного сала, накоплению свободных жирных кислот, обладающих раздражающими свойствами и способствующих образованию комедонов.
С началом андрогенной активности, примерно на 8–м году жизни, секреция сальных желез резко повышается. Основным гормоном, вовлеченным в регуляцию деятельности сальной железы, является тестостерон. Он влияет на пролиферативную активность сальной железы и липогенез. Указанные процессы достигают своего пика активности в возрасте от 12 до 25 лет. Это объясняется детерминизмом пубертатных сдвигов, когда первостепенное значение в развитии организма принадлежит андрогенам, определяющим пик роста, созревание длинных трубчатых костей, замыкание диафизарно–эпифизарных хрящей, появление оволосения по женскому типу. Андрогены в этот период являются основным источником эстрогенов, в последующем – со снижением чувствительности гипоталамуса к воздействию эстрогенов происходит постепенный рост уровня гонадотропин–рилизинг–гормонов с повышением секреции лютеинизирующего и фолликулостимулирующего гормонов, становлением гормонального гомеостаза. После 25 лет и далее признаки ГА наблюдаются у 5–30% женщин [10,13], и в последние годы ее частота возрастает.
Некоторые другие эндокринопатии могут сопровождаться увеличением фракции свободного (активного) тестостерона крови при общей нормальной продукции тестостерона. Это связано с тем, что в печени снижается продукция транспортного белка, связывающего тестостерон в крови, – половые стероиды связывающего глобулина (ПССГ), в результате чего большее количество тестостерона в крови остается свободным, а следовательно, активным (так называемая транспортная ГА). Она может возникать при следующих заболеваниях:
• синдроме Кушинга;
• гипер– или гипотиреозе;
• нарушении жирового обмена;
• сахарном диабете типа 2;
• гиперпролактинемии.
ГА может также быть ятрогенной, т.е. развиться при приеме препаратов, обладающих андрогенной активностью. Однако чаще врачи сталкиваются с относительной ГА, когда уровень андрогенов крови нормальный, но в себоцитах под воздействием фермента 5a–редуктазы типа 1 происходит превращение тестостерона в его высокоактивный метаболит дигидротестостерон, который в свою очередь активизирует процесс роста и созревания себоцитов и образования кожного сала. Другой возможной причиной развития относительной ГА может быть повышенная плотность ядерных дигидротестостерон–рецепторов в клетках сального фолликула.
Поэтому проблема диагностики и коррекции андрогензависимых состояний является чрезвычайно актуальной в современных условиях.
В связи с вышесказанным этиопатогенетической терапией для течения aкнe, связанных с ГА, являются препараты, оказывающие антиандрогенное воздействие.
КОК снижают продукцию гонадотропных гормонов гипофиза, вследствие чего блокируется развитие фолликула и резко снижается выработка андрогенов в яичниках. Кроме того, в состав некоторых КОК входят прогестагены (синтетические аналоги прогестерона) с антиандрогенной активностью. Эти прогестагены блокируют связывание андрогенов со специфическими рецепторами, находящимися в сально–волосяном фолликуле, что приводит к уменьшению продукции кожного сала и замедлению роста волос.
Помимо известных ОК с антиандрогенным эффектом перспективным представляется эстроген–гестагенный препарат Белара – гормональный контрацептив, содержащий 30 мкг этинилэстрадиола и 2 мг хлормадинона ацетата (ХМА). ХМА – производное природного прогестерона – 17α–ацетокси–6–хлор–6,7–дегидро–прогестерона (рис. 1).
Высоким сродством ХМА к рецепторам прогестерона обеспечивается его значительная прогестагенная активность и выраженное воздействие на эндометрий (почти на 1/3 выше, чем у натурального прогестерона).
В отличие от натурального прогестерона выраженный прогестагенный и антиэстрогенный эффект ХМА сочетается с антиандрогенной активностью без антиминералокортикоидного действия. Антиандрогенные свойства ХМА реализуются путем конкурирования с андрогенами за связывание с рецепторами в клетках–мишенях, в том числе в тканях волосяных фолликулов и сальных желез кожи, что приводит к снижению выраженности себореи, aкнe, алопеции, гирсутизма и других проявлений вирилизации. Кроме этого, ХМА снижает синтез андростендиона и дигидроэпиандростерона сульфата в яичниках и надпочечниках, уменьшая тем самым уровень циркуляции в крови этих наиболее активных фракций андрогенов. Важным биологическим эффектом ХМА является его блокирующий эффект на активность фермента 5α–редуктазы I типа, контролирующего чувствительность клеток тканей волосяных фолликулов и сальных желез кожи к влиянию эндогенных фракций андрогенов [3,12,14]. Сочетание ХМА с этинилэстрадиолом в препарате Белара приводит к активации продукции печенью белков (глобулинов), связывающих ГСПС, и повышению их уровня в плазме крови, что приводит к снижению абсолютного содержания циркулирующего свободного биологически активного тестостерона крови в 2–3 раза в течение 6 мес. приема [6,11].
ХМА не оказывает значительного влияния на метаболизм липопротеинов. В результате не происходит угнетения позитивных изменений липидного профиля, обусловленных эстрогенным компонентом (снижение уровня липопротеинов низкой плотности – ЛПНП и увеличение уровня липопротеинов высокой плотности – ЛПВП).
В отличие от прогестерона выраженный прогестагенный и антиэстрогенный эффект ХМА не сопровождается андрогенным действием, а, напротив, обладает антиандрогенными свойствами без антиминералокортикоидного воздействия.
ХМА является антиандрогеном, который уменьшает кожные проявления андрогенизации. Антиандрогены конкурируют с андрогенами за связывание с рецепторами тестостерона клеток–мишеней, например волосяного фолликула, тем самым снижая себорею, aкнe, алопецию и гирсутизм.
Кроме того, эстрогенный компонент препарата Белара вызывает повышение уровня белков, связывающих половые стероиды в плазме крови, вследствие активации их синтеза в печени. Такое повышение уровня этих белков в плазме крови приводит к снижению количества свободного, биологически активного тестостерона.
Помимо антиандрогенного эффекта Белара обладает высокоэффективным контрацептивным действием у женщин фертильного возраста, стабилизирует менструальный цикл, хорошо переносится и не вызывает отрицательных влияний на обмен веществ и массу тела [11].
Таким образом, ХМА является активным прогестагеном, его комбинация с этинилэстрадиолом в препарате Белара обеспечивает выгодное сочетание высокого контрацептивного и лечебного эффектов у пациенток с конституциональными проявлениями вирилизации. Многоцентровое исследование эффективности, переносимости и приемлемости эстроген–гестагенного препарата Белара [9] свидетельствует о его высокой контрацептивной эффективности: индекс Перля, рассчитываемый как количество беременностей у 100 пациенток в течение 1 года контрацепции, колеблется от 0,04 до 0,269. Для сравнения: по сводным литературным данным, эффективность других монофазных гормональных контрацептивов II и III поколений, содержащих 30–35 мкг этинилэстрадиола, составляет 0–1,2 на 100 жен–лет [1].
Естественно, что в каждом индивидуальном случае и врач, и пациентка стремятся найти «свой» препарат, максимально удовлетворяющий особенностям конкретного организма.
Таким образом, эстроген–гестагенный препарат Белара является высокоэффективым гормональным контрацептивом, содержащим низкую (30 мкг) дозу этинилэстрадиола в сочетании с уникальным прогестагеном – хлормадинона ацетатом. Антиандрогенные биологические свойства ХМА позволяют реализовывать не только контрацептивный, но и лечебный эффект Белары, благоприятно влиять на состояние кожи и волос пациенток. Сбалансированность эстрогенного и прогестагенного компонентов в препарате Белара обеспечивает стабильность менструального цикла во время применения ОК, практически не влияет на параметры веса пациенток, обеспечивает высокую приемлемость этого препарата, не оказывает неблагоприятных системных влияний на организм женщины. Более 95% пациенток, использующих Белару в течение 6 мес., чувствуют себя комфортно и оценивают переносимосить ОК как хорошую или очень хорошую. Указанные биологические свойства препарата Белара позволяют рекомендовать его к использованию не только в контрацептивных, но и в лечебных целях у пациенток с нарушениями менструального цикла, дисменореей, в программах прегравидарной подготовки и реабилитации в послеабортном и послеродовом периодах, у пациенток с доброкачественными гиперпластическими процессами эндометрия и миометрия, функциональными кистами яичников и т.д.
Влияние различных прогестагенов на антиандрогенное действие современных комбинированных оральных контрацептивов
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Снижение содержания эстрогенов, появление высокоселективных прогестагенов с низкой андрогенной активностью в современных КОК позволили свести к минимуму влияние на метаболические показатели. В сочетании с простотой использования и быстрой обратимостью контрацептивного действия положительные неконтрацептивные эффекты КОК (контроль менструального цикла; снижение числа случаев мено– и метроррагий, анемий функционального характера; положительное влияние на вегето–сосудистые и психоэмоциональные реакции; коррекция предменструального синдрома; профилактика и лечение миомы матки и эндометриоза; профилактика и редукция функциональных кист яичников; антиандрогенный эффект) делают их особенно привлекательными для молодых нерожавших, планирующих беременность женщин. Учитывая выраженное антиандрогенное действие некоторых современных КОК, рекомендуется их использование для лечения кожных проявлений гиперандрогении.
Половые стероиды, и более всего андрогены, играют важную роль в определении типа и распределении волос. Андрогены стимулируют рост терминальных волос (Chieffi M., 1949; Hamilton J.B., 1950; Reynolds E.L., 1951; Futterweit W. et al., 1986), увеличивают размер волосяного фолликула, толщину волоса и время фазы роста (анаген) в цикле развития терминальных волос (Ebling F.J.G., 1986; Messenger A.G., 1993; Randall V.A., 1994). Андрогены влияют на характер и объем секреции потовых и сальных желез (Hay J. и Hodjins M., 1978; Takayasu S. et al., 1980; Itami S. и Takayasu S., 1981; Rosenfield R.L. et al., 1984; Lucky A.W. et al., 1994). Увеличение объема кожного сала в период ранней половой зрелости (адренархе или «надпочечниковая половая зрелость») и acne vulgaris у девушек в пубертате связывают с повышением уровня андрогенов (Stewart M.E. et al., 1992; Lucky A.W. et al., 1994; Lucky A.W. et al., 1997). Основным местом образования тестостерона у женщин является кожа (табл. 1), которая содержит все необходимые ферменты для преобразования прогормонов дегидроэпиандростерона и андростендиона в тестостерон и наиболее сильный андроген дигидротестостерон (Rosenfield R.L., 1986; Djikstra A.C. et al., 1987; Itami S. et al., 1988; Sawaya M.E. et al., 1991; Rosenfield R.L. и Lucky A.W., 1993).
Большинство авторов (Mowszowicz I. et al., 1983; George F. et al., 1991; Normington K. и Russell D.W., 1992; Andersson S. et al., 1993; Beckmann M.W. et al., 1993; Wilson J.D. et al., 1993; Russell D.W. et al., 1994) связывают активность андрогенов в отношении потовых и сальных желез с присутствием 5 a –редуктазы, являющейся микросомальным НАДФ–H–зависимым ферментом (табл. 2). Андрогенные рецепторы на коже в большинстве своем локализуются в дермальном сосочке и эпителии сальной железы (Choudhry R. et al., 1992; Blauer M. et al., 1991; Liang T. et al., 1993; Randall V.A. et al., 1993; Itami S. et al., 1991).
R.L. Rosenfield и D. Deplewski (1995) смоделировали взаимодействие чувствительности рецепторов к андрогенам и уровня андрогенов в развитии кожных проявлений андрогенного избытка. При нормальной концентрации тестостерона только небольшой процент женщин с высокой чувствительностью кожи к андрогенам будет иметь гирсутизм или acne vulgaris (идиопатического характера). При умеренном повышении уровня тестостерона большинство женщин будет иметь эти кожные проявления. При значительном повышении уровня тестостерона практически все женщины будут иметь гирсутизм или acne vulgaris. Остается неясным, что регулирует природу ответа (чрезмерный, по мужскому типу рост волос и/или акне и/или алопеция). И гирсутизм, и угревая сыпь, и алопеция являются проявлением андрогенного избытка. Сальная железа и волосяной фолликул формируют единую морфологическую единицу. Чем же вызваны различия в выражении андрогенного действия? Возможно, различиями в метаболизме андрогенов или с генетическими изменениями модулирующих эффекты андрогенов факторов.
Таким образом, патогенетически оправдано использование для лечения акне и себореи современных КОК, которые подавляют секрецию гонадотропинов, стимулируют синтез связывающего половые стероиды глобулина и снижают активность 5 a –редуктазы,.
Согласно рекомендациям ВОЗ (Improving Access to Quality Care in Family Planning, 2002) и Международной федерации планирования семьи (IMAP Statement on Steroidal Oral Contraception, 1998), содержание этинилэстрадиола в КОК не должно превышать 35 мкг. В исследованиях Е. Spitzer et al. (1996), О. Lidegaard et al. (1998), М.А. Lewis et al. (1999) приводится следующая классификация КОК:
Основные различия в клинических и метаболических эффектах КОК определяются их прогестагенным компонентом. Прогестагены, входящие в состав контрацептивных препаратов, относятся к производным прогестерона и тестостерона.
Для нортестостероидных соединений характерны следующие особенности химического строения – отсутствие в положении 19 метильной группы и наличие при С17 этинильной (17 a –этиниловые гонаны) либо метильной группы (17 a –метиловые гонаны), которыми объясняется выраженное антигонадотропное и прогестагенное действие. Все производные 19–нортестостерона в большей или меньшей степени обладают остаточной андрогенной и анаболической активностью, фактически и определяющей частоту возникновения побочных эффектов.
Из современных прогестагенов особый интерес представляет дезогестрел (активный метаболит 3–кето–дезогестрел). В многочисленных исследованиях (Kloosterboer H. et al., 1988; Pollow K., Jichem M., 1989; Phillips A. et al., 1990; Fuchrman U. et al., 1995; Kuhl H., 1996) подтверждена самая высокая селективность его действия – при высокой антигонадотропной и прогестагенной активности дезогестрел имеет самую низкую андрогенную активность (табл. 3). В модификации D. Upmalis, A. Phillips (1991) индекс селективности, представленный как соотношение:
ИНДЕКС СЕЛЕКТИВНОСТИ = A/B, где
составляет у 3–кето–дезогестрела 33, гестодена – 28, левоноргестрела – 11. Глюкокортикоидное и минералокортикоидное действие дезогестрела сопоставимо с действием натурального прогестерона. Несмотря на то, что реальная биологическая активность прогестагена in vivo не всегда полностью коррелирует с полученными in vitro рецепторными характеристиками, последние используются для обоснования фармакологических эффектов и терапевтических показаний.
В комбинации с этинилэстрадиолом дезогестрел оказывает выраженное антиандрогенное действие и может использоваться при акне и себорее. Дезогестрел имеет низкое сродство с глобулинами, переносящими половые стероиды (табл. 4), что позволяют не препятствовать индуцированному эстрогенами повышению уровня глобулина, связывающего половые стероиды (ГСПС) и снижению концентрации в сыворотке крови активных андрогенов.
В последнее время в отечественной и зарубежной литературе все чаще обсуждаются особенного использования нового «гибридного» (структурно связанного с прогестероном и тестостероном) прогестагена диеногест. Как и все производные 19–нортестостерона, диеногест оказывает некоторое антипрогестагенное, низкое эстрогенное и антиэстрогенное действие. Помимо этого, указывается на антиандрогенный эффект, составляющий около 30% от активности ципротерона ацетата (т.е. сопоставимый с антиандрогенным эффектом дезогестрела). Умеренно выраженная антигонадотропная активность диеногеста объясняет его преимущественное использование для гормонозаместительной терапии.
Важным свойством прогестагена, определяющим целесообразность его использования, является его биологическая активность.
Адекватная трансформация эндометрия вызывается прогестагенами в дозах:
3–кето–дезогестрел – 2 мг/цикл
гестоден – 3 мг/цикл
левоноргестрел – 4 мг/цикл
диеногест – 6 мг/цикл
ципротерона ацетат – 20 мг/цикл.
Блокирующая овуляцию доза составляет:
гестоден – 40 мкг/сут
3–кето–дезогестрел – 60 мкг/сут
левоноргестрел – 60 мкг/сут
диеногест – 1000 мкг/сут
ципротерона ацетат – 1000 мкг/сут.
В исследовании D. Mango et al. (1996) показано более выраженное увеличение содержания ГCПС при приеме содержащего 30 мкг этинилэстрадиола и 150 мкг дезогестрела КОК, чем при приеме содержащего 30 мкг этинилэстрадиола и 75 мкг гестодена КОК. M. Levrier et al. (1988), R. Erkkola et al. (1991), C. Charoenvisal (1996) не выявили существенных различий у женщин с акне и себореей, использовавших КОК со 150 мкг дезогестрела и 2 мг ципротерона ацетата.
С целью изучения клинической эффективности современного трехфазного комбинированного перорального контрацептива Три–Мерси с дезогестрелом у женщин с акне и себореей было проведено исследование, в которое были включены путем случайной выборки 1873 пациентки. До начала приема Три–Мерси и через 3 месяца приема КОК проводилось анкетирование. В ходе исследования изучали влияние на чистоту кожи, переносимость препарата, частоту побочных эффектов.
Статистическую обработку полученных результатов проводили с использованием общепринятых методов непараметрической статистики. Вариабельность выборки в приведенных результатах исследования описывали медианой и интерквартильным размахом (указываемым в виде 25%–го и 75%–го перцентилей, т.е. верхней границы 1–го квартиля и нижней границы 4–го квартиля). Критический уровень достоверности нулевой гипотезы (об отсутствии различий и влияний) принимали равным 0,05. Вычисления выполнялись с использованием прикладного пакета статистического анализа Statistica®5.1 (StatSoft, США). Cтатистический анализ данных не проводился для женщин, которые неверно или не полностью заполнили анкеты. В 200 случаях (10,7%) результаты повторного опроса были представлены на первичных бланках, где отсутствует информация о наличии и характере побочных эффектов, наблюдавшихся на фоне приема КОК. В 145 анкетах (7,7%) содержится неполная информация (т.е. отсутствуют ответы на один или более пунктов). Выбывшие женщины составили 18,4% (345 женщин). Группа женщин с правильно заполненными анкетами была сопоставима с группой всех опрошенных. Пациентки с правильно и неправильно заполненными анкетами не различались между собой по возрасту, типам кожи и приему контрацептивных препаратов в прошлом (табл. 5). Возрастная характеристика принимавших участие в исследовании женщин представлена в табл. 6.
В ходе работы проводилась оценка частоты использования различных методов контрацепции в прошлом. КОК принимали 656 (42,9%) женщин. Из них современные микродозированные препараты (содержащие 20 мкг этинилэстрадиола и гестоден, дезогестрел) принимали 128 (19,5%) женщин, современные низкодозированные КОК (содержащие 30–35 мкг этинилэстрадиола и гестоден, дезогестрел, норгестимат) – 170 (25,9%) женщин. Использовали препараты с высоким (более 35 мкг) содержанием этинилэстрадиола 19 (2,9%) женщин. Посткоитальный препарат Постинор применялся 8 (1,2%) женщинами.
Тип I кожи имела 151 (22,4%) женщина, тип II – 1004 (65,6%) и тип III – 373 (24,4%) женщины (рис. 1).
Рис. 1. Распределение женщин в изученной выборке по типам кожи
На фоне приема препарата отмечалось статистически значимое снижение жирности кожи и угревой сыпи (рис. 2,3).
Рис. 2. Уменьшение угревой сыпи на фоне приема Три-Мерси
Рис. 3. Уменьшение жирности кожи на фоне приема Три-Мерси
Рис. 4. Уменьшение жирности волос на фоне приема Три-Мерси
Трудности с укладкой волос в начале исследования испытывали 1198 (78,4%) женщин (рис. 5). На фоне приема Три-Мерси их число уменьшилось до 473 (31,0%) женщин, из которых лишь 53 (3,5%) женщины отметили, что укладывать их волосы очень трудно.
Рис. 5. Состояния волос головы при приеме Три-Мерси
Свою удовлетворенность приемом Три-Мерси отметили 1453 (95,1%) женщин (рис, 6). Более того, 1430 (93,6%) женщин выразили желание рекомендовать использовать Три-Мерси своим знакомым.
Рис. 6. Результаты приема Три-Мерси
Самая высокая селективность и низкая андрогенная активность дезогестрела, оптимальное сочетание его с этинилэстрадиолом (позволяющее не препятствовать индуцированному этинилэстрадиолом повышению уровня связывающего половые стероиды глобулина), низкое цикловое содержание дезогестрела выгодно отличают Три-Мерси от других современных КОК. Прием Три-Мерси в течение 3 месяцев значительно уменьшает кожные проявления гиперандрогении, что в сочетании с высокой контрацептивной эффективностью и хорошей его переносимостью позволяют считать его контрацептивом первого выбора, особенно для молодых женщин с кожными проявлениями гиперандрогении.
16. IMAP Statement on steroidal oral contraception // IPPF Medical Bulletin.- 1998.- Vol.32.-P.1-5.
24. Lewis M.A., MacRae K.D., Kuhl-Hadich D., Bruppacher R., Heinemann L.A.J., Spitzer W.O. The differential risk of oral contraceptives: The impact of full exposure history // Hum. Reprod.- 1999.- Vol.14.- P.1493-1999.
44. Spitzer W.O., Lewis M.A., Heinemann L.A., Thorogood M., MacRae K.D. Third generation oral contraceptives and risk of venous thromboembolic disorders: An international case-control study // Br. Med. J.- 1996.- Vol.312.- P.83-88.