в какой части сосудистого русла наименьшая линейная скорость кровотока выберите один ответ
В какой части сосудистого русла наименьшая линейная скорость кровотока выберите один ответ
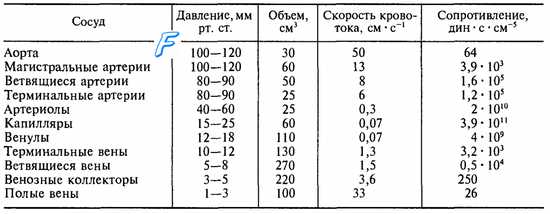
Давление и скорость кровотока в системе кровообращения уменьшаются от аорты до венул (см. табл. 9.2), а кровеносные сосуды становятся все более мелкими и многочисленными. В капиллярах скорость кровотока замедляется наиболее выраженно, что благоприятствует отдаче кровью веществ тканям. Для венозного отдела характерны низкий уровень давления и более медленная по сравнению с артериальным руслом скорость кровотока.
Таблица 9.2. Гидродинамические характеристики сосудистого русла большого круга кровообращения
Сопоставление величин давления, кровотока и сопротивления сосудов в различных отделах сосудистого русла (табл. 9.2) свидетельствует о том, что внутрисосудистое давление от аорты до полых вен резко снижается, а объем крови в венозном русле, наоборот, возрастает. Следовательно, артериальное русло характеризуется высоким давлением и сравнительно небольшим объемом крови, а венозное — большим объемом крови и низким давлением.
Считается, что в венозном русле содержится 75—80 % крови, а в артериальном — 15—17 % и в капиллярах — около 5 % (в диапазоне 3—10 %).
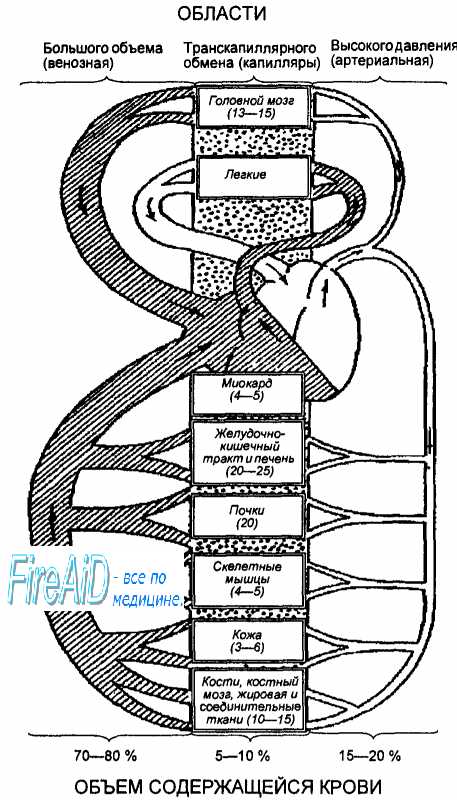
Цифры в скобках — величина кровотока в покое (в % к минутному объему), цифры внизу рисунка — содержание крови (в % к общему объему).
Артериальная часть сердечно-сосудистой системы (светлая часть схемы) содержит всего 15—20 % общего объема крови и характеризуется высоким (относительно остальных отделов системы) давлением. В центре схемы находится область транскапиллярного обмена, т. е. капиллярных (обменных) сосудов, для обеспечения оптимальной функции которых служит, в основном, сердечно-сосудистая система. При этом в виде точек обозначено большое число капилляров в организме и огромная площадь их возможной поверхности во время функционирования органа или ткани, хотя цифры внизу указывают на сравнительно небольшой объем содержащейся в них крови в условиях покоя. Наибольшее количество крови содержится в области большого объема, которая обозначена штриховкой. Эта область содержит в 3—4 раза больше крови, чем область высокого давления, в связи с чем и площадь, обозначенная на схеме штриховкой, больше площади светлой части схемы.
Исходя из этого в функциональной схеме сердечно-сосудистой системы (рис. 9.1) выделены 3 области: высокого давления, транскапиллярного обмена и большого объема.
При функциональном единстве, согласованности и взаимообусловленности подразделов сердечно-сосудистой системы и характеризующих их параметров в ней условно выделяют три уровня:
а) системная гемодинамика — обеспечивающая процессы циркуляции крови (кругооборота) в системе;
б) органное кровообращение — кровоснабжение органов и тканей в зависимости от их функциональной потребности;
в) микрогемодинамика (микроциркуляция) — обеспечение транскапиллярного обмена, т. е. нутритивной (питательной) функции сосудов.
Чурсин В.В. Клиническая физиология кровообращения (методические материалы к лекциям и практическим занятиям)
Информация
Содержит информацию о физиологии кровообращения, нарушениях кровообращения и их вариантах. Также представлена информация о методах клинической и инструментальной диагностики нарушений кровообращения.
Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Введение
Более образно это можно представить в следующем виде (рисунок 1).
Кровообращение – определение, классификация
Объем циркулирующей крови (ОЦК)
Основные свойства и резервы крови
Сердечно-сосудистая система
Сердце
Поскольку q и Q величины постоянные, можно пользоваться их произведением, вычисленным один раз и навсегда, что равно 2,05 кг * м/мл.
Функциональные резервы сердца и сердечная недостаточность
Факторы, определяющие нагрузку на сердце
Здесь также важен вопрос: можно ли усилить эффект закона Г. Анрепа и А. Хилла? Исследования E.H. Sonnenblick (1962-1965 г.г.) показали, что при чрезмерной постнагрузке миокард способен увеличивать мощность, скорость и силу сокращения под воздействием положительно инотропных средств.
Уменьшение постнагрузки.
Каппиляры
Реология крови
Регуляция кровообращения
Определение показателей центральной гемодинамики
Клиническая диагностика вариантов кровообращения
Клинические признаки дисфункции сердечно-сосудистой системы:
— Предположить наличие сердечно-сосудистой дисфункции можно, в первую очередь, на основании ненормальных АД, ЧСС, ЦВД. Однако нормальные величины этих показателей могут быть и при наличии скрытых – ещё компенсированных нарушений.
— Диурез – снижение или повышение мочеотделения также могут быть признаком дисфункции кровообращения.
— Наличие отеков и влажных хрипов в лёгких.
Функциональные показатели для оценки состояния кровообращения.
— Физиологический прирост АД к ЧСС – в норме зависимость величины САД от ЧСС отражается следующим уравнением:
Соответственно при ЧСС 120 в минуту САД должно быть как минимум 150 мм рт.ст.
— Индексы кровообращения (индексы Туркина). Первый из них определяется отношением СДД и ЧСС. Если это отношение равно 1 или близко к 1 (0,9-1,1), то СВ в норме. Второй определяется отношением СДД в мм рт.ст и ЦВД в мм вод.ст. Если это отношение равно 1 или близко к 1 (0,9-1,1), то артериальные и
В какой части сосудистого русла наименьшая линейная скорость кровотока выберите один ответ
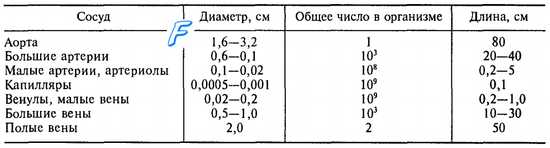
Отличительной особенностью характеристики сердечно-сосудистой системы на современном этапе является требование выражать все составляющие ее параметры количественно. Геометрические (табл. 9.1) и гидродинамические (табл. 9.2) характеристики системы кровообращения свидетельствуют о том, что аорта представляет собой трубку диаметром 1,6—3,2 см с площадью поперечного сечения 2,0—3,5 см2, постепенно разветвляющуюся на 109 капилляров, площадь поперечного сечения каждого из которых равна 5 • 10
Радиус усредненного капилляра может составлять 3 мкм, длина — около 750 мкм (хотя диапазон реальных значений довольно велик). Площадь поверхности стенки каждого усредненного капилляра равна 15 000 мкм2, а площадь поперечного сечения — 30 мкм2. Поскольку доказано, что обмен происходит и в посткапиллярных венулах, можно допускать, что общая обменная поверхность мельчайшего сосуда большого круга составляет 25 000 мкм2. Общее число функционирующих капилляров у человека массой 70 кг должно быть порядка 40 000 млн., тогда общая обменная площадь поверхности капилляров должна составлять около 1000 м2.
Таблица 9.1. Геометрические характеристики сосудистого русла большого круга крово обращения
В сосудах различают скорость кровотока объемную и линейную.
Объемная скорость кровотока — количество крови, протекающее через поперечное сечение сосуда в единицу времени. Объемная скорость кровотока через сосуд прямо пропорциональна давлению крови в нем и обратно пропорциональна сопротивлению току крови в этом сосуде.
Линейная скорость кровотока отражает скорость продвижения частиц крови вдоль сосуда и равна объемной скорости, деленной на площадь сечения кровеносного сосуда. Линейная скорость различна для частиц крови, продвигающихся в центре потока и у сосудистой стенки. В центре сосуда линейная скорость максимальна, а около стенки сосуда она минимальна в связи с тем, что здесь особенно велико трение частиц крови о стенку.
Таблица 9.2. Гидродинамические характеристики сосудистого русла большого круга кровообращения
Под сердечным выбросом понимают количество крови, выбрасываемой сердцем в сосуды в единицу времени.
Исходя из величины сердечного выброса в покое и средней скорости кровотока в капилляре (см. табл. 9.2) подсчитано, что площадь поперечного сечения капиллярного ложа должна в 700 раз превышать площадь поперечного сечения аорты. В покое функционирует только 25—35 % капилляров и общая площадь их обменной поверхности составляет 250—350 м2.
В какой части сосудистого русла наименьшая линейная скорость кровотока выберите один ответ
Гидростатическое давление на артериальном конце «усредненного» капилляра равно примерно 30 мм рт. ст., на венозном— 10—15 мм рт. ст. Этот показатель варьирует в различных органах и тканях и зависит от соотношения пре- и посткапиллярного сопротивления, которое и определяет его величину. Так, в капиллярах почек он может достигать 70 мм рт. ст., а в легких — только 6—8 мм рт. ст.
Транскапиллярный обмен веществ обеспечивается путем диффузии, фильтрации-абсорбции и микропиноцитоза. Скорость диффузии высока: 60 л/мин. Легко осуществляется диффузия жирорастворимых веществ (СО2, О2), водорастворимые вещества попадают в интерстиций через поры, крупные вещества — путем пиноцитоза.
Второй механизм, обеспечивающий обмен жидкости и растворенных в ней веществ между плазмой и межклеточной жидкостью,— фильтрация-абсорбция. Давление крови на артериальном конце капилляра способствует переходу воды из плазмы в тканевую жидкость. Белки плазмы, создавая онкотическое давление, равное примерно 25 мм рт. ст., задерживают выход воды. Гидростатическое давление тканевой жидкости около 3 мм рт. ст., онкотическое — 4 мм рт. ст. На артериальном конце капилляра обеспечивается фильтрация, на венозном — абсорбция. Между объемом жидкости, фильтрующейся на артериальном конце капилляра и абсорбирующейся в венозном конце, существует динамическое равновесие.
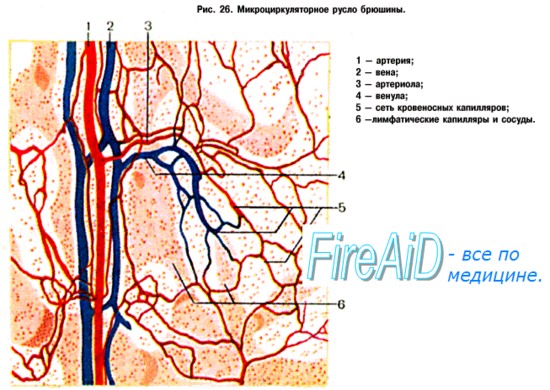
Линейная скорость кровотока в сосудах микроциркуляторного русла мала — от 0,1 до 0,5 мм/с. Низкая скорость кровотока обеспечивает относительно длительный контакт крови с обменной поверхностью капилляров и создает оптимальные условия для обменных процессов.
Отсутствие мышечных клеток в стенке капилляров указывает на невозможность активного сокращения капилляров. Пассивное сужение и расширение капилляров, величина кровотока и количество функционирующих капилляров зависят от тонуса гладкомышечных структур терминальных артериол, метартериол и прекапиллярных сфинктеров.
Процессы транскапиллярного обмена жидкости в соответствии с уравнением Старлинга (рис. 9.25) определяется силами, действующими в области капилляров: капиллярным гидростатическим давлением (Рс) и гидростатическим давлением интерстициальной жидкости (Pi), разность которых (Рс — Pi) способствует фильтрации, т. е. переходу жидкости из внутри-сосудистого пространства в интерстициальное; коллоидно-осмотическим давлением крови (Пс) и интерстициальной жидкости (Пi), разность которых (Пс — Пi) способствует абсорбции, т. е. движению жидкости из тканей во внутрисосудистое пространство, а — осмотический коэффициент отражения капиллярной мембраны, который характеризует реальную проницаемость мембраны не только для воды, но и для растворенных в ней веществ, а также белков. Если фильтрация и абсорбция сбалансированы, то наступает «старлинговое равновесие».
Своеобразие строения терминального сосудистого русла различных органов и тканей отражает и зависит от их функциональных особенностей, прежде всего от уровня обмена кислорода, интенсивности процессов метаболизма. Так, в различных тканях и органах капилляры образуют сеть определенной плотности в зависимости от их метаболической активности. На основании этих данных введено понятие «критическая толщина тканевого слоя» — наибольшая толщина ткани между двумя капиллярами, которая обеспечивает оптимальный транспорт кислорода и эвакуацию продуктов метаболизма. Чем интенсивнее обменные процессы в органе, тем меньше критическая толщина ткани, т. е. между этими показателями существует обратно пропорциональная зависимость. В большинстве паренхиматозных органов величина этого показателя составляет всего 10—30 мкм, а в органах с замедленными процессами обмена она возрастает до 1000 мкм.
Для оценки функциональной активности шунтирующих сосудов (артериовенозных анастомозов) используют возможность перехода частиц, превышающих по размерам диаметр капилляров, из артериального отдела сосудистого русла в венозный.
Рассчитано, что кровоток через анастомозы во много раз превышает кровоток по капиллярам. Так, через анастомоз диаметром 40 мкм может пробрасываться в 250 раз больше крови, чем через капилляр такой же длины, но диаметром 10 мкм. Диаметр артериовенозных анастомозов в разных органах колеблется в широких пределах (например, в сердце — 70—170 мкм, в почках — 30—440 мкм, в печени — 100—370 мкм, в тонком кишечнике — 20—180 мкм, в легких — 28—500 мкм, в скелетных мышцах — 20—40 мкм).
— Вернуться в оглавление раздела «Физиология человека.»
Физиология человека и животных
Разделы
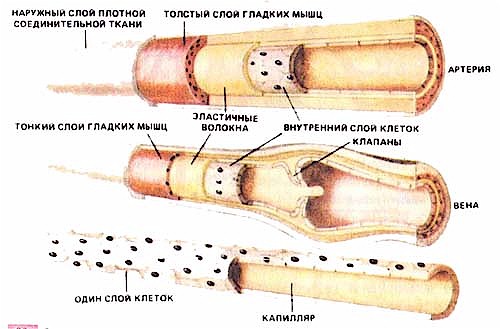
Гемодинамика. Функциональные особенности различных отделов сосудистого русла. Линейная и объемная скорость движения крови. Факторы, обеспечивающие непрерывность кровотока
Гемодинамика изучает закономерности движения крови по сосудам.
Функциональные группы сосудов:
1) амортизирующие, или магистральные (аорта, легочная артерия, крупные артерии): растягиваются во время систолы;
2) резистивные (сосуды сопротивления, мелкие артерии и артериолы): обладают наибольшим сопротивлением кровотоку, т.к. в их стенке содержится толстый мышечный слой, при сокращении которого уменьшается кровоток в отдельные органы или их отдельные участки;
3) обменные (капилляры), в которых происходит обмен водой, газами, неорганическими и органическими веществами между кровью и тканями;
4) емкостные, или аккумулирующие (вены): благодаря высокой растяжимости, они могут вмещать большие объемы крови;
5) шунтирующие – анастомозы, соединяющие между собой артерии и вены;
6) сосуды возврата крови в сердце (средние, крупные и полые вены).
Важнейшим показателем движения крови по сосудам является объемная скорость кровотока (Q), т.е. объем крови, протекающий через поперечное сечение сосуда в единицу времени (л/мин). Движущая сила кровотока определяется энергией, задаваемой сердцем потоку крови в сосудах, и градиентом давления, т.е. разницей давления между отделами сосудистого русла: кровь течет от области высокого давления (Р1) к области низкого давления (Р2).
Сопротивление сосудов (R) противодействует движению крови. Исходя из этого,
Это основной закон гемодинамики: количество крови, протекающей через поперечное сечение сосуда в единицу времени, прямо пропорционально разности давления в начале и в конце сосуда и обратно пропорционально его сопротивлению.
Важно помнить, что объемная скорость кровотока в разных отделах сосудистого русла в данный момент времени одинакова, т.к. кровеносная система замкнутая, следовательно, через любое поперечное сечение ее в единицу времени проходит одно и то же количество крови: Q1 = Q2 = Qn = 4 – 6 л/мин.
Другим важным показателем гемодинамики является линейная скорость кровотока (V), т.е. скорость перемещения крови вдоль сосуда при ламинарном кровотоке. Она выражается в сантиметрах в секунду (см/с) и определяется как отношение объемной скорости кровотока (Q) к площади поперечного сечения сосуда (π r 2 ):
Линейная скорость кровотока прямо пропорциональна объему крови и обратно пропорциональна площади поперечного сечения сосудов. При подсчете площади поперечного сечения сосудов учитывается общая сумма площади просветов сосудов этого калибра (например, всех капилляров) в данном участке. Исходя из этого, наименьшим поперечным сечением обладает аорта (она является единственным сосудом, по которому кровь выходит из сердца), а наибольшим – капилляры (их число может достигать миллиона, поэтому даже при диаметре одного капилляра в несколько мкм общая площадь их поперечного сечения в 800 – 1000 раз больше, чем у аорты). Соответственно и линейная скорость оказывается различной в разных участках сосудистого русла: максимальных значений линейная скорость достигает в аорте и минимальных – в капиллярах.
Систолический объем (СО) – это объем крови, выброшенный левым желудочком в аорту за 1 сокращение. В покое составляет примерно 50-60 мл. Минутный объем кровотока (МОК) – это количество крови, выброшенное сердцем в кровоток за 1 минуту. В покое примерно равен 4-6 л/мин.
Факторы, обеспечивающие венозный возврат крови к сердцу:
1. Эластичность аорты.
2. Градиент давления между артериальным и венозным руслом.
3. Сокращения скелетных мышц.
4. Отрицательное давление в грудной полости – присасывающее действие грудной клетки.
5. Наличие полулунных клапанов в венах, препятствующих обратному току крови по венам.
Время кругооборота крови
Время полного кругооборота крови, то есть возврата крови от левого желудочка через большой и малый круги кровообращения обратно в левый желудочек, составляет в покое 20-25 секунд, из которых 5-6 секунд составляет время прохождения крови по малому кругу кровообращения.
Кровяное давление и факторы, его обусловливающие. Закон Пуазейля.
Основным параметром гемодинамики является артериальное давление (АД). Оно определяется силой сердечного выброса (СВ) и величиной общего периферического сопротивления сосудов (ОПСС): АД = СВ х ОПСС.
АД определяют также как результат умножения объемной скорости кровотока (Q) и сопротивления сосудов (R): АД = Q x R.
Сопротивление сосудов определяется по формуле Пуазейля:
где R – сопротивление, L – длина сосуда, ν – вязкость, π – 3,14, r – радиус сосуда.
Именно изменения вязкости крови и изменения радиуса сосудов в основном определяют величину сопротивления кровотоку и влияют на уровень объемного кровотока в органах.
В биологических и медицинских исследованиях обычно артериальное давление измеряют в мм ртутного столба, венозное давление – в мм водного столба. Измерение давления осуществляется в артериях с помощью прямых (кровавых) или косвенных (бескровных) методов. В первом случае – игла или катетер вводится прямо в сосуд, во втором случае используется способ пережатия сосудов конечности (плеча или запястья) манжетой (звуковой метод Короткова).
Систолическое давление – это максимальное давление, достигаемое в артериальной системе во время систолы. В норме систолическое давление в большом круге кровообращения равно в среднем120 мм рт. ст.
Диастолическое давление – минимальное давление, возникающее во время диастолы в большом круге кровообращения, в среднем составляет80 мм рт. ст.
Пульсовое давление представляет собой разность между систолическим и диастолическим давлением и в норме составляет40 мм ртутного столба.
Движущей силой движения крови в сосудах является давление крови, создаваемое работой сердца. Кровяное давление постепенно уменьшается по мере удаления крови от сердца. Скорость падения давления пропорциональна сопротивлению сосудов. Из аорты (где систолическое давление составляет120 мм рт. ст.) кровь течет через систему магистральных артерий (80 мм рт. ст.) и артериол (40 – 60 мм рт. ст.) в капилляры (15 – 25 мм. рт. ст.), откуда поступает в венулы (12 – 15 мм рт. ст.), венозные коллекторы (3 – 5 мм рт. ст.) и полые вены (1 – 3 мм рт. ст.).
Норма АД составляет: систолического – от 105 – 140 мм рт. ст., диастолического – 60 – 90 мм рт. ст. (Зинчук В.В. и др., 2007). Разница между ними составляет пульсовое давление, которое у здоровых людей равно примерно 45 мл. рт. ст. Более точно нормы АД рассчитывают применительно к возрасту человека (табл. ):
Нормы артериального давления (АД) в зависимости от возраста, мм рт.ст. (Зинчук В.В. и др., 2005)
Гипертензией называют повышение АД: систолического – свыше 140 – 145 мм рт. ст., диастолического – свыше 90 – 100 мм рт. ст. Систолическое давление в пределах 135 – 140 мм рт. ст. и диастолическое – 90 – 95 мм рт. ст. называется пограничным давлением. Гипотензия – уменьшение АД: систолического – ниже105 мм рт. ст., диастолического – ниже 60 мм рт. ст.