шум трения перикарда обычно лучше всего слышен
Синдром Дресслера
Используйте навигацию по текущей странице

Частота развития
Первоначально считалось, что синдром Дресслера возникает примерно у 4% больных, перенесших инфаркт миокарда. C учетом атипичных и малосимптомных форм частота его развития значительно выше – 15–23 %, а по некоторым источникам достигает 30 %. Однако в последние годы частота синдрома Дресслера уменьшилась. Причинами могут быть широкое использование нестероидных противовоспалительных средств (ацетилсалициловой кислоты) и распространение реперфузионных методов лечения ИМ, уменьшающих объем повреждения мышцы сердца. Другой причиной снижения частоты развития синдрома Дресслера может быть включение в комплекс терапии инфаркт миокарда ингибиторов ангиотензинпревращающего фермента, антагонистов альдостерона и статинов, вследствие их иммуномодулирующего и противовоспалительного действия. Постинфарктый синдром развивается в подостром периоде (не ранее 10-го дня от момента заболевания) у 3—4 % пациентов, перенёсших инфаркт миокарда.
Причины развития
При постинфарктном синдроме антитела к тканям сердца обнаруживаются постоянно. При анализе субпопуляций лимфоцитов у пациентов с синдром Дресслера было обнаружено увеличение числа активированных CD8-позитивных клеток. При изучении активации комплемента было отмечено, что у пациентов с СД наблюдали повышенный уровень фракции C3d в сочетании с более низкой концентрацией С3. Кардиальные реактивные антитела, связываясь с циркулирующими кардиальными антигенами с формированием растворимых иммунных комплексов, могут фиксироваться в различных местах, приводя к комплементопосредованному повреждению ткани.
При постинфарктном синдроме наблюдаются изменения и в клеточном иммунитете. Так, имеются данные, что при синдроме Дресслера значительно повышен уровень цитотоксических T-клеток. Этиологическим фактором синдрома Дресслера может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител.
Симптомы и течение
Развивается на 2–4-й неделе инфаркта миокарда, однако эти сроки могут уменьшаться – «ранний синдром Дресслера» и увеличиваться до нескольких месяцев, «поздний синдром Дресслера». Иногда течение синдрома Дресслера принимает агрессивный и затяжной характер, он может длиться месяцы и годы, протекать с ремиссиями и обострениями. Основные клинические проявления синдрома: лихорадка, перикардит, плеврит, пневмонит и поражение суставов. Лихорадка при синдроме Дресслера не имеет какой-либо строгой закономерности. Как правило, она бывает субфебрильной, хотя в отдельных случаях может быть фебрильной или вообще отсутствовать.
Перикардит является обязательным элементом синдрома Дресслера. Клинически он проявляется болью в перикардиальной зоне, которая может иррадиировать в шею, плечо, спину, брюшную полость. Боль может быть острой приступообразной (плевритическая) или давящей, сжимающей (ишемической). Она может усиливаться при дыхании, кашле, глотании и ослабевать в вертикальном положении или лежа на животе. Она длительная и исчезает или ослабевает после появления в полости перикарда воспалительного экссудата. Главный аускультативный признак перикардита – шум трения перикарда: в первый день болезни при внимательной аускультации он определяется у абсолютного большинства (до 85 %) больных. Шум лучше всего выслушивается у левого края грудины, при задержке дыхания и наклоне туловища пациента вперед. В классическом варианте он состоит из трех компонентов – предсердного (определяется в систолу) и желудочкового (систолического и диастолического). Как и боль, шум трения перикарда уменьшается или исчезает вовсе после появления в полости перикарда выпота, раздвигающего трущиеся листки перикарда. Обычно перикардит протекает нетяжело: уже через несколько дней боли стихают, а экссудат в полости перикарда почти никогда не накапливается в таком количестве, чтобы ухудшить кровообращение, хотя иногда могут появиться признаки тяжелой тампонады сердца. Иногда воспалительный процесс в перикарде при синдроме Дресслера принимает затяжной рецидивирующий характер и заканчивается развитием констриктивного перикардита. При применении антикоагулянтов на фоне синдрома Дресслера возможно также развитие геморрагического перикардита, хотя подобное осложнение может быть и при отсутствии антикоагулянтной терапии.
Плеврит. Проявляется болью в боковых отделах грудной клетки, усиливающейся при дыхании, затруднением дыхания, шумом трения плевры, притуплением перкуторного звука. Он может быть сухим и экссудативным, односторонним и двусторонним. Нередко плеврит носит междолевой характер и не сопровождается типичными физикальными симптомами.
Пневмонит. Пневмонит при синдроме Дресслера выявляется реже, чем перикардит и плеврит. Если очаг воспаления достаточно велик, также отмечается притупление перкуторного звука, ослабленное или жесткое дыхание, появление фокуса мелкопузырчатых хрипов. Возможен кашель и выделение мокроты, иногда с примесью крови, что всегда вызывает определенные диагностические трудности.
Поражение суставов. Для синдрома Дресслера характерно появление так называемого «синдрома плеча»: болезненных ощущений в области плечелопаточных суставов, чаще слева, ограничение подвижности этих суставов. Вовлечение в процесс синовиальных оболочек нередко приводит к возникновению болей и в крупных суставах конечностей.
Другие проявления. Проявлением постинфарктного синдрома может быть сердечная недостаточность вследствие диастолической дисфункции, геморрагический васкулит и острый гломерулонефрит.
Методы исследования
Лабораторные данные. Часто отмечается повышение СОЭ и лейкоцитоз, а также эозинофилия. Весьма характерно резкое повышение уровня С-реактивного белка. У больных с синдромом Дресслера регистрируются нормальные уровни маркеров повреждения миокарда (МВ-фракция креатинфосфокиназы (МВ-КФК), миоглобин, тропонины), хотя иногда отмечается их незначительное повышение, что требует проведения дифференциальной диагностики с рецидивом инфаркта миокарда.
Электрокардиография (ЭКГ). При наличии перикардита на ЭКГ определяются диффузный подъем сегмента ST и, периодически, депрессия сегмента PR, за исключением отведения aVR, в котором наблюдаются депрессия ST и подъем PR. По мере накопления экссудата в полости перикарда может снизиться амплитуда комплекса QRS.
Эхокардиография. При накоплении жидкости в полости перикарда выявляется сепарация его листков и могут появиться признаки тампонады сердца. Для синдрома Дресслера не характерен большой объем жидкости в полости перикарда – как правило, сепарация листков перикарда не достигает 10 мм в диастолу.
Рентгенография. Обнаруживают скопление жидкости в плевральной полости, междолевой плеврит, расширение границ сердечной тени, очаговые тени в легких.
Компьютерная или магнитнорезонансная томография также выявляют жидкость в полости плевры или перикарда и легочную инфильтрацию.
Плевральная и перикардиальная пункция. Извлеченный из полости плевры или перикарда экссудат может быть серозным или серозно-геморрагическим. При лабораторном исследовании в нем определяется эозинофилия, лейкоцитоз и высокий уровень С-реактивного белка.
Лечение
Нестероидные противовоспалительные препараты (НПВС). Препаратом выбора при синдроме Дресслера традиционно считается ибупрофен (400– 800 мг/сут). Реже используют аспирин. Хирургическое лечение применяется при констриктивном перикардите.
Осложнения
Тампонада сердца, геморрагический или констриктивный перикардит, окклюзия (сдавление) коронарного шунта и редко – анемия.
Прогноз
Прогноз при синдроме Дресслера, как правило, благоприятный. Вместе с тем его течение иногда принимает затяжной рецидивирующий характер. Кроме того, имеются данные о том, что выживаемость в течение 5 лет среди перенесших этот синдром, хотя и незначительно, но снижается.
Острые перикардиты: ключевые вопросы диагностики и экстренной помощи
Евгений Евгеньевич Гогин
Профессор, член-корреспондент РАМН.
Постановка диагноза “перикардит” всегда вызывала у клиницистов определенные затруднения. Принципиально новые возможности диагностики этой болезни врачи получили с появлением эхокардиографии (ЭхоКГ). В прошлом не вызывал сомнений тот факт, что перикардиты при первичном обращении пациента обнаруживают редко. У врачей не было уверенности в том, что состояние расценено верно. Иногда перикардит выявлялся только при аутопсии. При использовании ЭхоКГ этот диагноз очевиден уже на ранних этапах болезни.
Перикардиты не относятся к числу столь распространенных болезней, как гипертоническая болезнь или ИБС и другие клинические формы атеросклероза, но ими болеют чаще, чем миокардитами и кардиомиопатиями вместе взятыми. Это происходит потому, что перикардиты не только сопутствуют большинству инфекционных миокардитов, но характерны также для больных эндокардитом и тяжелым инфарктом миокарда (при инфаркте имеют место локальные перикардиты – эпистенокардические перикардиты Кернига и распространенные аутоиммунные перикардиты Дресслера).
Перикардиты осложняют течение послеоперационного периода при хирургических вмешательствах на сердце у трети пациентов (постперикардотомные, посттравматические, посткомиссуротомные перикардиты). Наряду с другими серозитами перикардиты возникают при системных болезнях соединительной ткани (системной красной волчанке, ревматоидной болезни), а также при ревматизме. Они могут оказаться единственным либо одним из множественных проявлений активного туберкулеза. Перикардит наиболее ярко манифестирует при лекарственной болезни, в ряде других случаев позволяет обнаружить метастазировавшую опухоль.
Многие перикардиты протекают относительно легко и заканчиваются выздоровлением даже при отсутствии целенаправленного лечения. В свое время это стало причиной необоснованного включения в клинические классификации так называемых острых доброкачественных перикардитов, имеющих предположительно вирусную этиологию. Однако природа большинства таких перикардитов оказалась аллергической: вирусные перикардиты случаются только в сочетании с вирусным миокардитом (это косвенно подтверждается тем, что вирусные плевриты и перитониты встречаются крайне редко). Впрочем, определение этиологии перикардита после его обнаружения чаще всего остается очень непростой задачей.
Острый сухой перикардит
Как правило, заподозрить острый сухой (фибринозный) перикардит представляется возможным уже при первом осмотре по особенностям болей и по характерному шуму трения перикарда. Тем не менее, рутинная методология врачебного осмотра больного с жалобами на боли в области сердца, а также снижение интереса к аускультации и ухудшение навыков аускультации делают установление инициальных форм перикардитов редкой удачей. На боли в области сердца жалуются очень многие больные, и врач прежде всего исключает истинную стенокардию или инфаркт миокарда. Другие боли доктора подчас склонны считать малоинформативными и утрачивают к ним интерес, если пациент может эти боли переносить. Выслушивая сердце, врач, как правило, не просит задержать дыхание на вдохе и на выдохе, не отмечает направление распространения шумов, а это необходимо для обнаружения шума трения перикарда.
Боли при перикардите бывают умеренными, а в некоторых случаях очень сильными, как при инфаркте миокарда. Они однообразны, нарастают постепенно, длятся часами, не снимаются нитроглицерином, лишь временно ослабевают при применении анальгетиков. Возможны жалобы на сердцебиение, одышку, сухой кашель, общее недомогание, озноб. Характерная зависимость боли от дыхания, движений, перемены положения тела сближает картину заболевания с симптоматикой сухого плеврита – больной не может сделать глубокий вдох.
Шум трения перикарда на высоте боли бывает нежным, ограниченным по протяжению. Он трудноотличим от короткого систолического шума. При увеличении фибринозных наложений на листках перикарда шум становится грубым, слышен над всей зоной абсолютной тупости сердца. Он может быть двух_ или трехфазным, так как возникает не только в систолу желудочков, но даже при сокращении предсердий и в фазу быстрой диастолы сердца. Все компоненты такого шума по характеру и силе сходны, его сравнивают с ритмом паровоза. Убедиться в перикардиальном происхождении шума, слышимого только в период систолы, удается, выслушивая сердце в разные фазы дыхания. Шум возникает либо на выдохе, либо только на вдохе. Шум трения всегда ограничен зоной абсолютной тупости сердца или локализуется в какой-то ее части. Отличительный признак перикардиального шума – его плохая проводимость, он “умирает там, где родился”, не проводится даже в зону относительной сердечной тупости.
Когда при остром перикардите в воспалительный процесс вовлекаются субэпикардиальные слои миокарда, происходят изменения ЭКГ. Ранним признаком острого перикардита служит конкордантный подъем зубца Т, за 1–2 дня охватывающий все стандартные отведения (наибольший подъем отмечают во II отведении). Формируется высокий положительный зубец Т.
Через 1–2 дня интервал SТ опускается ниже изоэлектрической линии, затем в течение нескольких дней возвращается к изоэлектрической линии, несмотря на продолжающийся воспалительный процесс в перикарде. При медленно прогрессирующих перикардитах изменений ЭКГ не возникает. В зависимости от этиологии сухого перикардита в одних случаях отмечают быструю положительную динамику процесса, шум трения остается узколокальным (эпистенокардический шум), выслушивается всего несколько часов. В других случаях течение перикардита становится затяжным или рецидивирующим, в третьих – происходит трансформация в выпотной (экссудативный) перикардит.
Экссудативный перикардит означает тотальное вовлечение в воспалительный процесс сердечной сорочки. Жидкий выпот может накапливаться после стадии сухого перикардита или минуя ее, при бурно начинающихся (аллергических) и при первично_хронических “холодных” (туберкулезных, опухолевых) перикардитах. При медленном накоплении жидкости внутриперикардиальное давление не повышается даже при больших выпотах (до 2–3 л). Внутри растянутой полости перикарда передняя поверхность сердца и его верхушка обычно сохраняют соприкосновение с наружным листком перикарда, так как в период систолы из-за растяжения кровью аорты и легочной артерии сердце отбрасывается к передней грудной стенке. Верхушечный толчок сердца смещен вверх и кнутри от нижне-левой границы тупости. Это обусловлено скоплением жидкости в перикарде. Границы тупости меняются в зависимости от положения тела больного. Когда он встает, зона притупления во втором и третьем межреберьях сокращается на 2–4 см с каждой стороны (смещается медиально), а тупость в области нижних межреберий расширяется на такое же расстояние. Абсолютная тупость в нижних отделах вплотную подступает к границам относительной, возникает резкий переход к тимпаниту над поджатым легким.
Тоны сердца, даже при накоплении в околосердечной сумке большого выпота, нередко остаются хорошо слышимыми кнутри от верхушечного толчка. В нижне-левых отделах тупости они ослаблены, так как сердце в растянутой выпотом полости смещено вверх и медиально (равномерное снижение звучности тонов является признаком миогенной дилатации сердца).
Рентгенологическая картина. За тенью наполненного жидкостью перикардиального мешка тень самого сердца неразличима. Ранним признаком накопления экссудата бывает не столько увеличение размеров, сколько изменение контура “сердечной” тени: ее очертания округляются, сглаживается талия. Треугольная форма тени характерна для длительно существующих хронических перикардиальных выпотов. Она появляется в связи с тем, что наружный листок перикарда теряет эластичность. Шаровидная тень говорит в пользу более активного процесса с быстрым увеличением объема выпота. Экссудат активно растягивает наружный листок перикарда, не потерявший эластичности, чем создает высокое внутриперикардиальное давление. У больного повышается венозное давление и набухает печень. Глоток контрастной взвеси позволяет установить смещение пищевода кзади. Ослабевает пульсация контура тени.
При ЭхоКГ слой жидкости спереди и кзади от контура сердца уверенно визуализируется в виде анэхогенного пространства. Нередко отмечается также уплотнение листков перикарда, и определяются неоднородные тени фибринозных отложений, а при больших выпотах – характерные колебания сердца внутри растянутого перикардиального мешка.
При быстром накоплении выпота в полости перикарда развивается тампонада сердца, возникает тахикардия, наполнение пульса уменьшается. Застойных явлений в легких при этом не бывает из_за препятствия кровенаполнению правого сердца. Наличие застойных хрипов в легких противоречит диагнозу “тампонада сердца”. При вдохе к левому сердцу поступает особенно мало крови, поскольку возрастает емкость сосудистого русла легких. Левое сердце на вдохе пустеет, наполнение пульса падает.
Появляется парадоксальный пульс. Когда ослабление пульса на вдохе выражено недостаточно ярко, следует наложить манжету на плечо, повысить в ней давление выше минимального АД и просить больного дышать глубже – на вдохе пульсовая волна вовсе выпадает. Парадоксальный характер пульса часто имеет решающее диагностическое значение.
Эхокардиографические признаки тампонады сердца не столь информативны, как клинические симптомы. Чем больше внутриперикардиальное давление, тем выше венозное давление, что проявляется набуханием шейных и периферических вен. Увеличивается и становится болезненной печень, особенно ее левая доля. Поскольку в определенных положениях бассейн верхней полой вены частично разгружается, больной с нарастающей тампонадой сердца обычно сидит, туловище наклонено вперед, лбом опирается на подушку (поза Брейтмана) или застывает в позе глубокого поклона. Возникают мучительные приступы слабости с малым, едва ощутимым пульсом, больной испытывает страх смерти. Кожа покрыта холодным липким потом, нарастает цианоз, конечности холодные, периодически нарушается сознание. Возникают жизненные показания к пункции перикарда. Чем быстрее развивается тампонада, тем опаснее промедление, иногда счет идет не на дни, а на часы или минуты.
Трактовка выпота, обнаруживаемого при ЭхоКГ
ЭхоКГ позволяет устанавливать инициальные формы перикардита, прежде недоступные для диагностики. Эти небольшие, обычно спонтанно проходящие выпоты не всегда можно дифференцировать с экссудативным перикардитом (как иногда пишут в эхокардиографическом заключении): часто это не воспалительный выпот, а гидроперикард.
Наличие внутриперикардиальной жидкости до 100 мл при обследовании больных с острым инфарктом эхокардиографически удается обнаружить значительно чаще, чем признаки сухого эпистенокардического перикардита. В этих случаях трудно исключить гидроперикард на почве острых гемодинамических нарушений. При тяжелых формах микседемы в перикарде также почти всегда образуется выпот, но обычно он невелик. Гидроперикард без общих отеков описывают также при резкой атрофии сердца преимущественно у лиц старшей возрастной группы, а также у пациентов с алкогольной кардиопатией. Болей в области сердца и шума трения при гидроперикарде обычно не бывает, но иногда выслушивается шум касания, сходный с коротким легким трением.
Завершающим диагностическим и высокоэффективным лечебным мероприятием в клинике выпотных перикардитов остается пункция. Она позволяет провести цитологическое исследование, поставить бактериологические, иммунологические и биохимические пробы. При пункции нижним доступом по Ларрею или Марфану угроза ранения сердца и плевры отсутствует. Игла попадает в нижнепередний угол перикардиального мешка, где при экссудативном перикардите скапливается большое количество жидкости. Категорически противопоказаны пункции через межреберные промежутки, какой бы иглой или катетером они ни производились даже под контролем УЗИ. Все трагические случаи ранения сердца иглой или мандреном происходили (и при неопытности хирурга продолжают происходить) при пункциях через межреберья. В систолу сердце, даже при большом выпоте, отбрасывается вперед, и сокращающееся предсердие повреждает себя о выступающий в полость перикарда срез иглы. Длина такого скарифицирующего ранения достигает иной раз 2 см, наступает катастрофическая тампонада сердца. Спасти пациента может только немедленная хирургическая операция ушивания раны сердца.
Этиологическая диагностика острых перикардитов
Таковая диагностика остается сложной, а во многих случаях носит предположительный характер. Между тем, и прогноз, и лечебная тактика вомногом зависят от природы перикардита. Задача диагностики обстоятельно решается при обследовании пациента в стационаре.
Особенно сложна диагностика туберкулезного перикардита. Чаще он возникает у лиц с гиперэргическим туберкулезным процессом иной локализации или у людей, перенесших туберкулез в прошлом. Боль в области сердца редка. Наблюдаются субфебрильная температура, потливость ночью, сухой кашель. Течение болезни длительное и вялое, внутриперикардиальный выпот может быть большим без развития тампонады. Иногда выпот стабильно сохраняется годами, почти не сопровождаясь повышениями температуры и воспалительными изменениями со стороны крови (“холодное” течение). Миокард не вовлекается в процесс, и изменений ЭКГ не возникает. Наибольшие трудности представляет диагностика тех форм, при которых перикардит становится “визитной карточкой” активного туберкулеза; при этом поражение легких и других органов отсутствует. В перикардиальном выпоте преобладают лимфоциты, обнаруживаются антитела к палочкам Коха, однако микобактерии туберкулеза можно выявить лишь биологическим путем; клиницисты придают значение высоким туберкулиновым пробам. В поздние сроки при рентгенологическом исследовании удается обнаружить участки обызвествления.
Тяжело и неблагоприятно протекает туберкулез перикарда – одна из форм органного туберкулеза: высокая температура, лейкоцитоз, ночные поты, быстрое накопление экссудата в полости перикарда, потеря массы тела. Процесс даже при активном лечении нередко уже через 1,5–2 мес приводит к констрикции и требует тогда неотложного проведения перикардэктомии. Не менее сложная задача – установление природы неинфекционных перикардитов.
Аллергические перикардиты характеризуются острым началом с резкой болью в области сердца и склонностью к рецидивам, возникают через некоторый срок после воздействия разрешающего фактора (введение сыворотки или аллергизирующего лекарства). Протекают обычно в форме миоперикардита с образованием серофибринозного выпота, кожными высыпаниями и другими проявлениями лекарственной болезни или аллергического состояния.
Аутоагрессивные (альтерогенные) перикардиты связаны с различными повреждениями сердца: постинфарктным перикардитом, посткомиссуротомным, постперикардотомным. Наиболее часто постинфарктный синдром (синдром Дресслера) с четкими, иногда бурными проявлениями возникает на 3_й неделе острого инфаркта миокарда, когда обнаруживается наиболее высокий титр циркулирующих антител к антигенам миокарда. Постинфарктный синдром может впервые сформироваться в широком временном диапазоне – от 10 дней до нескольких месяцев после инфаркта в зависимости от характера течения ИБС и ряда привходящих факторов, а при повторном инфаркте возникает часто с первых дней острого коронарного синдрома.
Возросла заинтересованность хирургов в своевременной диагностике перикардитов после кардиохирургических вмешательств. Расширение технических возможностей хирургии и увеличение числа кардиохирургических вмешательств требует все более надежной и точной характеристики болезней перикарда, определения их фазы и степени функциональных нарушений состояния пациента.
Перикардит на почве опухолей обычно бывает геморрагическим, но в 50% случаев при первой пункции обнаруживают неокрашенный выпот. Он становится геморрагическим позднее. В полости скапливается большое количество жидкости. При раковом перикардите нередко до 90% лейкоцитов в экссудате составляют лимфоциты, обнаруживаются конгломераты опухолевых клеток. Высокой информативностью обладает цитологическое исследование. Опухолевый перикардит развивается чаще во второй половине жизни, но иногда в молодом и даже детском возрасте (саркомы). Дифференциальная диагностика чаще всего проводится с туберкулезным перикардитом. Для опухолевого процесса характерны неуклонное течение с постоянным накоплением выпота (“неиссякающий экссудат”), неэффективность противотуберкулезного и противовоспалительного лечения. Введение в полость перикарда тиофосфамида при раковом перикардите обеспечивает не только прекращение экссудации, но нередко и облитерацию полости. При перикардитах, осложняющих течение пневмонии или сепсиса, эффективно введение в полость перикарда антибиотика.
Шум трения перикарда обычно лучше всего слышен
• Острым перикардитом болеют в основном лица молодого возраста. Жалобы больных сводятся к боли в области сердца, усиливающейся при дыхании; при аускультации выслушивается шум трения перикарда в прекордиальной области.
• Наиболее важным диагностическим признаком острого перикардита на ЭКГ является незначительный подъем сегмента ST и положительный зубец Т, причем подъем сегмента ST начинается от восходящего колена зубца S. Приподнятый сегмент ST обращен вогнутостью вниз.
• В хронической стадии подъем сегмента ST уже не определяется, но появляется остроконечный отрицательный зубец Т.
• Упомянутые выше изменения ЭКГ регистрируются в основном в отведениях II, III, aVL, V4-V6.
Наиболее частой формой острого перикардита является идиопатический, или так называемый неспецифический доброкачественный вирусный перикардит. Однако по этиологическому признаку перикардит может быть также туберкулезным, ревматическим или уремическим. Констриктивный перикардит, или так называемое «панцирное сердце», в наши дни встречается редко.
Острым перикардитом в типичных случаях заболевают лица молодого возраста. Начинается заболевание с боли в области сердца, которая усиливается при дыхании. Выслушивание шума трения перикарда подтверждает диагноз «острого перикардита». В острой стадии перикардита появляются изменения на ЭКГ.
Наиболее важное диагностическое значение имеет подъем сегмента ST и положительный зубец Т, который связан с током повреждения.
Подъем сегмента ST регистрируется в отведениях от конечностей, прежде всего, в отведениях I, II, aVL, а также в левых грудных отведениях V4-V6, причем в отведениях от конечностей подъем сегмента ST иногда бывает более выраженным, чем в грудных отведениях.
Характерной для перикардита является вогнутость сегмента ST, обращенная вниз. При остром ИМ приподнятый сегмент ST, наоборот, бывает выпуклым. Кроме того, при остром перикардите подъем сегмента ST бывает не столь выраженным, как при ИМ.
Кроме того, при перикардите приподнятый сегмент ST в типичных случаях отходит не от нисходящего колена зубца R, а от восходящего колена зубца ST. Поэтому при остром перикардите сегмент ST, как правило, четко отделен от зубца R.
Указанные признаки острого перикардита сохраняются в течение нескольких дней, после чего появляются признаки хронического перикардита. Подъем сегмента ST исчезает и вместо него появляется остроконечный отрицательный зубец Т с депрессией сегмента ST или без нее. Зубец Т бывает не такой глубокий, как при ИМ. При скоплении жидкости в полости перикарда отмечается низкий вольтаж ЭКГ.
При перикардите ЭКГ имеет важное диагностическое значение, так как клиническая картина и данные лабораторных исследований могут быть скудными. Внезапное появление боли в груди и явные изменения на ЭКГ у молодого пациента в сочетании с выслушиваемым шумом трения перикарда характерны для острого перикардита.
Особенности ЭКГ при перикардите:
• Острая стадия: незначительный подъем сегмента ST, отходящего от восходящего колена зубца S, положительный зубец Т
• Хроническая стадия: остроконечный зубец Тс депрессией сегмента ST
• Типичны боль в области сердца и шум трения перикарда
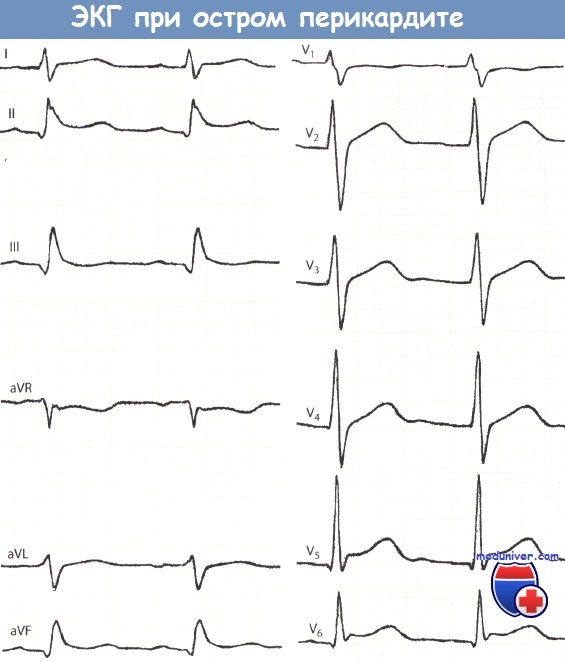
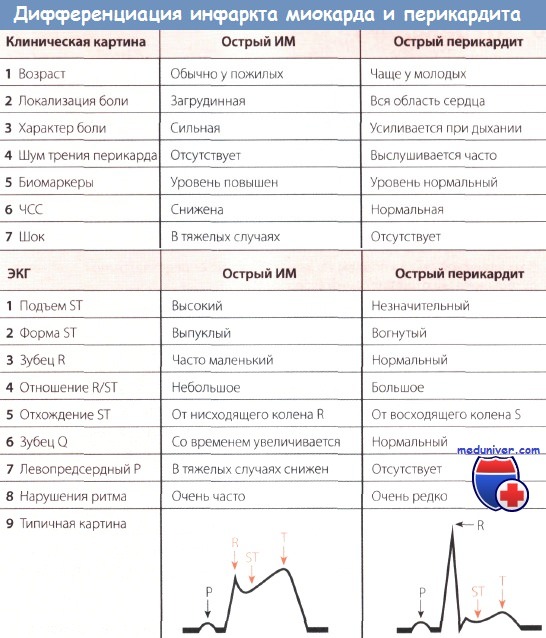
Больной 20 лет с жалобами на острую боль в груди, у которого выслушивался шум трения перикарда.
Синусовая тахикардия с частотой сокращений желудочков 100 в минуту. Незначительный подъем сегмента ST и положительный зубец Т в отведениях I, II и V2-V6, прежде всего в отведениях V5 и V6.
Характерны легкий подъем сегмента ST, отхождение его от восходящего колена зубца S и вогнутая форма. 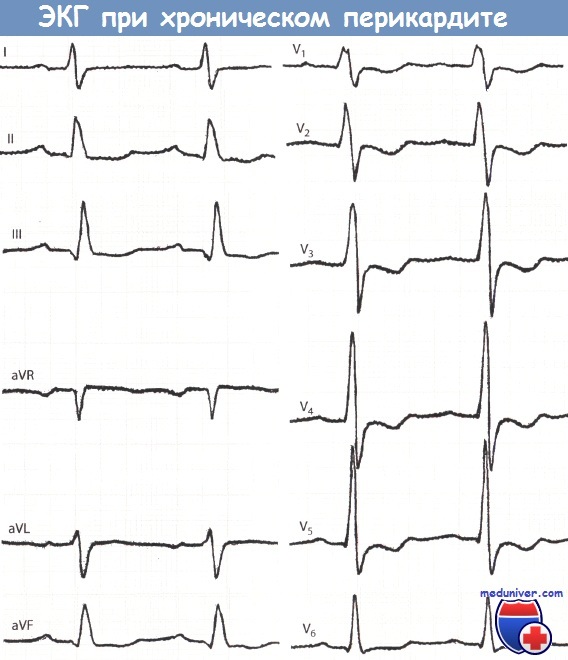
Подъем сегмента ST и положительный зубец Т уже не определяются, но появились депрессия сегмента ST и отрицательный зубец Т в отведениях II, III, aVF и V1-V6.
Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021