можно ли вылечить недостаточность поджелудочной железы
Недостаточность поджелудочной железы: симптомы и лечение
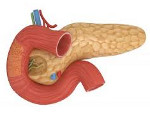
Поджелудочная железа – это орган пищеварительной системы, выполняющий множество функций, которые заключаются в том, чтобы обеспечивать как ряд этапов переваривания пищи, так и в целом нормальную деятельность организма. Роль этого органа в пищеварительных процессах состоит в переработке жиров, белков и углеводов с помощью ферментов. Без этого этапа невозможно последующее всасывание питательных веществ и, соответственно, их участие в обменных процессах организма. Так, при поступлении пищи в желудочно-кишечный тракт поджелудочная железа секретирует в тонкую кишку панкреатические ферменты, позволяющие ферментировать белки, жиры, углеводы и нуклеиновые кислоты. Но в некоторых случаях секреция ферментов сокращается – такое состояние носит название «недостаточность поджелудочной железы».
Каким бывает нарушение
Недостаточность поджелудочной железы бывает двух видов. Развитие каждого из них основывается на определенных причинах, имеет характерные проявления, а лечение конкретной патологии этого органа требует отдельного подхода. Итак, выделяют следующие виды нарушений.
Эндокринная недостаточность. Для этой разновидности нарушения характерны изменения в тканях, отвечающих за продукцию важных для человека гормонов и пищеварительных ферментов. В связи с последним этот вид нарушения также называют ферментной недостаточностью. Продолжительное течение этого состояния и отсутствие адекватного лечения может со временем негативно отразиться в целом на здоровье человека и привести к тяжелым осложнениям, среди которых самое «безобидное» – дефицит жиров из-за прекращения их усвояемости организмом.
Экзокринная недостаточность поджелудочной железы. Этот разновидность заболевания отличается дефицитом соков, которые продуцирует орган. Недостаточность пищеварительного секрета приводит к нарушению последовательности в переваривании пищи и, как результат, нарушает обработку питательных веществ, необходимую для их дальнейшего усвоения тканями организма.
Чтобы детально понять различия этих состояний и их особенности, рассмотрим каждую из разновидностей более подробно.
Симптомы эндокринной недостаточности
Как правило, патология проявляется такими симптомами, как нарушение стула, тошнота, сильные боли, вздутие живота и урчание в нем, нарушение аппетита, общая слабость, а также снижение массы тела, упадок сил и снижение физической активности. В зависимости от возраста человека, особенностей его состояния здоровья, степени ферментной недостаточности и того, как давно она развилась, перечисленные симптомы могут наблюдаться в различных сочетаниях.
Почему может развиваться эндокринная недостаточность
Основными причинами развития этого состояния являются инфекции (как в желудочно-кишечном тракте, так и общие – проникающие в ткани поджелудочной железы через кровеносное русло), повреждение клеток органа из-за лечения некоторыми препаратами, врожденные патологии в его строении, изменение микрофлоры кишечника и др.
Оценка степени нарушения
Как проводится диагностика эндокринной недостаточности
Чтобы выявить недостаточность поджелудочной железы и оценить степень нарушений, развившихся в этом органе, назначается ряд лабораторных и инструментальных исследований. В перечень диагностических мероприятий входят следующие:
Каждый этап обследования направлен одновременно на выявление точной причины развития нарушений и на исключение ряда заболеваний, которые могут имитировать дефицит ферментов. По результатам проведенных исследований определяется направление лечения и его особенности. При необходимости врач может назначить проведение дополнительных анализов, если посчитает это целесообразным.
Особенности терапии эндокринной недостаточности поджелудочной железы
Лечение недостаточности поджелудочной железы начинается после постановки диагноза и базируется на данных, полученных во время обследования. Как правило, терапия состоит:
Лечение при заболевании поджелудочной железы (в том числе состав диетического меню) назначается индивидуально с учетом физиологических особенностей и переносимости либо непереносимости определенных продуктов и компонентов лекарственных средств в каждом конкретном случае.
Симптомы экзокринной недостаточности
Для экзокринной недостаточности характерны такие проявления, как метеоризм, боли в животе, тошнота, рвота, нарушения стула, ощущение тяжести в верхней части живота, снижение аппетита и плохая усвояемость пищи, которая проявляется мышечной слабостью, вялостью, снижением общего тонуса организма и потерей массы тела при нормальном питании.
Почему может развиваться экзокринная недостаточность
Экзокринной недостаточности обычно предшествуют изменения в работе поджелудочной железы (в том числе ферментная недостаточность), проблемы с двенадцатиперстной кишкой, заболевания желудка, неправильное и/или нерегулярное питание, сбои в работе желчного пузыря, продолжительная низкокалорийная диета или голодание, злоупотребление алкоголем.
Оценка степени нарушения
Как проводится диагностика экзокринной недостаточности
Для постановки правильного диагноза проводится ряд лабораторных исследований. Перечень анализов назначает лечащий врач, основываясь на индивидуальных особенностях конкретной ситуации. При экзокринной недостаточности требуется регулярный контроль над содержанием сахара в крови, поскольку пациенты, страдающие этим видом нарушения работы поджелудочной железы, находятся в группе повышенного риска по развитию сахарного диабета.
Успех терапии экзокринной недостаточности поджелудочной железы
Главный принцип успешного лечения – определение причины, по которой развилось заболевание, и устранение фактора, спровоцировавшего нарушение. Недостаточность поджелудочной железы лечится медикаментозными препаратами, выбор которых остается за врачом. Кроме того, комплексное лечение подразумевает коррекцию режима питания и рациона таким образом, чтобы приемы пищи были регулярными, а в меню обязательно входили продукты, содержащие витамины А, С и Е.
Микразим® в борьбе с нарушениями работы поджелудочной железы
В качестве одного из препаратов, входящих в состав комплексного лечения при нарушениях работы поджелудочной железы, может использоваться Микразим®. В его состав входят натуральные пищеварительные ферменты – липаза, протеаза и амилаза, которые предназначены для переваривания белков, жиров и углеводов. Максимальное проявление активности ферментов достигается спустя 30 минут после приема препарата внутрь*. Такая особенность Микразима® обеспечивает наибольшую скорость достижения эффекта. Определение необходимой дозы препарата при внешнесекреторной недостаточности поджелудочной железы осуществляется в индивидуальном порядке с учетом степени выраженности симптомов, тактики лечения, состава диеты и возраста пациента.
Ферментная недостаточность поджелудочной железы
Ферментная недостаточность поджелудочной железы – это ограниченная секреция либо низкая активность панкреатических ферментов, приводящая к нарушению расщепления и всасывания питательных веществ в кишечнике. Проявляется прогрессивным похудением, метеоризмом, анемией, стеатореей, полифекалией, диареей и полигиповитаминозом. Диагностика основана на лабораторных методах исследования внешней секреции поджелудочной железы, проведении копрограммы, определении уровня ферментов в кале. Лечение включает терапию основного заболевания, нормализацию поступления нутриентов в организм, заместительное введение ферментов поджелудочной железы, симптоматическое лечение.
МКБ-10
Общие сведения
Ферментная недостаточность поджелудочной железы – одна из разновидностей пищевой интолерантности, которая развивается на фоне угнетения внешнесекреторной панкреатической деятельности. Оценить частоту экзокринной недостаточности ПЖ в популяции не представляется возможным, так как исследования, посвященные этому состоянию, практически не проводятся, а частота выявления ферментной недостаточности гораздо выше, чем, например, хронических панкреатитов.
Тем не менее, недостаточность выработки панкреатических ферментов является серьезным состоянием, способным привести к выраженному истощению и даже смерти пациента при отсутствии адекватного лечения. Практические изыскания в области гастроэнтерологии направлены на разработку современных ферментных препаратов, способных полностью заместить экзокринную функцию поджелудочной железы и обеспечить нормальное течение процессов пищеварения.
Причины
Первичная панкреатическая недостаточность связана с поражением поджелудочной железы и угнетением ее экзокринной функции. К причинам формирования первичной панкреатической недостаточности относят:
При вторичной форме патологии ферменты вырабатываются в достаточном количестве, однако в тонком кишечнике инактивируются либо их активация не происходит. Вторичная ферментная недостаточность поджелудочной железы развивается при:
Патогенез
Классификация
Недостаточность экзокринной функции поджелудочной железы может быть:
Абсолютная ферментная недостаточность поджелудочной железы обусловлена угнетением секреции ферментов и бикарбонатов на фоне уменьшения объема паренхимы органа. Относительная недостаточность связана со снижением поступления панкреатического сока в кишечник из-за обтурации просвета протоков поджелудочной железы камнем, опухолью, рубцами.
Симптомы ферментной недостаточности
В клинической картине ферментной недостаточности поджелудочной железы наибольшее значение имеет синдром мальдигестии (угнетение пищеварения в просвете кишечника). Непереваренные жиры, попадая в просвет толстого кишечника, стимулируют секрецию колоноцитов – формируется полифекалия и диарея (стул жидкий, увеличен в объеме), кал имеет зловонный запах, цвет серый, поверхность маслянистая, блестящая. В стуле могут быть видны непереваренные комочки пищи.
Мальдигестия протеинов приводит к развитию белково-энергетической недостаточности, проявляющейся прогрессирующим похудением, дегидратацией, дефицитом витаминов и микроэлементов, анемией. На продолжающуюся потерю веса большое влияние оказывает соблюдение диеты с ограничением жиров и углеводов, а также боязнь приема пищи, формирующаяся у многих пациентов с хроническим панкреатитом.
Нарушения моторики желудка (тошнота, рвота, изжога, чувство переполнения желудка) могут быть связаны как с обострением панкреатита, так и с опосредованным влиянием экзокринной панкреатической недостаточности за счет нарушения гастро-интестинальной регуляции, развития дуодено-гастрального рефлюкса и др.
Диагностика
Основное значение для выявления ферментной недостаточности поджелудочной железы имеют специальные тесты (зондовые и беззондовые), часто комбинирующиеся с ультразвуковыми, рентгенологическими и эндоскопическими методами. Зондовые методики являются более дорогостоящими и причиняют пациентам дискомфорт, однако и результаты их более точные. Беззондовые тесты дешевле, спокойнее переносятся больными, но они дают возможность определить панкреатическую недостаточность только при значительном снижении или полном отсутствии ферментов:
Кроме того, определить уровень панкреатической секреции можно и косвенными методами: по степени поглощения плазменных аминокислот поджелудочной железой, путем качественного анализа копрограммы (будет повышено содержание нейтральных жиров и мыла на фоне нормального уровня жирных кислот), количественного определения в кале жира, фекального химотрипсина и трипсина, эластазы-1.
Инструментальные методы диагностики (рентгенография органов брюшной полости, МРТ, КТ, УЗИ поджелудочной железы и гепатобилиарной системы, ЭРХПГ) используются для выявления основного и сопутствующих заболеваний.
Лечение ферментной недостаточности поджелудочной железы
Лечение экзокринной панкреатической недостаточности должно быть комплексным, включать коррекцию нутритивного статуса, этиотропную и заместительную терапию, симптоматическое лечение. Этиотропная терапия направлена, в основном, на предотвращение прогрессирования гибели паренхимы ПЖ.
Диетотерапия
Коррекция пищевого поведения заключается в исключении употребления алкоголя и табакокурения, увеличении количества белка в рационе до 150г/сут., сокращении количества жиров как минимум вдвое от физиологической нормы, приеме витаминов в лечебных дозировках. При выраженном истощении может потребоваться частичное либо полное парентеральное питание.
Медикаментозная терапия
Основным методом лечения ферментной недостаточности поджелудочной железы является пожизненный заместительный прием ферментов с пищей. Показания к заместительной ферментной терапии при панкреатической недостаточности: стеаторея с потерей более 15 г жира в стуки, прогрессирующая белково-энергетическая недостаточность.
Наибольшей эффективностью на сегодняшний день обладают микрогранулированные ферментные препараты в кислотоустойчивой оболочке, заключенные в желатиновую капсулу – капсула растворяется в желудке, создавая условия для равномерного перемешивания гранул препарата с пищей. В ДПК, при достижении уровня рН 5,5, содержимое гранул высвобождается, обеспечивая достаточный уровень панкреатических ферментов в дуоденальном соке. Дозировки препаратов подбираются индивидуально, в зависимости от тяжести заболевания, уровня панкреатической секреции. Критериями эффективности заместительной терапии и адекватности дозировок ферментных препаратов является увеличение веса, уменьшение метеоризма, нормализация стула.
Прогноз и профилактика
Прогноз при панкреатической недостаточности обусловлен выраженностью основного заболевания и степенью поражения паренхимы поджелудочной железы. Учитывая тот факт, что ферментная недостаточность поджелудочной железы развивается при гибели значительной части органа, прогноз обычно сомнительный. Предупредить развитие данного состояния можно путем своевременной диагностики и лечения заболеваний поджелудочной железы, отказа от приема алкоголя, курения.
Что убивает поджелудочную железу? Врач-гастроэнтеролог о болезни и путях ее решения
Развитие панкреатита не зависит от возраста, но напрямую связано с образом жизни. Отчасти по этой причине недавно не стало известного шведского диджея и музыкального продюсера Авичи. Парень ушел из жизни в 28 лет. О том, как отличить заболевание от других и с помощью чего бороться с ним, рассказывает врач-гастроэнтеролог и диетолог Лилия Косникович.
Что такое хронический панкреатит, и как разобраться в симптомах
— Хронический панкреатит — воспалительное заболевание поджелудочной железы. Со временем оно может приводить к повреждению структуры органа по типу фиброза — замещения нефункционирующей тканью. Иногда также образовываются микрокамни в протоках, кальцинаты и кисты в железе. Недуг характеризуется наличием болевого синдрома и постепенным развитием ферментативной недостаточности.
Многие пациенты сегодня прежде, чем обратиться к врачу, читают информацию в интернете. Они думают, что панкреатит проявляется эпигастральной опоясывающей болью (боль вверху живота). Если дискомфорт носит другой характер, значит, и болезнь иная.
— Это не всегда так. Основные клинические проявления зависят от фазы, в которой находится болезнь. Первый этап развития заболевания (условно первые 5 лет течения болезни) характеризуется отсутствием боли. Здесь речь может идти о расстройствах пищеварения — диспепсии. Она проявляется вздутием живота, отрыжкой, тяжестью в верхних отделах живота. Часто первые симптомы хронического панкреатита тяжело отличить от функциональной диспепсии — одного из самых частых функциональных заболеваний желудка. Оно возникает из-за повышения кислотности в организме и нарушения сокращения пищеварительного органа. Подобные недуги могут быть проявлениями психосоматики и возникать на фоне депрессии, тревожных расстройств.
О стадиях панкреатита
Панкреатит развивается постепенно. На первой стадии у человека может наблюдаться снижение аппетита, тошнота, отрыжка, вздутие живота… Это так называемые доклинические проявления. Желательно обратиться к врачу уже на этом этапе. Первая фаза хронического панкреатита плохо диагностируется. На ультразвуковом исследовании и магнитно-резонансной томографии изменения структуры органа еще не видны. Вот почему поставить диагноз вначале сложно. Однако при раннем течении болезни ее легче лечить и можно избежать осложнений.
— Вторая фаза характеризуется клиническими проявлениями (у 5% населения эта стадия может быть безболезненной). Распространенность боли зависит от локализации воспалительного процесса (головка, тело или хвост органа). Боли могут быть только в верху живота (в эпигастральной области), распространяться по всей верхней половине живота и иметь опоясывающий характер. Важно понимать: просто так сильнейший дискомфорт не возникает. Не бывает, что сегодня ничего нет, а завтра есть. Болезнь прогрессирует постепенно и не заметить ее нельзя.
Врач объясняет, что в Беларуси около 90% случаев панкреатита связаны с чрезмерным употреблением алкоголя. Остальные 10% — это наследственные факторы и наличие желчекаменной болезни. Ожирение редко становится причиной развития хронического воспаления в поджелудочной железе.
Затем наступает третья фаза, которая характеризуется наличием ферментативной недостаточности поджелудочной железы и проявляется диареей.
Как предотвратить заболевание
— Поэтому, чтобы быть здоровым, нужно ограничить употребление алкоголя и отказаться от курения. Из-за того, что панкреатит может развиться вследствие наличия желчекаменной болезни, пациентам часто удаляют желчный вместе с камнями. Это делается в профилактических целях, чтобы не допустить развитие панкреатита.
О правильной диагностике
— Диагностика имеет большое значение. В мире сегодня проводится исследование панкреагенной ферментативной недостаточности. Для этого проверяется анализ кала на эластазу. Этот фермент выделяется поджелудочной железой и участвует в переваривании пищи. У нас такие исследования пока не проводятся.
Для выявления структурных изменений в железе я рекомендую пациентам не только УЗИ органов брюшной полости, но и магнитно-резонансную томографию поджелудочной железы. Важно также максимальное сотрудничество с врачом, оценка всех клинических проявлений и обследований.
Если случился приступ острого панкреатита, что делать?
Врач объясняет: если случился приступ боли в верхних отделах живота, первым делом нужно принять спазмолитик (2 таблетки но-шпы). Если не помогает, вызывать скорую помощь и далее действовать по рекомендации доктора.
— Именно врач решит, какие анализы необходимо сдать. Как правило, это общий анализ мочи и крови, биохимический анализ крови на ферменты поджелудочной железы. Доктор изучит результаты и отличит острый панкреатит от язвы двенадцатиперстной кишки или функциональной диспепсии, назначит грамотное лечение.
Хронический панкреатит: внешнесекреторная недостаточность и ее коррекция
В статье изложены современные представления о методах диагностики и лечения хронического панкреатита (ХП). Рассмотрены принципы заместительной ферментной терапии экзокринной недостаточности поджелудочной железы. Даны клинические критерии диагностики и оце
The article represents modern views on methods of diagnostics and treatment of chronic pancreatitis (CP). Principles of replacement enzyme therapy of pancreas exocrine insufficiency were considered. Clinical criteria for diagnostics and evaluation of CP therapy were given. Taking into account pathophysiological aspects of disorders in secretion or activity of digestive enzymes, indications for choosing drug form and sufficient dosage of pancreatine-containing drugs were given.
Хронический панкреатит (ХП) является воспалительным расстройством, которое вызывает необратимые анатомические изменения и повреждения, включая инфильтрацию воспалительных клеток, фиброз и кальцинирование ткани поджелудочной железы (ПЖ) с разрушением железистой структуры, и тем самым влияет на нормальное пищеварение и поглощение питательных веществ в пищеварительном тракте.
По современным представлениям ХП является неинфекционным воспалительным заболеванием ПЖ, часто ассоциированным с болевым синдромом, характеризующимся развитием необратимых морфологических изменений в паренхиме и протоковой системе ПЖ с прогрессирующим замещением функционирующих структур органа соединительной тканью, приводящим к нарушению экзокринной и эндокринной функций [1].
Анатомия
На рис. 1 представлена анатомическая структура ПЖ.
ПЖ является удлиненным, коническим органом, расположенным в задней части брюшной полости, позади желудка.
ПЖ состоит из двух типов желез: экзокринной и эндокринной.
Экзокринная железа вырабатывает пищеварительные ферменты (трипсин, химотрипсин, липазу и альфа-амилазу). Эти ферменты через сеть протоков ПЖ поступают в 12-перстную кишку.
Эндокринная железа состоит из островков Лангерганса и выделяет полипептидные гормоны (глюкагон и инсулин) в кровоток.
Экзокринные ткани составляют около 99% ПЖ, а эндокринные — примерно 1%. Экзокринные ткани состоят из экзокринных клеток, которые вырабатывают пищеварительные ферменты. Эндокринная ткань ПЖ состоит из малых связок клеток, называемых островками Лангерганса. Существует два основных типа эндокринных клеток: альфа- и бета-клетки. Альфа-клетки производят гормон глюкагон, который повышает уровень глюкозы в крови. Бета-клетки производят гормон инсулин, который понижает уровень глюкозы в крови.
Эпидемиология
За последние 30 лет отмечена общемировая тенденция к увеличению заболеваемости острым и хроническим панкреатитом более чем в 2 раза. В развитых странах заболеваемость ХП колеблется в пределах 5–10 случаев на 100 тыс. населения; в мире в целом — 1,6–23 случая на 100 тыс. населения в год. Распространенность ХП в Европе составляет 25,0–26,4 случая на 100 тыс. населения, а в России — 27,4–50 случаев на 100 тыс. населения. В большинстве случаев ХП развивается в среднем в возрасте 35–50 лет [2].
Классификация
В настоящее время предложено много различных классификаций ХП, в основе которых лежат принципы структуризации вариантов этой нозологии по этиологии, клиническому течению, морфологическим характеристикам и наличию осложнений.
Среди новых современных классификаций, учитывающих наиболее полно причины панкреатитов, необходимо выделить этиологическую классификацию TIGAR-O (рис. 2): Toxic-metabolic (токсико-метаболический), Idiopathic (идиопатический), Genetic (наследственный), Autoimmune (аутоиммунный), Recurrent and severe acute pancreatitis (рецидивирующий и тяжелый острый панкреатит) или Obstructive (обструктивный) [3].
Классификация TIGAR-O ориентирована на понимание причин, вызывающих ХП, и на выбор соответствующей диагностической и лечебной тактики. В этом ее основное достоинство и удобство для практических врачей.
Клинические проявления
Клинические проявления ХП зависят от периода и тяжести заболевания. Их можно разделить на несколько синдромов (табл. 1).
Диагностика
Дифференциальную диагностику хронического панкреатита следует проводить с учетом причин возникновения острой или хронической боли в животе неизвестной этиологии. Повышение уровней сыворотки амилазы и липазы является неспецифическим и может происходить при верхней брыжеечной ишемии, заболеваниях желчевыводящей системы, осложненной язвенной болезни и почечной недостаточности. Основные заболевания, с которыми рекомендуется дифференцировать ХП, представлены в табл. 2 [5].
Не существует общепринятого золотого стандарта для постановки диагноза ХП. Ни один известный клинический, эндоскопический или радиологический метод не может окончательно диагностировать ХП. При этом существует множество диагностических методов, которые можно разделить на пять категорий.
1. Тесты функции поджелудочной железы
Функциональные панкреатические тесты делятся на прямые и косвенные.
Прямые тесты включают стимуляцию ПЖ с использованием секреторных средств (секретин или холецистокинин). Эти тесты являются инвазивными (требующими эндоскопических процедур), дорогостоящими и, как правило, не проводятся за пределами специализированных центров. Чувствительность прямых тестов при диагностике позднего хронического панкреатита высокая, а для диагностики раннего хронического панкреатита порядка 70–75%.
К прямым тестам относятся:
Косвенные тесты функции ПЖ включают фекальную эластазу, измерения фекального жира и трипсиногена сыворотки.
Косвенные методы:
Тест на сбор жировой ткани 3 г требует сбора стула в течение 72 ч после приема известного количества жира (100 г в день). Экскреция более 7 г жира в стуле в день свидетельствует о мальабсорбции жира, тогда как экскреция более 15 г в день считается тяжелой мальабсорбцией жира. Однако оценка содержания фекалий в течение 3 дней является громоздким испытанием как для пациентов, так и для персонала лаборатории, и в обычной практике это делается очень редко. В целом косвенные тесты умеренно чувствительны и специфичны для диагностики ХП.
За последнее десятилетие широкое распространение получил иммуноферментный метод определения ПЭ-1 в кале больных ХП. ПЭ-1 представляет собой специфический для человека фермент, который не деградирует во время кишечного транзита, обогащается в 5–6 раз в фекалиях и, следовательно, является маркером экзокринной функции ПЖ.
В табл. 3 представлены критерии оценки степени экзокринной недостаточности ПЖ.
Чувствительность эластазного теста у больных с экзокринной панкреатической недостаточностью тяжелой и средней степени приближается к таковым при секретин-панкреозиминовом тесте и, по данным большинства зарубежных исследователей, составляет 90–100% (при легкой степени — 63%), специфичность — 96%. Этот метод простой, быстрый и недорогой, не имеет ограничений в применении, позволяет на более ранних стадиях, чем прежде, определять состояние внешнесекреторной функции ПЖ [1]. Важным является и тот факт, что пациенты не должны употреблять специфический субстрат (жир) перед тестированием и не должны останавливать заместительную терапию ферментами ПЖ.
Химотрипсин сохраняет относительную стабильность при прохождении по желудочно-кишечному тракту. Его определение легко выполнимо и относительно недорогое, но для этого теста характерна низкая чувствительность при легкой и средней внешнесекреторной недостаточности ПЖ и низкая специфичность при определенной патологии желудочно-кишечного тракта, не связанной с ПЖ.
Дыхательные тесты заключаются в пероральном приеме различных субстратов, в первую очередь 13C-меченых триглицеридов, которые гидролизуются в просвете тонкой кишки в степени, пропорциональной активности панкреатической липазы. Выдыхаемый 13CO2 определяется путем масс-спектрометрии или методом инфракрасной спектроскопии, но, как и при других непрямых тестах, этот анализ имеет низкую чувствительность и специфичность.
2. Гистологические исследования
Гистологические особенности ХП включают паренхиматозный фиброз, атрофию ацинарной ткани, искажение протоков и кальцификацию ПЖ [6]. Гистологические методы являются наиболее специфическими для диагностики ХП, однако они редко доступны в клинической практике, и поэтому для постановки окончательного диагноза ХП требуются дополнительные исследования.
3. Радиологические исследования
Компьютерная томография
Компьютерная томография (КТ) является широко используемым методом визуализации и является объективным и надежным методом измерения морфологии ПЖ. «Классические» диагностические признаки ХП на КТ включают атрофию, расширенный проток ПЖ и ее кальцификацию [6].
Хотя диагностика раннего ХП с помощью КТ не всегда является достоверной, тем не менее КТ следует проводить у всех пациентов, чтобы исключить желудочно-кишечные злокачественные образования [6]. Кроме того, КТ может использоваться при оценке осложнений, связанных с ХП, таких как псевдокисты, псевдоаневризмы, дуоденальный стеноз и злокачественные образования. В целом КТ остается лучшим средством скрининга для выявления ХП и исключения другой внутрибрюшной патологии, которая только на основе клинических симптомов может быть неотличима от ХП.
Магнитно-резонансная томография, магнитно-резонансная холангиопанкреатография и магнитно-резонансная холангиопанкреатография со стимуляцией секреции
Магнитно-резонансная томография (МРТ) более чувствительна, чем КТ. Она используется для диагностики ХП в качестве исходного метода радиологической визуализации с однозначным КТ-сканированием [6]. МРХПГ позволяет оценить состояние главного протока ПЖ, при этом визуализация боковых ветвей ПЖ не является полной [6]. Стимуляция секреции ПЖ обеспечивает лучшую визуализацию аномалий главного протока ПЖ и его ветвей. Секретин стимулирует секрецию в протоки ПЖ и увеличивает тонус сфинктера Одди в течение первых 5 мин, препятствуя высвобождению жидкости через Фатеров сосочек [6]. При стимуляции увеличивается абсолютный объем секрета ПЖ, который заполняет все протоки и ветви ПЖ, тем самым позволяя обнаруживать умеренные протоковые изменения в начальной стадии болезни, которые не обнаруживаются с использованием обычной МРХПГ. С помощью МРХПГ проводят диагностику осложнений ХП, таких как билиарные.
Морфологические диагностические критерии ХП [7] представлены на рис. 3.
Отрицательные факторы, связанные с этими методами, включают ограничения по времени и лучевой нагрузке в сочетании с технической сложностью проведения теста [6].
4. Эндоскопические исследования
Эндоскопическое ультразвуковое исследование (ЭУИ) обеспечивает визуализацию всей ПЖ и рядом находящихся внутренних органов [6]. Хотя ЭУИ является более инвазивным методом исследования, чем КТ и МРТ/МРХПГ, оно является наиболее чувствительным для обнаружения минимальных структурных изменений ПЖ, связанных с ХП, и поэтому наиболее информативным при минимальных изменениях в ПЖ.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) считается чувствительным тестом для диагностики ХП. С помощью ЭРХПГ можно определять расширение или стриктуры главного протока ПЖ и его ветвей, а также выявлять ранние признаки ХП [6]. При проведении ЭРХПГ есть возможность проведения терапевтических манипуляций, таких как расширение главного протока, извлечение камня и стентирование канала.
Дополнительным преимуществом является возможность получения секрета ПЖ во время ЭРХПГ [6].
Эндосонографические критерии [7] представлены на рис. 4.
Эндоскопическая эластография (ЭЭ) ПЖ
Эластография ПЖ представляет собой новый и перспективный метод диагностики заболеваний ПЖ, основанный на определении жесткости и ригидности ее ткани. Описано пять вариантов эластографической картины — от нормальной ткани до фиброза/кальцификации ПЖ и аденокарциномы ПЖ. Результаты ЭЭ показываются на экране монитора в реальном времени в виде цветных изображений [6]. Таким образом, ЭЭ позволяет количественно оценить фиброз ПЖ при ХП. В одном из исследований [8] по эластографии при ХП обнаружено достоверное соответствие между критериями эндоскопического ультразвукового исследования для ХП и коэффициентом деформации ткани ПЖ при ЭЭ. Дальнейшее исследование [9] показало возможность ЭЭ предсказывать экзокринную недостаточность ПЖ при ХП. Сравнивая ЭЭ с испытанием на дыхание С-смешанным триглицеридом, коэффициент деформации ПЖ железы был выше у пациентов с экзокринной недостаточностью, чем у пациентов с нормальными показателями экзокринной недостаточности по дыхательному тесту. Вероятность подтверждения экзокринной недостаточности составляла 87% у пациентов с коэффициентом деформации ПЖ более 4,5. Поэтому результаты ЭЭ можно применять для назначения заместительной терапии ферментами ПЖ даже при отсутствии других тестов функции ПЖ [6].
6. Генетические исследования
Генетическое исследование, выявляющее мутации генов катионического трипсиногена PRSS1, панкреатического секреторного ингибитора трипсина SPINK-1 и мутации гена CFTR, позволяет диагностировать наследственный панкреатит. При этом часто высказывается ошибочное мнение о том, что отсутствие генетических изменений исключает наследственную этиологию заболевания.
Генетический скрининг не рекомендуется проводить для каждого пациента с ХП, поскольку злоупотребление алкоголем является основной причиной заболевания в 60% случаев у взрослых пациентов. У пациентов с ранним началом ХП генетический скрининг может быть предложен после информированного согласия. При этом необходимо обращать внимание на то, что результаты генетических испытаний не изменят предлагаемое лечение ХП и течение болезни. Однако это может позволить некоторым пациентам лучше понять их заболевание, а также повлиять на планирование семьи. Варианты SPINK1 и CTRC и, в меньшей степени, общие однонуклеотидные полиморфизмы (SNP) в локусах PRSS1 и CLDN2-MORC4 связаны с алкогольной причиной ХП [11].
Трудности, возникающие при постановке диагноза ХП
Нередкой ошибкой в клинической практике является недоучет того, что диагностика ХП должна базироваться на трех основных составляющих:
Несмотря на достижения инструментальной диагностики ХП, существуют определенные затруднения при определении золотого стандарта, в качестве которого по-прежнему рассматриваются данные биопсии и гистологического исследования ткани ПЖ. Это связано как с трудностями получения биопсийного материала, так и с интерпретацией обнаруживаемых морфологических изменений, а также при их сопоставлении с данными эндосонографии, МРТ и МРХПГ, особенно при диагностике ранних стадий ХП.
Несмотря на тщательное обследование, у 5–10% пациентов диагноз ХП точно поставить не представляется возможным из-за расхождения между данными визуализирующих, эндоскопических и функциональных методов исследования. К сожалению, корреляция между морфологическими и функциональными нарушениями в ПЖ зачастую очень низкая. Так, у пациентов с тяжелой внешнесекреторной недостаточностью ПЖ при преимущественном поражении мелких протоков ПЖ возможна нормальная ее структура, при этом результаты современных визуализирующих методов исследования обычно нормальные. Поэтому диагностика ХП на ранних стадиях и при поражении мелких протоков представляет большую трудность. Наоборот, при поражении крупных протоков и на поздних стадиях ХП диагностика довольно проста при использовании таких методов визуализации, как УЗИ, КТ и МРТ/МРХПГ.
Хотя в настоящее время общепринятый консенсус по практическому ведению больных с ХП отсутствует, тем не менее имеются соответствующие клинические руководства радиологических и эндоскопических ассоциаций, которые можно применять при ведении больных с предполагаемым ХП. Обследования пациента с подозрением на ХП должны выполняться по восходящей — от неинвазивных или малоинвазивных до инвазивных методов диагностики [6]. Пациентов с сомнительными/пограничными результатами визуализирующих тестов или рефрактерными симптомами следует направлять в специализированные центры для проведения дополнительных исследований, таких как секретин-усиленная МРТ/МРХПГ, эндосонография, ЭРХПГ и панкреатические функциональные тесты [11].
Лечение хронического панкреатита
Остановимся более подробно на заместительной ферментной терапии экзокринной недостаточности поджелудочной железы (ЭНПЖ). Заместительная терапия ПЖ показана для пациентов с ХП при ЭНПЖ в присутствии клинических симптомов или лабораторных признаков мальабсорбции. Для выявления признаков мальабсорбции рекомендуется провести соответствующую оценку питания.
ЭНПЖ при ХП постоянно ассоциируется с биохимическими признаками недоедания [11]. Показания к замене ферментов поджелудочной железы классически устанавливаются для стеатореи с экскрецией фекальных жиров > 15 г/сут. Поскольку количественное измерение фекальных жиров часто бывает затруднительным, то показанием для заместительной ферментной терапии являются отрицательные тесты на функцию поджелудочной железы в сочетании с клиническими признаками мальабсорбции или антропометрическими и/или биохимическими признаками недоедания [11]. Симптомы включают потерю веса, диарею, сильный метеоризм, а также боль в животе с диспепсией. Аномально низкие маркеры, связанные с ЭНПЖ и указывающие на проведение заместительной ферментной терапии, включают жирорастворимые витамины, преальбумин, ретинолсвязывающий белок и магний [11]. Если симптомы не специфичны для ЭНПЖ, то терапия пероральными ферментами ПЖ может быть полезной в течение 4–6 недель.
Ферментные препараты выбора
Мини-таблетки с энтеросолюбильным покрытием или мини-микросферы размером
Т. Е. Полунина, доктор медицинских наук, профессор
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Хронический панкреатит: внешнесекреторная недостаточность и ее коррекция Т. Е. Полунина
Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 71-77
Теги: ферменты, заместительная терапия, желудочно-кишечный тракт, диагностика




.png)
_575.gif)
_575.gif)
.gif)
.gif)
.gif)