Как убрать одышку после пневмонии
Как убрать одышку после пневмонии
При наличии одышки, сохраняющейся после перенесенного заболевания, необходимо, в первую очередь, обратиться к врачу. Имеются данные о том, что гипоксия может проявляться одышкой, чувством нехватки воздуха и может быть связана с пневмонией. К сожалению, симптомы гипоксии не проходят сразу же после выписки из больницы или выздоровления – согласно результатам исследований, более 64% пациентов, перенесших COVID-19 пневмонию, продолжают испытывать одышку, связанную с гипоксией в пост-ковидном периоде.
Наиболее частыми признаками гипоксии являются:
Наиболее выраженное нарушение обмена кислорода и углекислого газа происходит при воспалительных заболеваниях легких (пневмония). При пневмонии из-за воспаления, вызванного бактериями или вирусами, поражаются альвеолы, ответственные за проникновение кислорода в кровь. Кислород хуже и в меньшем количестве проникает через альвеолы в кровеносный сосуд, из-за чего в крови образуется недостаток кислорода. Недостаток кислорода в крови приводит к кислородному голоданию клеток организма (гипоксии). Из-за гипоксии происходит нарушение энергетического обмена, образование токсических веществ (свободных радикалов) и гибель клеток.
Точный план лечения может назначить врач, поэтому при появлении симптомов необходимо проконсультироваться со специалистом. Для помощи людям с одышкой после COVID-19 созданы реабилитационные методики: дыхательная гимнастика, физические упражнения на свежем воздухе, физиотерапия. Для повышения эффективности дыхательной гимнастики и для уменьшения усталости и одышки, которые могут препятствовать физическим упражнениям, могут быть рекомендованы препараты с антигипоксическим действием. Одним из уникальных препаратов с антигипоксическим действием является препарат Гипоксен.
Гипоксен – в настоящее время единственный препарат на российском рынке, содержащий активное вещество полидигидроксифенилентиосульфонат натрия. Механизм его действия связан со способностью облегчать поступление кислорода в клетки организма, компенсировать нарушенные вследствие кислородного голодания процессы образования энергии (молекул АТФ) и снижать потребность органов и тканей в кислороде, суммарно увеличивая устойчивость к гипоксии.
Эквивалент энергии в любой клетке организма – молекула АТФ: это «молекулярная батарейка», которая заряжается в митохондрии клетки и разряжается в процессе образования веществ белков, липидов, ДНК, необходимых для строительства и функционирования новых клеток. Митохондрия – энергетическая станция внутри клетки, необходимая для получения энергии в виде молекул АТФ с обязательным участием кислорода. Митохондрия имеет 2 мембраны: внешняя мембрана ограничивает ее от внутреннего содержимого клетки, а внутренняя мембрана – барьер, который разделяет зону высокой концентрации протонов (Н+, которые накапливаются в межмембранном пространстве) и зону низкой концентрации (внутренняя среда митохондрии, матрикс). Т.е. внутренняя мембрана обеспечивает градиент концентрации, за счет которого накапливается потенциальная энергия. Когда этот градиент достигает порога открываются специальные каналы (АТФ-синтаза), которые выпускают протоны во внутрь и при этом синтезируются молекулы АТФ. Все это можно представить в виде гидроэлектростанции: внутренняя мембрана митохондрии – плотина, ротор – АТФ-синтаза, градиент концентрации – в плотине это вода, с одной стороны ее много, с другой мало, а в митохондрии – протоны, и энергия – в плотине преобразуется в электричество, в клетке в энергию химических связей молекулы АТФ.
Гипоксен клинически изучен при заболеваниях дыхания и способствует уменьшению выраженности признаков гипоксии. В исследованиях доказано, что Гипоксен может способствовать выраженному уменьшению одышки и повышению переносимости физической нагрузки (активная ходьба). Кроме того, могут улучшаться показатели насыщения крови кислородом при измерении пульсоксиметром, что может повышать качество жизни в целом.
Для восстановления после перенесенного заболевания следует принимать 1/2 суточной дозы Гипоксена 2 раза/сутки в течение 2-3 недель. Курсы можно повторять с перерывом на 1-2 недели. Величина суточной дозы зависит от массы тела, подробная дозировочная таблица указана в инструкции по медицинскому применению.
Гипоксен можно применять с другими лекарственными средствами или биодобавками. В ходе клинических исследований Гипоксена не выявлено негативных взаимодействий с другими препаратами с развитием серьезных побочных действий. Более того, прием Гипоксена совместно с другими лекарствами в процессе лечения заболеваний органов дыхания приводит к повышению эффективности лечения и позволяет достичь лучших результатов.
Одышка при пневмонии
Пневмония является заболеванием, при котором возникает воспаление и поражаются легкие. Врачи относят пневмонию к острым инфекционным заболеваниям. Одышка при пневмонии (диспноэ) и после её лечения является распространенной проблемой, при которой человек испытывает нехватку кислорода. В клинике терапии Юсуповской больницы врачи-пульмонологи осуществляют лечение пациентов с пневмонией и другими заболеваниями дыхательной системы.
Одышка при пневмонии: причины возникновения
В легочной ткани воспаление может развиваться вследствие проникновения в организм микроорганизмов, вызывающих пневмонию: энтеробактерий, кишечной палочки, синегнойной палочки, пневмококка, пневмоцисты. Однако для того, чтобы их жизнедеятельность стала возможной, необходимо наличие нескольких факторов:
Одышка после пневмонии может возникать как в состоянии покоя, так и при физической нагрузке. Причиной дыхательной недостаточности является истощение компенсаторных механизмов для насыщения клеток и тканей кислородом и недостаточная работа органов дыхания.
При пневмонии в альвеолах накапливается воспалительная жидкость, пораженный участок газообмена прекращает свою функцию. Следствием данного нарушения является прекращение обмена между капиллярами и альвеолоцитами углекислого газа и кислорода.
В клинике терапии врач-пульмонолог объясняет пациентам причины развития тех или иных проблем, назначает подходящую диагностику, на основании данных которой разрабатывает пути лечения. Так, одышка при пневмонии успешно лечится без дальнейших осложнений при адекватных терапевтических мероприятиях. В Юсуповской больнице персонал готов к приему пациентов ежедневно 24 часа в сутки, поэтому при плохом самочувствии Вы можете обратиться за помощью к врачам клиник.
Степени и симптомы одышки при воспалении легких
Одышка при воспалении легких начинает проявляться постепенно, вместе с другими легочными проявлениями данного заболевания. Врачи-пульмонологи выделяют несколько стадий одышки:
Одышка после пневмонии, лечение которой было прекращено недавно, является распространенным последствием болезни. При дыхательной недостаточности пациент должен постоянно находиться под наблюдением медицинского персонала и выполнять рекомендации врача-пульмонолога. При проблемах с дыханием обратитесь в клинику терапии Юсуповской больницы к опытным и доброжелательным докторам.
Одышка при пневмонии является также симптомом дыхательной недостаточности. Данная патология может иметь и другие проявления, такие как нарушения сердечного ритма, жесткое дыхание, дезориентация, тахикардия. При развитии одышки пациент вынужден оставаться дома и забыть о прогулках на свежем воздухе, которые необходимы после пневмонии. Чтобы избавиться от данной проблемы и восстановить дыхание, необходимо обратиться к врачу-пульмонологу, который помогает устранять нарушения дыхания.
Специалистам Юсуповской больницы удается добиться высоких результатов в лечении пациентов за счет комплексным подходом в лечении, использовании современных методик лечения и высокоточного оборудования. После адекватной терапии одышка после пневмонии перестанет Вас беспокоить.
Одышка после пневмонии: лечение в Юсуповской больнице
Юсуповская больница является современным медицинским учреждением, в котором опытные врачи, владеющие эффективными методами лечения, помогают вылечить заболевания. Одышка после пневмонии является распространенной жалобой пациентов клиники терапии. Проблемы с дыханием являются также одним из симптомов заболевания: по мере того, как оно отступает, одышка слабеет. С целью терапии одышки пациентам назначаются препараты для выведения мокроты и снятия бронхоспазма, а также медикаментозные средства для нормализации сердечного ритма.
Если у больного диагностирована острая дыхательная недостаточность, маркером которой является одышка при пневмонии, необходима срочная госпитализация пациента. При данном состоянии проводится оксигенотерапия, при которой через лицевую маску или назальную канюлю подается кислород.
Одышка после пневмонии, лечение которой было завершено, является опасным осложнением. Оно указывает на то, что в легочной ткани продолжается жизнедеятельность патогенных микроорганизмов. Позднее обращение в клинику может привести к развитию более серьезных заболеваний дыхательной системы.
В клинике терапии Юсуповской больницы одышка при пневмонии успешно лечится, как и другие заболевания. При обращении к врачам-пульмонологам для Вас будет разработан план лечения после диагностики и проведены первые терапевтические мероприятия. Доверьте свое здоровье опытным врачам Юсуповской больницы и запишитесь на приём по телефону.
Практические рекомендации по лечению одышки
Время чтения: 9 мин.
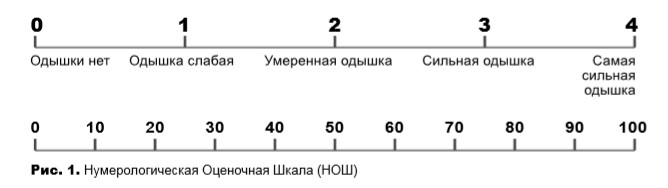
Одышка (диспное) — субъективное ощущение нехватки воздуха. Подобно боли, она обусловлена как объективным состоянием, так и индивидуальной реакцией пациента на этот симптом. Одышка ограничивает общую повседневную и социальную деятельность, что приводит к потере независимости, социальной роли, а позднее, при прогрессировании — к тревоге, страху, нарушению сна, депрессии и безнадежности. У некоторых пациентов одышка и связанное с ней беспокойство не коррелирует четко с ощущением нехватки воздуха. Так, при наличии выраженной одышки и визуальных признаках беспокойства пациент может не ощущать, что ему не хватает воздуха. И напротив, при нормальной частоте дыхания больные иногда жалуются на выраженное чувство нехватки воздуха. Именно тревожность по поводу нехватки воздуха — единственная черта, которая достоверно коррелирует с одышкой.
Публикуем текст гайда «Практические рекомендации по лечению одышки в паллиативной помощи».
Распространенность
ХОБЛ — 90-95%, онкология — 50-77%, ССН — 60-90%.
Прогностически одышку разделяют на следующие три группы:
Причины
Обструктивные:
Рестриктивные (возникают вследствие нарушения альвеолярной вентиляции по причине ограничения растяжения легких, невозможности расправления легких):
Гемодинамические:
Нейромышечные:
Другие органные: анемия.
Психогенные: беспокойство, страх, проблемы в семье, духовные и др. проблемы. Часто имеет место сочетание причин, что позволяет говорить о симптоме «тотальной одышки» по аналогии с симптомом «тотальной боли».
Оценка состояния
Общие принципы помощи
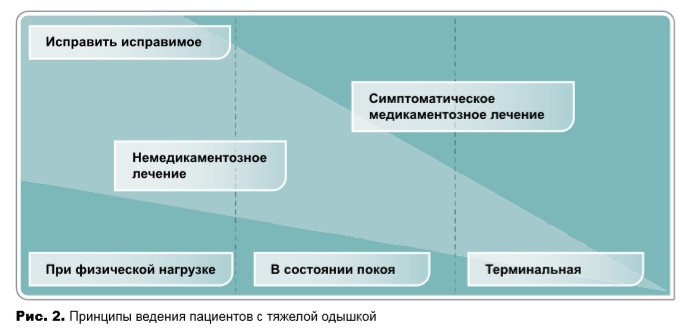
Устранение обратимых причин, если это возможно (рис. 2):
Немедикаментозные меры помощи с участием междисциплинарной команды:
Медикаментозное лечение
Даже при, казалось бы, отсутствующих клинических признаках бронхоспазма при одышке от их применения может быть достигнут положительный эффект.
Внимание! Сальбутамол может вызывать тахикардию, тремор и возбуждение при длительном применении!
Снижают околоопухолевый отек, уменьшают одышку при множественных легочных метастазах и при карциноматозном лимфангите. Положительный эффект должен проявиться в течении 7 дней их применения. Пробуйте 4-8 мг перорально ежедневно в течение 1 недели. При лимфангите или обструкции дыхательных путей — 8-16 мг в день. Назначать в утренние часы, обеспечить защиту слизистой желудка. Отменять постепенно, если нет эффекта после одной недели лечения.
Уменьшают респираторные усилия и восприятие одышки; эффективны при рефрактерной одышке, одышке в покое и в терминальной стадии; улучшение заметно при использовании низких доз, которые не вызывают угнетения дыхания, поэтому титрование опиоидов — обязательно. Одновременно следует назначать слабительные препараты для предотвращения запоров, и противорвотные — для предотвращения тошноты и рвоты.
ЕСЛИ ПАЦИЕНТ МОЖЕТ ГЛОТАТЬ*
Начальная доза — 2,5-10 мг внутрь по мере необходимости, шаг титрации 5 мг.
ЕСЛИ ПАЦИЕНТ НЕ МОЖЕТ ГЛОТАТЬ
Начальная доза – 2,5-5 мг подкожно, шаг титрации 5 мг.
Если более 2 введений в сутки: назначать на регулярной основе 3-6 раз в день с дальнейшим переходом на пролонгированные инфузии.
Снимают беспокойство и тревогу, связанные с выраженной одышкой, но менее эффективны при одышке, чем опиоиды, и должны быть третьей линией терапии в лечении для пациентов, не имеющих положительного эффекта от немедикаментозных методов и опиоидов:
При одышке, сопровождающейся выраженным беспокойством, тревогой, бессонницей, — применять весь комплекс перечисленных выше мероприятий и препаратов, сделав акцент на подборе (увеличении) дозы доступных бензодиазепинов и опиоидов. Пациентам, которые тревожны и бредят, показано назначение антипсихотиков (Галоперидол).
Необходима психоэмоциональная поддержка и постоянное присутствие кого-то из ухаживающих рядом с пациентом для успокоения и возможности оценки изменения состояния пациента. По мере необходимости вносить изменения в проводимые мероприятия.
Назначают при выраженных застойных явлениях в легких 20-40 мг Фуросемида п/к. Не следует назначать на постоянной основе при одышке на фоне гипоальбуминемических отеков.
Одышка в последние дни и часы жизни, рефрактерная одышка
В амбулаторных условиях, на дому возможно использование Диазепама. В условиях стационара — Мидазолам в зависимости от степени выраженности беспокойства, одышки, возраста и состояния:
Практические моменты
* обсудите возможность седации в случае неконтролируемого беспокойства;
* медикаменты для купирования симптома;
* решите вопрос консультаций в ночное время.
Поговорите с пациентом
Расскажите пациенту и тем, кто за ним ухаживает, что одышка сама по себе не угрожает жизни. Поясните: «Вы не задохнетесь и не умрете». Согласуйте реалистичные цели; помогите пациенту и его близким привыкнуть к мысли, что постепенное ухудшение неизбежно.
Помогите пациенту справиться с утратой социальной роли, способностей и т.д.
Помогите пациенту повысить функциональные возможности: поощряйте физические усилия при одышке, чтобы поддерживать или улучшить физическую форму. Используйте вспомогательные приспособления для ходьбы. Адекватные физические упражнения следует поощрять. Необходимая физическая нагрузка определяется индивидуально, в соответствии с целями пациента, его заболеванием, соматическим статусом и прогнозом.
Объясните пациенту и его близким
Как дышать эффективнее
Поверхностное быстрое дыхание неэффективно — этот тип дыхания приводит к развитию беспокойства и паники. При контролируемом дыхании пациентам рекомендуют делать полные вдохи-выдохи, расслаблять шею, плечевой пояс, верхнюю часть грудной клетки, чтобы содействовать спокойному и расслабленному дыханию. Желательно минимизировать работу дыхания и создать у пациента чувство контроля над дыханием. Цель — задействовать диафрагму, а не вспомогательные мышцы. Пациенты должны дышать носом и осуществлять пассивный выдох в 1,5-2 раза длиннее, чем вдох.
Как лучше дышать при ХОБЛ
Технику контроля дыхания можно сочетать с дыханием через плотно сжатые губы у пациентов с тяжелой ХОБЛ, страдающих динамическим перерастяжением. Техника включает в себя вдох через нос и выдох через частично сомкнутые губы. Некоторые пациенты выполняют это интуитивно. Данная техника не подходит пациентам с серьезным перерастяжением легочной ткани и уплощенной диафрагмой, так как дыхание в покое зависит у них от работы вспомогательных мышц.
Как влияет положение тела на эффективность дыхания
Конкретные позы в определенных обстоятельствах могут помочь при одышке. Пациентам можно их рекомендовать, если они еще интуитивно не освоили эти приемы. Например:
Пациент, использующий вспомогательные мышцы для дыхания, может повысить его эффективность путем фиксации положения рук. Это может быть размещение рук за головой — в положении сидя или опора рук о стену, на бедра, на пояс — в положении стоя.
Как использовать вентилятор
Многие пациенты испытывают облегчение при обдувании лица прохладным воздухом, возможно за счет стимуляции холодовых лицевых и назо-фарингеальных рецепторов. В основном вентилятор применяют для облегчения одышки после нагрузки. Рекомендуется держать его на расстоянии 15-20 см от лица, направляя в область носа и рта.
Зачем назначают опиоиды при одышке?
Как правило, опиоиды больше помогают пациентам, которые испытывают одышку в покое, а не только при нагрузке. Даже при максимальной нагрузке дыхание самостоятельно восстанавливается в течение нескольких минут, то есть гораздо быстрее, чем того требует введение и начало действия опиоидов. Поэтому немедикаментозные способы имеют первостепенное значение при одышке от физической нагрузки.
Морфин и другие опиоиды снижают реакцию на гиперкапнию, гипоксию и физические упражнения, уменьшая респираторные усилия и одышку. Улучшения заметны при дозировках, не вызывающих угнетение дыхания.
Опиоиды также нужны пациентам с тяжелой ХОБЛ, которые страдают от одышки, не снимаемой обычными методами лечения. Исследования подтверждают эффективность использования опиоидов перорально и парентерально, но не через небулайзер.
Поможет ли пациенту кислород при одышке?
Вам может быть интересно:
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ.ru
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Использовано стоковое изображение от Depositphotos.
Восстановление после пневмонии КТ-3 и КТ-4
Под КТ-3 понимается поражение легких 50-75%, ассоциированное с новой коронавирусной инфекцией SARS-CoV-2. Аббревиатура КТ-4 в рентгенологическом заключении означает, что воспаление затронуло более 75% легочной ткани. Это самая тяжелая стадия пневмонии, при которой больному становится трудно дышать, а сатурация опускается очень низко. Без дополнительной кислородной поддержки или искусственной вентиляции легких (ИВЛ), которая обычно сопровождается интубацией, пациент может погибнуть из-за острой дыхательной недостаточности и остановки работы всех внутренних органов, особенно сердца, напрямую связанной с развитием гипоксии — кислородного голодания.
Поражение легких КТ-3 и КТ-4 совместимо с благоприятным прогнозом. За время пандемии COVID-19 врачами медицинских учреждений был накоплен опыт лечения пациентов с тяжелой пневмонией. Однако после реанимации и лечения в госпитале пациенту необходимо продолжать восстановительный курс, обратившись в частное медицинское учреждение или поликлинику по месту жительства. Выписка из больницы после КТ-3 и КТ-4 не означает, что лечение закончено.
В этой статье мы расскажем, на что обратить внимание пациентам, которые перенесли вирусную пневмонию SARS-CoV-2 в среднетяжелой или тяжелой форме.
Какими могут быть осложнения после КТ-3 и КТ-4?
Развитие осложнений наиболее вероятно в том случае, если у пациента было поражено около 80 или более процентов легочной ткани, и он находился на усиленном кислороде или ИВЛ. У таких пациентов на КТ легких обычно отчетливо выражен потенциально переходящий в стойкий фиброз «мозаичный рисунок», нарушено кровообращение и практически все внутренние органы страдают от последствий гипоксемии. Не застрахованы от этих последствий и пациенты с диагностированной вирусной пневмонией КТ-3.
Важно понимать, что тяжесть и необратимость последствий новой коронавирусной инфекции во многом зависит и от реабилитационных мероприятий. Если пациенту не будет оказана в этот период квалифицированная медицинская помощь, проведена необходимая диагностика, или если он сам не будет лечиться в соответствии с рекомендациями врача, то может впоследствии всю оставшуюся жизнь испытывать проблемы с дыханием, быть зависимым от лекарственных препаратов или вовсе останется инвалидом. К счастью, большинство людей, которые встретились с этим смертельным заболеванием, склонны не пренебрегать тяжестью его последствий.
Фиброз легких
При фиброзе из-за разрастания соединительной ткани в легочных альвеолах начинается спаечный процесс. С точки зрения физиологии этот механизм оправдан, поскольку организм пытается таким образом отгородить зараженные и воспаленные участки легких от здоровых.
Небольшие и единичные локусы фиброза, которые не удалось вылечить после болезни методами консервативной терапии, как правило не оказывают существенного влияния на качество жизни пациента. Однако при обширном диффузном фиброзе, который может быть следствием обширного поражения легких, таких спаек много, и они могут существенно сокращать функциональный объем легких. В результате после коронавируса пациента беспокоит одышка, кашель, становится трудно заниматься спортом, а иногда и ходить.
Ошибочно полагать, что легочный фиброз формируется сразу и непременно остается на всю жизнь. Спаечный процесс манифестируется в течение 2-3 месяцев. В этой связи целесообразно сделать контрольную КТ легких через месяц (лучше не позднее) с момента начала заболевания на предмет фиброзных изменений, после чего под контролем врача-пульмонолога проходить специальную противофиброзную терапию.
Чтобы предотвратить развитие стойкого пневмофиброза, пациентам назначаются:
Лечение подбирается индивидуально, исходя из выраженности фиброза и индивидуальных особенностей организма пациента.
Тромбоз сосудов и артерий
Высокая температура, концентрация цитокинов, вирусное повреждение отдельных участков сосудистого русла, приводит к сгущению крови, расширению и ослаблению сосудистых стенок. Клетки эндотелия, выстилающего внутренний слой сосудистых стенок, являются мишенью для вируса. В результате они истончаются и теряют эластичность. Кровоток затрудняется и нарушается.
В такой ситуации сердце должно работать интенсивнее, чтобы протолкнуть ток крови по сосудам. Возрастает риск сердечно-сосудистых патологий, в частности тромбоэмболии легочной артерии и внутрисердечного тромбоза. Поэтому в процессе лечения при отсутствии противопоказаний (риски кровотечений) пациентам назначают препараты-антикоагулянты и гепарины. Тромбоз при коронавирусе или его более отдаленные последствия могут привести к инфаркту или инсульту.
По данным Минздрава РФ, треть пациентов, переболевших тяжелой формой COVID-19, подвержены тромбозу. Такой риск существует у 70% процентов, попадающих в реанимацию.
В группе повышенного риска находятся пациенты, у которых на момент болезни уже были сердечно-сосудистые заболевания — диагностированные врачом или такие, о которых пациент может не догадываться (холестериновые бляшки, аневризмы). На проблемы с сердечно-сосудистой системой указывают перепады давления (гипертония, гипотония), эпизоды аритмии и тахикардии, головокружения.
Поэтому на протяжении всего лечения и в процессе восстановления пациенту важно измерять давление и пульс.
Для визуальной оценки легочной артерии и сосудов, расположенных в области грудной клетки после перенесенного ковида лучше всего подходит компьютерная томография легких с контрастом. Лучевая нагрузка и стоимость процедуры будут выше, а результаты более информативными, поэтому назначение / прохождение такого исследования должно быть целесообразным. Иногда в качестве альтернативного метода обследования системы кровообращения пациенту назначается МРТ сосудов, лучевая нагрузка при этом отсутствует.
Клинический анализ крови тоже поможет дать ответы на вопрос о состоянии сердечно-сосудистой системы и рисках тромбоза. Существуют и другие функциональные методы обследования сердечно-сосудистой системы, о которых мы расскажем в следующем разделе.
Проверять сосуды следует в случае, если пациент перенес средне тяжелую (КТ-3) или тяжелую пневмонию (КТ-4), при этом:
О риске тромбообразования говорит показатель D-димер, который в норме должен быть 1-2 нанограмма на миллилитр крови, максимум 500. У больных коронавирусом этот показатель = 1000-7000.
Сегодня в российских медицинских учреждениях также применяются методы тромбоэластографии и тромбоэластометрии, делают тесты на активированное частичное тромбопластиновое время и протомбиновое время, регистрируют тромбодинамику (по стандартным протоколам или под контролем гомеостаза).
План обследования зависит от случая пациента, возможностей медицинского учреждения и т.д.
После коронавируса у некоторых пациентов развивается или усугубляется варикозное расширение вен. Патология лечится у флеболога. Сначала проводится дуплексное или триплексное сканирование вен (УЗИ), после чего пациенту рекомендуется либо компрессионный трикотаж и медикаменты, либо хирургическое лечение с применением коагулирующих аппаратов и флебэктомии.
Миокардит и другие заболевания сердца
Риск поражения сердечной мышцы имеется у многих пациентов, заболевших коронавирусом в тяжелой форме. Даже те, пациенты, у которых прежде не наблюдались никакие сердечно-сосудистые патологии, не застрахованы от этих заболеваний в будущем.
Повреждение миокарда при COVID-19 является следствием:
По данным и прогнозам международной базы PubMed, пациенты, переболевшие коронавирусом КТ-3 и КТ-4 степени тяжести могут в будущем обращаться в медицинские учреждения с кардиомиопатиями и аритмиями.
В этой связи для мониторинга состояния здоровья пациентам показано сделать:
Диагностика и лечение проводится под контролем лечащего врача, обладающего специализацией в области кардиологии и функциональной диагностики.
В период реабилитации после коронавируса пациенту назначаются кардиопротекторные медикаменты, а также препараты, укрепляющие сосуды и сердечную мышцу (в том числе витаминно-минеральные комплексы: Omega 3, Коэнзим Q10, витамины A, C, E, P, F при отсутствии индивидуальной непереносимости).
Другие осложнения после коронавируса
Выше мы перечислили ведущие, наиболее опасные и распространенные проблемы, с которыми сталкиваются пациенты, которые перенесли коронавирус в тяжелой форме. Но с постковидным синдромом связаны и другие осложнения:
Влияние коронавируса на головной мозг недостаточно изучено, а обращений пациентов с нарушениями ЦНС, к счастью, зарегистрировано не так много, как осложнений непосредственно на легкие, сосуды и сердце.
Тем не менее врачи предупреждают не только о риске развития инсульта в связи с закупоркой сосудов головного мозга и нарушением кровообращения, но и о возможном ускорении деменции и паркинсонизма в связи с длительным кислородным голоданием.
«Золотым стандартом» обследования в данном случае является МРТ головного мозга. Обследование целесообразно проходить, если у пациента отмечаются головокружение, снижение когнитивной функции и памяти, головные боли, обмороки, эпизоды «выпадения» из действительности.
В вопросах лечения и реабилитации пациентов, переболевших коронавирусом в тяжелой форме, врачи вынуждены постоянно искать компромисс, в частности компромисс в вопросах назначения сильнодействующих лекарств. Интоксикация может быть не только вирусной, но и медикаментозной.
Однозначно стоит отметить, что в период восстановления пациенту рекомендуется следовать намеченному терапевтическому плану (в зависимости от последствий и диагностических мероприятий, должен быть составлен врачами нескольких специализаций) и не предпринимать попыток самолечения, особенно медикаментозного, поскольку риски необратимых и опасных осложнений слишком велики.
Общие рекомендации-памятка по восстановлению после КТ-3 и КТ-4
Восстановление после тяжелой формы коронавируса может занять 6-12 месяцев. Допустимы перерывы в лечении — 3-5 дней, но этот момент необходимо обсудить с лечащим врачом. План реабилитации очень индивидуален и зависит от: объема поражения легких, осложнений, сопутствующих заболеваний, возраста, пола, веса пациента и от других частных факторов (как долго пациент находился под кислородом, были ли эпизоды тахикардии, цитокиновый шторм) и др.
Если у вас нет возможности проходить курс реабилитации в платном медицинском учреждении, пациент может обратиться в поликлинику по месту жительства. Пациент может восстанавливаться самостоятельно — достаточно включить в него основные диагностические мероприятия и приемы специалистов, к которым возможно обратиться в поликлинике по месту жительства или онлайн.
Ниже мы обозначим только рекомендации общего характера, которые не являются полноценным лечением, однако помогут не забыть об основных мероприятиях в период, который может быть очень важным в улучшении качества жизни после болезни.
Восстановление после КТ-3 и КТ-4
1. Продолжать медикаментозную терапию в соответствии с рекомендациями лечащего врача, полученными в госпитале.
2. Делать дыхательную гимнастику и упражнения, которые вы делали в медицинском учреждении под контролем специалиста для восстановления жизненной емкости легких и дренирования лишней жидкости.
3. Первые 14 дней или более лежать только на животе, избегая положения, при котором легкие будут сдавливаться.
4. Соблюдать постельный режим.
5. При улучшении самочувствия включить ходьбу и начать пешие прогулки на свежем воздухе, при этом категорически нельзя переохлаждаться. В холодную погоду делать легкие упражнения дома и проветривать помещение.
6. Находиться только в чистом и проветренном помещении.
7. Пить много жидкости (вода, чай, натуральные соки).
8. Бросить курение (в т.ч. отказаться от электронных сигарет) и не употреблять алкоголь по крайней мере до тех пор, пока организм активно восстанавливается, не решен вопрос с пневмофиброзом, а иммунная система истощена.
9. Сделать контрольную КТ легких через 1 месяц лечения;
10. По завершению первого этапа амбулаторного лечения, когда пациент будет чувствовать себя хорошо и сможет ходить, обратиться к медицинским специалистам.
• Врач общей практики / терапевт (обязательно, в первую очередь);
• Невролог, флеболог, эндокринолог и др. (симптоматически, при наличии специфических жалоб);
11. В домашних условиях измерять и контролировать: давление, пульс, сатурацию.
12. Сделать ЭКГ и ЭхоКГ;
13. Сделать анализ крови;
14. Наладить режим сна, следить за качеством сна (7-8 часов, без частых пробуждений);
15. Принимать вспомогательные витаминно-минеральные комплексы (относятся к лекарственным средствам, поэтому следует проконсультироваться по этому вопросу с врачом);
16. Питаться правильно, сбалансировано, часто (ограничить употребление сахара, жареного, избегать тяжелой, жирной, слишком острой пищи). Продукты должны содержать белок, антиоксиданты, железо, кальций, пробиотики;
17. По возможности проходить реабилитационные физиотерапевтические процедуры, лечебный массаж (ультразвуковая терапия, СМТ-терапия, индуктотермия);
18. Делать ингаляции только по рекомендациям лечащего врача;
19. При тревоге, депрессии, панических атаках — не игнорировать важность психотерапии и возможности современной телемедицины;
20. При необходимости проходить дополнительные методы обследования (МРТ сердца и сосудов сердца, МРТ головного мозга с контрастом);
После перенесенной пневмонии пациенту будет полезен лечебный отдых в санатории.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.