Как тироксин влияет на сердце
Особенности течения и терапии гипотиреоза у пациентов с ишемической болезнью сердца
Почему важно своевременно купировать проявления гипотиреоза у больных с ИБС, и особенно у пожилых? С чем связана трудность диагностики гипотиреоза у пожилых? В чем трудность ведения больных с ИБС и сопутствующим гипотиреозом?
Почему важно своевременно купировать проявления гипотиреоза у больных с ИБС, и особенно у пожилых?
С чем связана трудность диагностики гипотиреоза у пожилых?
В чем трудность ведения больных с ИБС и сопутствующим гипотиреозом?
Неуклонный рост числа заболеваний щитовидной железы, наблюдающийся в последние годы, заставил практикующих врачей различных специальностей обратить на тиреоидологию самое пристальное внимание. В то же время во всем мире отмечается большая распространенность сердечно-сосудистых заболеваний, и в первую очередь ишемической болезни сердца (ИБС). Таким образом, в настоящее время у пациентов, особенно в старших возрастных группах, нередко встречается сочетанная тиреоидная и кардиальная патология, что порой затрудняет диагностику и часто становится причиной назначения неадекватного лечения.
Гипотиреоз — это клинический синдром, возникающий в результате дефицита тиреоидных гормонов в органах и тканях организма. Гипотиреоз, представляющий собой достаточно распространенную патологию, встречается: среди взрослого населения — у 1,5-2% женщин и у 0,2% мужчин; среди лиц старше 60 лет — у 6% женщин и у 2,5% мужчин [2]. В основе недостаточности тиреоидных гормонов лежат структурные или функциональные изменения самой щитовидной железы (первичный гипотиреоз) либо нарушение стимулирующих эффектов гипофизарного тиреотропного гормона (ТТГ) или гипоталамического тиреотропин-рилизинга гормона (ТРГ) (центральный или вторичный гипотиреоз) (табл. 1).
Клиническая картина гипотиреоза вариабельна и зависит от тяжести заболевания.
Самой легкой и наиболее распространенной формой гипотиреоза является субклинический гипотиреоз (встречается в 10-20% случаев), при котором клинические симптомы гипотиреоза могут отсутствовать и определяется повышенный уровень ТТГ крови при нормальных показателях тиреоидных гормонов.
Манифестный гипотиреоз сопровождается клиническими проявлениями, повышением уровня ТТГ и снижением уровня тиреоидных гормонов.
Тяжелый длительно существующий гипотиреоз может привести к развитию гипотиреоидной (микседематозной) комы.
Первое клиническое описание сердечно-сосудистых осложнений гипотиреоза относится к 1918 году, когда немецкий врач Н. Zondak впервые ввел в употребление термин «синдром микседематозного сердца», выделив его основные признаки: брадикардию и кардиомегалию. Спустя 20 лет им же были описаны характерные для гипотиреоза ЭКГ-изменения: сглаженность зубцов P и Т.
Тиреоидные гормоны как прямо, так и опосредованно влияют на состояние кардиоваскулярной системы. В основе клинических и лабораторных изменений со стороны сердечно-сосудистой системы при гипотиреозе лежат ослабление инотропной и хронотропной функций миокарда, уменьшение минутного и систолического объемов крови, количества циркулирующей крови и скорости кровотока, а также повышение общего периферического сопротивления сосудов (Polikar).
Однако клиническая картина заболевания у пациентов с гипотиреозом без исходного поражения сердечно-сосудистой патологии и у больных на фоне кардиосклероза различается, что существенно затрудняет своевременную диагностику гипотиреоза у больных с ИБС (табл. 2).
| Таблица 2. Основные дифференциально-диагностические симптомы дистрофии миокарда при гипотиреозе и ИБС |
 |
Как видно из табл. 2, для пациентов с гипотиреозом без сопутствующей коронарной болезни сердца характерны боли в области сердца по типу кардиалгий. Они встречаются примерно у 35% больных с гипотиреозом и носят колющий, ноющий, длительный характер. Для больных с гипотиреозом на фоне ИБС больше характерны кратковременные сжимающие боли за грудиной по типу стенокардии. Однако следует отметить, что при снижении функции щитовидной железы может уменьшаться количество ишемических приступов, что связано с понижением потребности миокарда в кислороде.
Из нарушений ритма сердца для гипотиреоза наиболее характерна брадикардия: она встречается у 30-60% больных. Однако развившийся на фоне ИБС и кардиосклероза гипотиреоз может сопровождаться тахикардией (10% больных), суправентрикулярной или вентрикулярной экстрасистолией (24% больных) и даже мерцательной аритмией. Такие нетипичные для гипотиреоза нарушения ритма сердца и являются причиной несвоевременной диагностики этого состояния.
Отеки при гипотиреозе и ИБС могут локализоваться как на лице и голенях, так и на лодыжках и стопах. Одышка также более характерна для больных с сочетанной патологией.
При гипотиреозе меняется липидный спектр крови: появляется гиперхолестеринемия, повышается ЛПНП, снижается ЛПВП и наблюдается гипертриглицеридемия. Дислипидемия наряду с повышением артериального давления является фактором риска развития ИБС. Однако гипотиреоз станет косвенным фактором риска для развития ИБС только у пожилых людей, а у больных с коронаросклерозом некомпенсированный гипотиреоз усугубляет течение заболевания.
При отсутствии лечения длительно протекающий гипотиреоз может быть причиной перикардиального выпота, что можно выявить при ЭХО-КГ, рентгенологическом и ЭКГ-исследованиях.
При диагностировании гипотиреоза у больных с ИБС возникает правомерный вопрос о компенсации тиреоидной функции. В большинстве случаев для пациентов с гипотиреозом необходима пожизненная заместительная терапия препаратами тиреоидных гормонов. Однако всегда следует помнить о том, что быстрое восстановление эутиреоза сопровождается усилением анаболизма, увеличением потребности миокарда в кислороде, причем, чем дольше пациент страдает некомпенсированным гипотиреозом, тем выше чувствительность миокарда к тиреоидным препаратам. Особенно это касается пожилых больных. При проведении заместительной терапии гипотиреоза у больных с ИБС возможны следующие сердечно-сосудистые осложнения:
Однако возможное обострение ишемии миокарда не может быть причиной отказа от заместительной терапии препаратами тиреоидных гормонов.
С учетом вышесказанного наша задача — оптимальная коррекция гипотиреоза на фоне постоянной адекватной кардиальной терапии.
При лечении больных с гипотиреозом и кардиальной патологией следует проявлять большую осторожность. У пациентов старше 50 лет, страдающих гипотиреозом, которым никогда ранее не проводилось кардиальное обследование, необходимо исключить ИБС или фактор риска ИБС. Препаратом выбора при лечении гипотиреоза у больных с ИБС является тироксин. Начальная доза этого препарата не должна превышать 12,5-25 мкг в сутки, а увеличивать дозу тироксина на 12,5-25 мкг в сутки следует с интервалами в 4-6 недель (при условии хорошей переносимости дозы и отсутствия отрицательной ЭКГ-динамики). При появлении клинических и электрокардиографических признаков ухудшения коронарного кровообращения следует вернуться к исходной дозе тироксина и удлинить период адаптации, а также скорректировать кардиальную терапию.
В среднем для компенсации гипотиреоза у больных без сердечно-сосудистой патологии необходимо назначение тироксина в дозе 1,6 мкг на 1 кг веса в сутки, однако для больных с ИБС клинически оптимальной может быть признана не та доза тироксина, которая позволяет полностью восстановить нормальные уровни Т4 и ТТГ в сыворотке, а та, которая смягчает симптоматику гипотиреоза, не ухудшая состояние сердца.
Лечение тироксином у больных с гипотиреозом и ИБС всегда должно проводиться на фоне адекватно подобранной кардиальной терапии: предпочтительно сочетать терапию тироксином с комбинированным лечением ИБС селективными β-блокаторами, пролонгированными антагонистами кальция и цитопротекторами, при необходимости — мочегонными препаратами и нитратами.
Сочетание тироксина и β-блокаторов (или пролонгированных антагонистов кальция) снижает реактивность сердечно-сосудистой системы к тиреоидной терапии и укорачивает время адаптации больных к тироксину [3]. В настоящее время «золотым стандартом» в лечении ИБС является терапия предукталом [4], который позволяет эффективно и достоверно снижать количество и продолжительность приступов ишемии миокарда, в том числе и на фоне лечения тиреоидными препаратами.
При терапии сердечными гликозидами (если имеются мерцательная аритмия и сердечная недостаточность) следует помнить о том, что тиреоидные гормоны повышают чувствительность сердечной мышцы к гликозидам и соответственно риск передозировки сердечных гликозидов. Поэтому такое сочетанное лечение должно проводиться под еженедельным контролем ЭКГ.
Возможно, адекватную заместительную терапию больным с гипотиреозом и ИБС следует подбирать только в условиях многопрофильного стационара (обязательно эндокринологическое, кардиологическое и кардиореанимационное отделения), особенно при тяжелых формах ИБС (нестабильная стенокардия, тяжелые функциональные классы стабильной стенокардии, недавно перенесенный инфаркт миокарда, мерцательная аритмия, экстрасистолия высоких градаций, НК более 2 фк).
На фоне уже подобранной заместительной терапии гипотиреоза необходимо постоянное наблюдение эндокринолога и кардиолога при динамическом контроле не только уровня ТТГ, но и состояния сердечно-сосудистой системы (ЭКГ, ЭХО-КГ, мониторирование ЭКГ по Холтеру) один раз в 2-3 месяца.
Однако для определенной категории больных с гипотиреозом и ИБС невозможно подобрать адекватную заместительную терапию даже при соблюдении вышеперечисленных правил, ибо лечение тироксином даже в малых дозах резко обостряет ишемию миокарда. Причиной этого может быть выраженный стеноз коронарных артерий. Поэтому в подобных случаях больному необходимо провести селективную коронарографию, а если диагноз будет подтвержден, показано аортокоронарное шунтирование. Гипотиреоз не может служить противопоказанием к проведению хирургического лечения и не будет являться причиной возможных осложнений или смертельного исхода в результате операции [6]. После успешного хирургического лечения больным назначается тироксин на фоне кардиальной терапии.
При адекватной заместительной терапии гипотиреоза достигаются:
Длительно остающийся без лечения гипотиреоз может осложниться развитием гипотиреоидной комы, представляющей реальную угрозу для жизни больного. У пожилых больных с недиагностированным гипотиреозом гипотиреоидная кома развивается спонтанно. Сложность диагностики гипотиреоза в пожилом возрасте связана с тем, что начальные клинические проявления гипотиреоза принимаются за возрастные изменения и нарушения сердечно-сосудистой системы, а проявления коматозного состояния — за сосудистые осложнения.
К клиническим проявлениям гипотиреодной комы относятся гипотермия, гиповентиляция, респираторный ацидоз, гипонатриемия, гипотензия, судорожная готовность, гипогликемия. Из них наиболеее постоянным симптомом является гипотермия, причем снижение температуры тела может быть значительным, иногда до 23 градусов.
При подозрении на гипотиреоидную кому больного необходимо госпитализировать в реанимационное отделение и незамедлительно начать терапию тиреоидными препаратами и глюкокортикоидами. И в данном случае для больных с сердечно-сосудистой патологией препаратом выбора будет являться тироксин, который назначается внутривенно или при отсутствии инъекционных форм препарата через желудочный зонд в виде размельченных таблеток в дозе 250 мкг каждые 6 ч (первые сутки), в последующие дни — по 50-100 мкг.
Введение глюкокортикоидов следует проводить параллельно. Гидрокортизон вводится по 100 мг в/в однократно и далее по 50 мг в/в каждые 6 ч.
Рекомендуются оксигенация или перевод пациента на искусственную вентиляцию легких, ограничение жидкости до 1 л в сутки и при гипогликемии в/в введение 40%-ного раствора глюкозы.
В целях коррекции артериального давления при развитии гипотензии не следует применять норадреналин, который в сочетании с тиреоидными препаратами может усилить коронарную недостаточность.
При правильной и своевременно начатой терапии улучшение состояния больного возможно к концу первых суток. Однако смертность при гипотиреоидной коме у пожилых пациентов с сердечно-сосудистой патологией может достигать 80% [1]. Поэтому больным с гипотиреозом, особенно когда речь идет о старших возрастных категориях, жизненно необходимы своевременная диагностика и адекватная заместительная терапия.
Таким образом, лечение гипотиреоза у больных с ИБС представляет собой очень серьезную, ответственную и сложную задачу, которую эндокринологам и кардиологам необходимо решать совместно, опираясь не только на собственный опыт, но и на современные исследования. Только в этом случае можно добиться компенсации гипотиреоза и избежать всевозможных осложнений, возникающих как следствие самого заболевания, а также при его заместительной терапии.
Литература
1. Ветшев П. С., Мельниченко Г. А., Кузнецов Н. С. и др. Заболевания щитовидной железы / Под ред. И. И. Дедова. М.: АО «Медицинская газета», 1996. С. 126-128.
2. Герасимов Г. А., Петунина Н. А. Заболевания щитовидной железы. М.: Издательский дом журнала «Здоровье», 1998. С. 38.
3. Котова Г. А. Синдром гипотиреоза. Болезни эндокринной системы / Под ред. И. И. Дедова. М.: Медицина, 2000. С. 277-290.
4. Lallotte A. Триметазидин: новый подход к лечению больных с тяжелыми формами ИБС // Сердце и метаболизм. 1999. № 2. С. 10-13.
5. Polikar R., Burger A., Scherrer U. et al. The thyroid and the heart // Circulation. 1993. Vol. 87. № 5. P. 1435-1441.
6. Wienberg A. D., Brennan M. D., Gorman C. A. Outcome of anesthesia and surgery in hypothyroid patients // Arch. Intern Med. 1983. Vol. 143. P. 893-897.
Особенности терапии заболеваний щитовидной железы у пациентов с кардиальной патологией
Опубликовано в журнале:
«Русский медицинский журнал» №28, том 13, 2005, С. 1927-1932
профессор Н.А. Петунина
ММА имени И.М. Сеченова схем
Тесная связь состояния сердечно—сосудистой системы и заболеваний щитовидной железы давно известна. Понимание физиологии работы сердца может расширить и углубить наше представление о действии гормонов щитовидной железы и подвести рациональную основу под лечение больных с синдромами гипер— и гипотиреоза.
Механизмы влияния тиреоидных гормонов на сердечно—сосудистую систему многофакторны. Основными являются следующие:
- 1)эффекты тиреоидных гормонов на уровне генома;
2)негеномное, прямое влияние тиреоидных гормонов на миокард, включающее воздействие на мембраны, саркоплазматический ретикулум и митохондрии;
3)воздействие тиреоидных гормонов на периферическую циркуляцию.
Воздействие Т3 и Т4 на миокардиоциты реализуется на уровне ядра и во внеядерных образованиях. В настоящее время имеется много доказательств непосредственного действия гормонов щитовидной железы на сердечную мышцу. Так, были обнаружены на внутренней стороне мембраны миокардиальных клеток отдельные рецепторы для тиреоидных гормонов и катехоламинов. Рецепторы тиреоидных гомонов были идентифицированы на участках—активаторах для тяжелых цепей aмиозина, Са—АТФ—азе саркоплазматического ретикулума, Na—K—АТФ—азе, являющихся важными регуляторами работы сердца.
Две Т3—зависимых изоформы рецептора тиреоидного гормона (a1 и b1) и Т3—независимая изоформа (a2) были идентифицированы в левом желудочке и в изолированной культуре миокардиоцитов. Т3 имеет прямое действие на уровень транскрипции генов в изолированных миокардиоцитах. Этот эффект сочетается с 6 и 24—часовыми латентными периодами и наблюдается в ассоциации с изменениями в содержании РНК в миокардиоцитах и синтезе протеинов. Т3 также поддерживает стабильность мРНК и уровня трансляции протеинов. В неповрежденном сердце миокардиоциты составляют меньшую часть массы, однако они первично отвечают за изменения в работе сердца при нагрузке и гормональной стимуляции. Так как тиреоидные рецепторы присутствуют в миокардиоцитах сосочковых мышц, понятно, что Т3 имеет прямой ядерно—опосредованный эффект на сердце.
Как уже было отмечено выше, в противоположность геномным эффектам тиреоидных гормонов на сердце существуют и неядерные точки приложения. Эти ответы, краткосрочные вследствие отсутствия изменений в мРНК или синтезе протеинов, включают в себя действие тиреоидных гормонов на мембраны, саркоплазматический ретикулум и митохондрии. Эффекты на мембрану включают в себя повышение активности синоатриального водителя ритма и транспорта глюкозы, Na+ и Ca2+. Повышение уровня транспорта Са2+ саркоплазматическим ретикулумом и различные воздействия на митохондрии, включая повышение активности нуклеотидной транслоказы, обмена магния и окислительного фосфорилирования, могут реализовываться неядерным путем.
Важность неядерных эффектов заключается в быстроте реакций, которые можно наблюдать у пациентов, подвергшихся установке водителя ритма. В этом исследовании парентеральное введение Т3 приводило к повышению сердечного выброса в течение 2 часов. Исследования на животных подтвердили, что Т3 может быстро повысить сердечную сократимость. Неядерные эффекты также объясняют быстрый хронотропный ответ клеток предсердия на Т3.
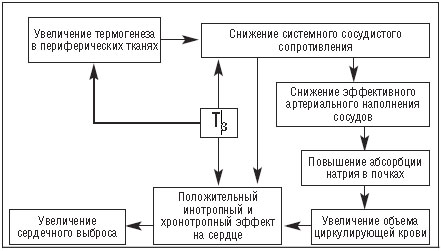
Одним из первых проявлений воздействия тиреоидных гормонов на сердечно—сосудистую систему у больных людей и животных в эксперименте является снижение общей сосудистой сопротивляемости. Она может понизиться на 50—70%, соответственно увеличивая приток крови к мышцам, кожным покровам, сердцу и почкам. Известно, что гипертироксинемия приводит к увеличению чувствительности b—адренорецепторов к нормальному уровню катехоламинов. Таким образом, воздействие гормонов щитовидной железы может быть как прямым, так и опосредованным через адренергические рецепторы, поскольку b—адренергические эффекты усиливают обусловленное тиреоидными гормонами снижение системной сосудистой резистентности и повышают сердечный выброс. Важность того, что снижение системной сосудистой сопротивляемости приводит к повышению сердечного выброса, заключается в том, что, применяя симптоматическую терапию вазопрессорными препаратами, можно добиться снижения сердечного выброса. Тиреоидные гормоны сами по себе являются вазодилататорами, непосредственно воздействующими на гладкомышечную ткань сосудистой стенки, вызывая ее расслабление; кроме того, тиреоидные гормоны могут влиять на эндотелий клетки, который высвобождает вазоактивные вещества (например, оксид азота).
Повышение сердечного выброса наблюдается как у больных тиреотоксикозом, так и в эксперименте. Показатели сердечной сократимости, такие как внутрижелудочковое давление или скорость сокращения, повышены. Неинвазивные методы оценки диастолических показателей, включающих уровень диастолического расслабления и восстановления, у больных тиреотоксикозом показывают превышение уровня нормы.
Эффекты тиреоидных гормонов на сердечно—сосудистую систему [по Klein I., Ojamaa K. в модификации Фадеева В.В. и Мельниченко Г.А., 2002 г.] представлены на схеме 1.
Основные эффекты изменения сердечно—сосудистой гемодинамики, наблюдаемые у больных тиреотоксикозом и гипотиреозом, представлены в таблице 1.
У больных с гипотиреозом минутный объем снижен, сосудистое сопротивление в большом круге кровообращения повышено, частота пульса в покое снижена или нормальная, а диастолическое давление повышено, что приводит к уменьшению пульсового давления. Параллельно снижению минутного объема уменьшается и потребление миокардом кислорода. Поскольку потребность миокарда в кислороде снижается в большей степени, чем его кровоснабжение, то стенокардия развивается редко. Гипотиреоз часто имеет место у пожилых лиц, одновременно страдающих ишемической болезнью сердца. Частота такого сочетания может возрастать в связи с тем, что характерные для гипотиреоза повышение уровня липопротеидов низкой плотности, снижение уровня липопротеидов высокой плотности и повышение артериального давления являются независимыми факторами риска сердечно—сосудистых заболеваний. Прямых доказательств последнему утверждению, основанных на данных проспективных клинических исследований у больных гипотиреозом, нет. Тем не менее, по данным Нидерландского исследования, выяснилось, что даже субклинический гипотиреоз является существенным и самостоятельным фактором риска инфаркта миокарда и атеросклероза аорты.
Заместительная терапия левотироксином (Эутироксом), по данным большинства авторов, приводит к регрессу всех перечисленных изменений. Молодым пациентам при отсутствии какой—либо сердечно—сосудистой патологии полная заместительная доза левотироксина (L—T4) в принципе может быть назначена сразу.
Особую осторожность следует проявлять у больных с кардиальной патологией и лиц старше 65 лет, у которых также может быть недиагностированное заболевание сердца. Эффекты тиреоидных гормонов на миокард систематизированы и представлены в таблице 2.
Ретроспективная оценка назначения левотироксина 1503 больным гипотиреозом не выявила существенного риска побочных эффектов заместительной терапии у пожилых больных. Ухудшение течения кардиологической патологии отмечено только у 16% больных и в 2% случаев терапия тироксином впервые проявила явления стенокардии.
Тем не менее необходимо помнить о хорошо известных осложнениях терапии гипотиреоза у пациентов с тяжелой кардиальной патологией, даже при столь малой дозе левотироксина, как 25 мкг/сут. (табл. 3).
Рассчитывая дозу левотироксина у больных с кардиальной патологией, исходят из средней потребности 0,9 мкг/кг массы тела. Лечение следует начинать с 6,25 — 12,5 — 25 мкг (в зависимости от ситуации), увеличивая дозу по 25 мкг каждые 2 месяца до нормализации уровня ТТГ. В проведении заместительной терапии гипотиреоза у пожилых пациентов или лиц с кардиальной патологией наиболее удобен Эутирокс, который выпускается в шести дозировках от 25 до 150 мкг в таблетке с «шагом» в 25 мкг. Это создает удобство для врачей, пациентов и значительно повышает эффективность лечения за счет точности дозировки. Препарат по структуре не отличается от естественного гормона щитовидной железы, что позволяет эффективно поддерживать эутиреоз. Существует также мнение, что при трудности компенсации гипотиреоза у пожилых пациентов, показатель ТТГ может быть в пределах, не превышающих значений, характерных для субклинического гипотиреоза (не выше 10 мкЕД/л), а период подбора оптимальной дозы — достигать 6 месяцев. Таким образом, для этой группы лиц оптимальной дозой левотироксина является не та, которая полностью восстанавливает нормальный уровень Т4 и ТТГ в сыворотке, а та, которая смягчает симптоматику гипотиреоза, не ухудшая состояния сердца. При субклиническом гипотиреозе вопрос о необходимости проведения заместительной терапии решается индивидуально. Назначение Эутирокса может быть показано при сопутствующем нарушении липидного профиля, депрессии, причем подбирается минимально эффективная доза.
Иногда у больных с тяжелой коронарной недостаточностью одновременно имеется нелеченный гипотиреоз. В таких случаях ангиографию и коронарное шунтирование (если они показаны) следует проводить до начала лечения тиреоидными гормонами, чтобы снизить риск тяжелой интраоперационной тахикардии. Кроме того, после аорто—коронарного шунтирования больные лучше переносят тиреоидные гормоны. Вопреки прежним представлениям нелеченный гипотиреоз незначительно повышает риск хирургических вмешательств. Тем не менее, если у больного нет тяжелой ИБС, перед плановой операцией лучше добиться эутиреоза. Неотложные операции откладывать из—за гипотиреоза не следует.
Снижение уровня Т3 (синдром эутиреоидной патологии) характерно и для лиц с застойной сердечной недостаточностью. М.A. Hamilton и соавт. (1998) исследовали безопасность и гемодинамические эффекты внутривенного вливания трийодтиронина у больных с резко выраженной застойной сердечной недостаточностью и отметили, что трийодтиронин обычно хорошо переносился больными. Не было выявлено его резкого влияния на частоту сердечных сокращений и интенсивность обменных процессов. Возрастал минутный объем сердца при уменьшении системного сосудистого сопротивления, что сопровождалось периферическим вазодилататорным эффектом. Сходные данные получили P. Monruzzi и соавт. (1996), использовавшие средние дозы левотироксина для лечения застойной сердечной недостаточности у больных с дилатационной кардиомиопатией. Общепринятой точкой зрения на сегодняшний день является отсутствие необходимости проведения заместительной терапии тиреоидными гормонами при синдроме эутиреоидной патологии, однако, учитывая возможность положительного действия такой терапии у отдельных групп больных, этот вопрос требует дальнейшего изучения.
Сердечно—сосудистые проявления тиреотоксикоза имеют характерную симптоматику (табл. 4).
Наиболее тяжелые кардиальные проявления имеют место у пожилых пациентов с предшествующей патологией сердечно—сосудистой системы. У пожилых пациентов начальные кардиальные проявления тиреотоксикоза могут ограничиваться одной тахикардией. В этой группе пациентов другие классические признаки тиреотоксикоза могут отсутствовать, возможно, вследствие родственных изменений в адренергической активности по мере старения. При появлении мерцательной аритмии представительство кардиальных симптомов может расширяться — вплоть до развития сердечной недостаточности, периферических отеков, одышки.
У пожилых пациентов за счет снижения эластичности сосудистой стенки цифры артериального давления могут быть повышены. В 10—15% случаев у больных регистрируется мерцание или трепетание предсердий, это осложнение также наиболее часто наблюдается у пожилых пациентов. У пожилых пациентов, имевших в анамнезе мерцательную аритмию или другие заболевания сердца, вероятность спонтанного восстановления синусового ритма ниже. Наличие анатомических изменений митрального клапана или левого предсердия также позволяет предположить, что нормализация ритма сердца после нормализации уровня Т3 и Т4 может не наступить. Пациенты с субклиническим тиреотоксикозом могут иметь тахикардию, а также клинически нераспознанные эпизоды мерцательной аритмии, которые спонтанно прекращаются. У пожилых пациентов с субклиническим тиреотоксикозом риск развития постоянной формы мерцательной аритмии в 3 раза больше, чем у лиц с нормальным уровнем ТТГ. При общем обзоре причин мерцательной аритмии 5% из них приходятся на явный или субклинический тиреотоксикоз.
Развитие мерцательной аритмии — это потенциальная угроза развития тромбоэмболии и инсультов. Хотя повышение уровня эмболий и не отмечено, их появление наиболее вероятно у пожилых пациентов с параллельно существующим заболеванием сердца. Трепетание предсердий и другие суправентрикулярные тахиаритмии (включая пароксизмальную предсердную тахикардию) являются редкими нарушениями ритма для тиреотоксикоза. Фибрилляция желудочков и желудочковая тахикардия практически не встречаются.
Редкость инфаркта миокарда объясняется отсутствием условий для развития тромбоза коронарных артерий. Обмен липидов у больных с ДТЗ характеризуется снижением уровня холестерина и b—липопротеидов. Кроме этого, увеличена скорость кровотока, снижена активность свертывающей и усилена активность противосвертывающей систем крови.
Сердечная недостаточность наблюдается у 15—25% больных токсическим зобом. Большинство авторов отмечают, что это осложнение чаще отмечается у пожилых больных и в отсутствие мерцательной аритмии является редкостью. В свете изменений сердечной гемодинамики это является неожиданным результатом и поднимает два основных вопроса — либо это явная тиреотоксическая кардиомиопатия, либо какие—то другие факторы должны объяснить наличие сердечной недостаточности в отсутствие сопутствующей сердечной патологии.
В большом количестве клинических исследований у пациентов, имеющих длительно существующий тиреотоксикоз, осложненный сердечной недостаточностью, отмечается превалирование групп больных пожилого возраста, имеющих риск развития сердечной патологии, предшествующую гипертензию, заболевания клапанного аппарата. У этой категории больных, как правило, существует сократительная дисфункция сердца, проявляющаяся при физической нагрузке и повышении потребности миокарда в кислороде, что характерно и для проявлений тиреотоксикоза. Большой риск развития сердечной недостаточности имеют также пожилые пациенты с мерцательной аритмией. При отсутствии всех перечисленных сопутствующих сердечных заболеваний, как отмечено выше, развитие сердечной недостаточности является редкостью. Эта группа больных может не иметь типичных проявлений тиреотоксикоза (за исключением снижения веса и наличия быстрой утомляемости), что должно насторожить лечащего врача в отношении заболеваний щитовидной железы. При анализе групп пациентов с тиреотоксикозом и сопутствующей сердечной недостаточностью и без нее отмечено, что сердечная недостаточность развивается у пациентов либо с повышенным системным сосудистым сопротивлением, либо у тех пациентов, у которых системное сосудистое сопротивление в ответ на нагрузку неадекватно возрастает.
Принципы лечения кардиальных проявлений синдрома тиреотоксикоза представлены в таблице 5.
— β-адреноблокаторы
— блокаторы кальциевых каналов (при противопоказаниях к β-адреноблокаторам)
Не менее важной является необходимость контроля функционального состояния щитовидной железы при использовании средств, содержащих фармакологические дозы йода. При наличии предшествующей скрытой тиреоидной патологии это может привести к манифестации гипотиреоза (чаще всего на фоне аутоиммунного тиреоидита) или развитию йодиндуцированного тиреотоксикоза. В практике кардиолога такими препаратами являются прежде всего амиодарон и содержащие йод рентгеноконтрастные средства, применяющиеся в диагностике сердечно—сосудистых заболеваний. Тактика ведения этих групп пациентов также имеет некоторые особенности.
Эффекты фармакологических
доз йода на щитовидную железу
Рассматривая эффекты влияния избытка йода на щитовидную железу, необходимо помнить о различиях между физиологическими (100—200 мкг/сут.) и фармакологическими дозами йода. Фармакологическими называются дозы, превышающие 1000 мкг (1 мг) в сутки. При рассмотрении влияния йода на функциональную активность щитовидной железы, обычно речь идет об очень высоких дозах йода (десятки и сотни миллиграмм), которые содержатся в таких препаратах, как амиодарон, рентгеноконтрастных средствах, некоторых антисептиках. Экспериментальные данные указывают, что эутиреоидные лица без исходной патологии щитовидной железы сохраняют эутиреоз даже при воздействии больших количеств экзогенного йода. В то же время четыре типа осложнений, как следствие длительного применения фармакологических доз йода, описаны наиболее полно:
- * Йодиндуцированный тиреоидит
* Йодиндуцированный тиреотоксикоз
* Йодиндуцированный зоб
* Йодиндуцированный гипотиреоз.
Эутиреоидные лица с существующими или ранее перенесенными заболеваниями щитовидной железы особенно предрасположены к развитию йодиндуцированного гипотиреоза. Вероятность этого возрастает в случае проживания в регионах без йодного дефицита. В отличие от этого у пожилых лиц с эутиреоидным узловым зобом, проживающих в йоддефицитных регионах, чаще наблюдается индуцированный йодом тиреотоксикоз. У эутиреоидных лиц с тиреоидитом Хашимото часто имеет место нарушение органификации йода в щитовидной железе (маркер — положительный тест с перхлоратом калия), что и объясняет риск развития индуцированного йодом гипотиреоза. Было показано, что введение избытка йода эутиреоидным больным с тиреоидитом Хашимото вызывало гипотиреоз у 60% из них. Гипотиреоз, связанный с повышенным содержанием йода в диете, наблюдался и у больных аутоиммунным тиреоидитом жителей Японии. Уменьшение количества потребляемого йода приводило у этих больных к нормализации уровня ТТГ в сыворотке крови. Помимо развития гипотиреоза, у наблюдаемых пациентов из Японии на фоне приема йода развивался зоб. Главным результатом гистологического исследования всех пунктатов было выявление в основном значительных гиперпластических изменений в фолликулах, которые обычно наблюдаются при повышенной стимуляции со стороны ТТГ. У всех пациентов после прекращения повышенного потребления йода уровень ТТГ в крови нормализовался, зоб исчезал и гистологическая картина ткани щитовидной железы также нормализовалась. Последние исследования из Японии показали восстановление функции щитовидной железы только у пациентов без исходно повышенных антитиреоидных антител. Напротив, гипотиреоз не имел ремиссии после снижения потребления йода у пациентов, проживающих в тех же районах, которые имели сопутствующий аутоиммунный тиреоидит. Гипотиреоз легче индуцируется экзогенным йодом у эутиреоидных лиц, ранее получавших радиоактивный йод или перенесших субтотальную тиреоидэктомию по поводу болезни Грейвса, а также улиц, имевших в анамнезе бессимптомный тиреоидит.
Изучение механизма патогенеза йодиндуцированных аутоиммунных нарушений щитовидной железы может быть произведено на основе исследования пациентов на хронической терапии амиодароном с развитием гипотиреоза. Эта тиреоидная дисфункция наблюдается у 5—32% больных и обычно транзиторна у пациентов без предшествующей тиреоидной патологии. В каждой 200—мг таблетке амиодарона, жирорастворимого бензофуранового соединения, содержится 75 мг йода. Это соединение имеет многомесячный период полураспада в организме, и в процессе его метаболизма ежедневно высвобождается примерно 9 мг неорганического йода. Как и в сообщениях из Японии, перманентный гипотиреоз чаще наблюдается у лиц, принимающих амиодарон, с позитивными антитиреоидными антителами. Исследования показали, что почти 75% эутиреоидных пациентов с наличием антитиреоидных антител до лечения становятся гипотиреоидными при длительном применении амиодарона. Гипотиреоз у этих пациентов ассоциировался со значительным ростом титра антител к тиреопероксидазе. Эти данные позволяют предположить наличие стимулирующего эффекта йода (амиодарона) на тиреоидный аутоиммунитет. Однако возможно, что повышение титра антитиреоидных антител является вторичным эффектом, то есть следствием йодиндуцированного гипотиреоза, вызывающего повышение уровня тиреотропного гормона с последующей стимуляцией синтеза тиреоидных антигенов и/или их высвобождения.
Как уже было сказано выше, у лиц с сопутствующим хроническим аутоиммунным тиреоидитом прием амиодарона может ускорить развитие гипотиреоза. Диагностика этого состояния основана на определении сниженного уровня свободного тироксина и повышенного ТТГ. В клинической картине отмечаются классические признаки гипотиреоза: снижение работоспособности, сухость кожи, зябкость, запоры, сонливость, расстройство внимания, брадиаритмии, отеки. Субклинический вариант может протекать бессимптомно, но сопровождаться дислипидемиями (снижением уровня липопротеидов высокой плотности, повышением уровня липопротеидов низкой плотности и, соответственно, повышением коэффициентов ЛПНП/ЛПВП и общего ХС/ЛПВП) и психическими расстройствами, преимущественно депрессивного характера. Пациенты могут предъявлять жалобы на болезненность в области щитовидной железы. После отмены амиодарона эутиреоз обычно восстанавливается, но на это могут понадобиться месяцы в связи с длительным периодом полувыведения препарата. В случае необходимости лечение амиодароном может быть продолжено, однако пациентам необходимо назначать Эутирокс. Рекомендуется начинать заместительную терапию Эутироксом с минимальной дозы — 25 мкг/сут. с постепенным повышением ее до эффективной под контролем уровня ТТГ. При этом необходимо учитывать риск декомпенсации кардиальной патологии или развития нарушений сердечного ритма и не допускать этого. При субклиническом гипотиреозе вопрос о необходимости проведения заместительной терапии решается индивидуально. Назначение Эутирокса может быть показано при сопутствующем нарушении липидного профиля, депрессии, причем подбирается минимально эффективная доза.
У больных, принимающих амиодарон, особенно у тех, кто проживает в регионах йодного дефицита, как это имеет место в подавляющем большинстве территорий России, часто наблюдается тиреотоксикоз. По всей вероятности, в щитовидной железе таких больных исходно существуют автономные участки и высвобождающийся из амиодарона йод усиливает синтез тиреоидных гормонов в них. Однако тиреотоксикоз наблюдали и у больных без явных признаков исходной патологии щитовидной железы. В некоторых из этих случаев тиреотоксикоз был следствием одной из форм лекарственного тиреоидита — деструктивного процесса в железе, индуцированного, скорее всего, самим амиодароном, а не йодом. Действительно, в опытах in vitro амиодарон оказывал цитотоксическое действие на фолликулярные клетки щитовидной железы. Основными особенностями этой формы амио-даронового тиреотоксикоза являются отсутствие исходных тиреоидных заболеваний, тяжесть тиреотоксикоза, патологические изменения в железе, обнаруживаемые при тонкоигольной аспирационной биопсии или на операции, и повышение концентрации ИЛ—6 в сыворотке. У больных с деструктивным амиодароновым тиреотоксикозом позднее может развиться первичный гипотиреоз. Более того, у таких больных воздействие йода через много лет после отмены амиодарона приводит к развитию индуцированного йодом гипотиреоза.
Лечение обеих форм тиреотоксикоза требует, как правило, отмены амиодарона. При индуцированном йодом гипертиреозе для угнетения синтеза тиреоидных гормонов приходится применять большие дозы антитиреоидных средств. В некоторых случаях не помогают ни метимазол, ни пропилтиоурацил, и для блокады дальнейшего поступления йода в щитовидную железу и освобождения ее от уже накопленных запасов йода необходимо добавлять перхлорат калия или натрия в дозе 250 мг каждые 8 ч. При деструктивной форме тиреотоксикоза, вызываемой самим амиодароном, обычно помогают кортикостероиды. У некоторых больных, у которых, по—видимому, имеется сочетание обеих форм тиреотоксикоза, комбинированная терапия не всегда позволяет добиться успеха и возникает необходимость в тщательно контролируемой тиреоидэктомии. Иногда при упорном амиодароновом тиреотоксикозе применяли плазмаферез, но недавно была показана его неэффективность. Особенности двух форм амиодаронового тиреотоксикоза суммированы в таблице 6.
- что такое ревматизм спины и его симптомы
- с чего нужно начинать строительство частного дома на собственном участке