Что такое цитоплазматические капли
Подробный разбор показателей спермограммы
Спермограмма как клинический анализ крови, со множеством параметров оценки, каждый из которых в отдельности не дает полной картины причин бесплодия. Только комплексная оценка результата врачом прояснит ситуацию с характером заболевания мужских половых органов. Далее вам представлена подробная расшифровка показателей спермограммы.
Показатели спермограммы:
Краткая характеристика: разжижение эякулята способствует дальнейшему продвижению сперматозоидов. Первоначальная вязкая консистенция позволяет спермиям лучше адаптироваться в среде влагалища.
Норма: разжижение происходит в течение 30 – 60 минут после забора анализа (при температуре).
Клиническое значение: медленное разжижение семенной жидкости может быть следствием воспалительных процессов в организме, обезвоживания и даже проблемы с простатой.
Краткая характеристика: критерий используется для предварительной оценки образца, сравнения с нормами.
Норма: полупрозрачная жидкость сероватого цвета.
Клиническое значение: при низком содержании сперматозоидов жидкость становится мутной. Красно – коричневый цвет указывает на содержание эритроцитов в образце (гемоспермия), травмах и опухолях. Желтый цвет появляется при желтухе или приеме некоторых групп витаминов. Зеленоватый оттенок появляется при попадании в образец частичек гноя (пиоспермия). Это является признаком воспаления в мочеполовых путях.
Краткая характеристика: этот параметр отображает активность работы желез дополнительной секреции.
Норма: после 3-7 дневного воздержания объем эякулята не менее 1,5 мл.
Клиническое значение: недостаточный объем эякулята может быть следствием закупорки семенных протоков или врожденной анаммалии развития (если не было нарушений в заборе образца). Большой объем спермы наблюдается при некоторых воспалительных заболеваниях.
Краткая характеристика: интенсивность зависит от наличия спермина, запах может меняться при употреблении алкоголя, курения и продуктов со специфическим ароматом (лук, чеснок).
Норма: специфический, схожий с запахом цветов каштана.
Клиническое значение: изменение запаха может быть признаком урогенитальных инфекций и хронического простатита. Отсутствие запаха — признак недостаточной выработки секрета предстательной железы.
Краткая характеристика: концентрация определяется числом спермиев на единицу объема. Общее количество рассчитывается, исходя из объема исследуемого образца.
Норма: концентрация от 15 млн./1 мл, общее число — 39 млн.
Краткая характеристика: исследуется не менее 200 живых сперматозоидов, считают процент сперматозоидов с прогрессивным и непрогрессивным движением, а также полностью неподвижных.
Норма: прогрессивно-подвижных >38%, вместе с непрогрессивно-подвижными >42%.
Клиническое значение: Сниженная подвижность (астенозооспермия) говорит о нарушениях в хвосте спермиев. Способность мужчины к зачатию (фертильность) понижена.
Краткая характеристика: оценивается целостность мембранной клетки. Особенно важно это при показателе прогрессивной подвижности менее 40%. Выполняется тест путем окрашивания образца (нежизнеспособные клетки пропускают краску сквозь мембрану).
Норма: живых сперматозоидов должно быть более 50%.
Клиническое значение: Подвижный сперматозоид всегда живой. Неподвижный может быть живым или мертвым. Если показатель подвижности в норме, то нет необходимости выполнять исследование на жизнеспособность.
Краткая характеристика: вычисляется соотношение нормальных и патологически измененных половых клеток.
Норма: от 4% от общего количества.
Клиническое значение: выявление морфологически измененных сперматозоидов при наличии жизнеспособных и нормальных в пределах от 4 до 14% может снизить шансы на зачатие. При показателях от 0 до 3% обычно ставится диагноз «тератозооспермия», при котором оплодотворение практически невозможно.
Краткая характеристика: исследуется баланс между щелочной средой желез дополнительной секреции и кислотной — секретом предстательной железы.
Норма: рН 7,2 и ниже.
Клиническое значение: рН Агрегация сперматозоидов
Краткая характеристика: проводится подсчет склеенных между собой неподвижных спермиев и подвижных с другими клетками (слизи, эпителия, незрелых половых).
Норма: допускается незначительное количество.
Клиническое значение: увеличение времени разжижения спермы и высокие значения агрегации специфичны для хронического воспалительного процесса половых желез.
Краткая характеристика: выявляется склеивание между собой подвижных сперматозоидов, оценивается полуколичественно в степени выраженности:
Норма: не обнаружено (-).
Клиническое значение: Агглютинация (склеивание) сперматозоидов нарушает их подвижность. При 3-4 степени агглютинации высока вероятность иммунного бесплодия. Для исключения иммунного бесплодия проводят прямой MAR-тест.
Краткая характеристика: клиническое значение имеет превышение нормальных показателей округлых клеток, состоящих из лейкоцитов, эпителиальных и незрелых половых клеток.
Норма: общее количество не должно превышать 2,5 – 5 млн./1 мл.
Клиническое значение: лейкоциты в поле зрения более 5 означают воспалительный процесс мочеполовой системы (пиоспермия). Незрелые спермии присутствуют в норме не более чем 2% от общего количества сперматозоидов. Если соотношение увеличивается, можно сделать вывод о нарушении сперматогенеза.
Краткая характеристика: клетки, вырабатываемые для борьбы с инфекциями.
Норма: не более 1 млн./мл.
Клиническое значение: превышение говорит о воспалительном процессе в половых органах.
Краткая характеристика: попадают в семенную жидкость при травмах, повреждениях тканей, могут изменять цвет образца (появление красных вкраплений и прожилок).
Норма: эритроциты не обнаружены.
Клиническое значение: наличие эритроцитов признак травмы, острого воспаления, опухолей, хронического простатита и везикулита.
По рекомендациям ВОЗ, если показатели спермограммы в пределах нормы, достаточно одного исследования. Если результаты отличаются от нормы, спермограмма должна быть выполнена повторно через 7 дней, но не позднее 3 недель от первого исследования. Все это время должны соблюдаться рекомендации по подготовке к сдаче спермограммы!
Лаборатория анализа спермы в Красноярске
Расписание приема спермы:
Пн, Вт, Птн — 09:00-11:00, на Затонской 7, в Андро-гинекологической клинике
Предварительная запись по телефону: +7 (391) 201-11-92
Анализ спермы в Андро-гинекологической клинике выполняется на автоматической компьютерной системе анализа спермы «CASA». Она осуществляет объективный количественный анализ образца спермы человека в соответствии с критериями, установленными Всемирной Организацией Здравоохранения (ВОЗ).
Мы проводим следующие виды анализов эякулята:
Cпермограмма — оценка физических свойств эякулята и морфологии сперматозоидов.
MAR-тест — является основным методом определения иммунного фактора бесплодия.
Жизнеспособность сперматозоидов — оценка функциональной патологии сперматозоидов.
Фрагментация ДНК — оценка ДНК сперматозоидов.
Как подготовиться к спермограмме читайте в этой статье
Цены на анализы эякулята смотрите в прайсе «Лаборатория»
Морфология сперматозоидов — как улучшить показатели?
Состояние, при котором нарушается формирование и созревание мужских половых гамет называют тератозооспермией. Для него характерно ухудшение морфологических показателей более чем у половины сперматозоидов. Такие клетки не способны достигнуть яйцеклетки для оплодотворения. Если поврежденный спермий все же оплодотворил женскую гамету, то эмбрион формируется нежизнеспособный, что приводит к самопроизвольному аборту на ранних гестационных сроках.
Можно ли при данной проблеме улучшить морфологию спермограммы? Какие способы наиболее эффективны?
Стаж работы 19 лет.
Что значит плохая спермограмма?
Физические характеристики спермограммы
Морфология сперматозоидов на этом этапе не исследуется. Дальше лаборант изучает сперму под микроскопом. Это один из наиболее важных этапов исследования. Он дает больше всего информации о том, какова морфология спермы.


Основные показатели спермограммы
На этом этапе можно заметить некоторые изменения в морфологии сперматозоидов, например, двойной хвост, или неправильно сформированную акросому. Но лучше всего морфологию сперматозоидов изучать после окрашивания мазка. Также врач проводит оценку подвижности сперматозоидов.
По этому показателю они делятся на 4 категории, обозначающиеся буквами латинского алфавита:
Мнение врача
При наличии плохой морфологии, патологических форм указывается в процентах количество сперматозоидов с патологией головки, жгутика, шейки, а также спермии с цитоплазматической каплей. Чтобы улучшить качество спермы, нужно знать, какие конкретно показатели нарушены и по какой причине.


Как улучшить спермограмму?
Перед назначением лечения проводится тщательная диагностика, позволяющая выявить этиологический фактор, изменивший морфологию эякулята. Главное обследование — спермограмма с морфологией по Крюгеру и MAR-тестом. В большинстве случаев этого достаточно, чтобы врач увидел полноценную картину заболевания и установил причины. При необходимости назначают ультразвуковое исследование мочеполовых органов, гормональную панель, генетическое исследование.
Подробнее о норме и расшифровке спермограммы по Крюгеру читайте в этом материале — примеч. altravita-ivf.ru).
При генетических дефектах гамет, обусловленной наследственной предрасположенностью, способы решения проблемы рассматриваются индивидуально.
Терапевтические направления
Чтобы повлиять на морфологию сперматозоидов необходим комплекс мер. Каким-то единственным методом ситуацию исправить невозможно. Терапия при тератозооспермии направлена на восстановление структуры половых клеток.
Действуют по четырем основным направлениям:
Лечебные мероприятия, подбирающиеся индивидуально, помогут улучшить качество сперматозоидов и восстановить репродуктивную функцию.
Правильное питание
Авитаминоз, дефицит минералов в продуктах питания способствует нарушению сперматогенеза, изменению строения клеток и продукции спермы, образованию неполноценных гамет. Для улучшения морфологического состава семенной жидкости необходим качественный рацион.
Рекомендовано употреблять продукты:
Нужно ограничить потребление слишком жирных и пряных блюд, кофеиносодержащих и газированных напитков, полуфабрикатов. Алкоголь исключить полностью.

Лекарственная терапия
Если одна диета и изменение образа жизни малоэффективно, то дополнительно назначаются препараты, стимулирующие сперматогенез, улучшающие состав спермы, повышающие фертильность.
К таким средствам относятся:
Хорошо зарекомендовала себя физиотерапия, массаж предстательной железы. Процедуры проводятся строго по врачебному назначению при отсутствии противопоказаний. Для полноценного восстановления БАДы и витаминно-минеральные комплексы применяются непрерывным курсом, длительность которого определяется лечащим врачом. Для получения терапевтического эффекта нельзя самостоятельно прерывать курс, увеличивать продолжительность, менять дозировку и режим приема препаратов.
При отсутствии положительных результатов лечения показано ЭКО с ИКСИ. Процедура подразумевает введение генетического отцовского материала в материнскую яйцеклетку, используя специальную иглу.

Образ жизни и профилактика
Для восстановления детородной функции мужчинам с морфологическими изменениями гамет придется пересмотреть образ жизни.
Что нужно поменять или скорректировать:
Ранняя диагностика врожденных аномалий и своевременное лечение является профилактикой бесплодия. Взрослому мужчине нужно проходить профилактические осмотры у андролога или уролога для выявления проблем и их устранения, чтобы не было негативных последствий для детородной функции. Будущий отец должен достаточно отдыхать, чтобы организм успевал восстанавливаться. Исключив негативные факторы можно добиться естественной беременности, если нет тяжелых отклонений в репродуктивном здоровье. При неэффективности терапевтических методов улучшения качества сперматозоидов прибегают к ВРТ.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
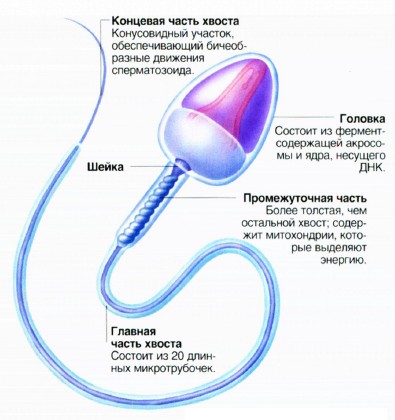
МОРФОЛОГИЧЕСКОЕ СТРОЕНИЕ СПЕРМАТОЗОИДОВ
Для успешного оплодотворения яйцеклетки необходимы сперматозоиды не только обладающие подвижностью, но и имеющие «идеальную» форму. Однако некоторую часть семенной жидкости составляют половые клетки с различными патологиями строения. Поэтому в данном вопросе главное, чтобы количество нормальных сперматозоидов в эякуляте было в пределах норм, принятых ВОЗ. Именно морфологически правильные мужские половые клетки способны пройти по половым путям женщины, найти яйцеклетку и проникнуть в нее.
ВИДЫ СПЕРМАТОЗОИДОВ ПО МОРФОЛОГИИ
Нормальные мужские половые клетки имеют овальную головку, шейку и длинный извивающийся жгутик-хвост. Такие сперматозоиды способны с необходимой скоростью двигаться прямолинейно и оплодотворять яйцеклетку.
Аномальные клетки обладают одним или несколькими патологиями в своем строении. Это может быть слишком большой или маленький размер головки, удвоение хвоста и другие аномалии. Такие сперматозоиды не способны к оплодотворению, а если их доля превышает 96%, то можно говорить о мужском бесплодии и заболевании тератозооспермия. Причин у данного патологического состояния множество. В их число входят хромосомные нарушения, ферментопатии, вирусные инфекции и др.
ОЦЕНКА МОРФОЛОГИИ СПЕРМАТОЗОИДОВ
Выявить наличие и процентные показатели содержания в семенной жидкости нормальных и аномальных форм сперматозоидов можно с помощью лабораторных исследований. Развернутый анализ спермограммы включает в себя:
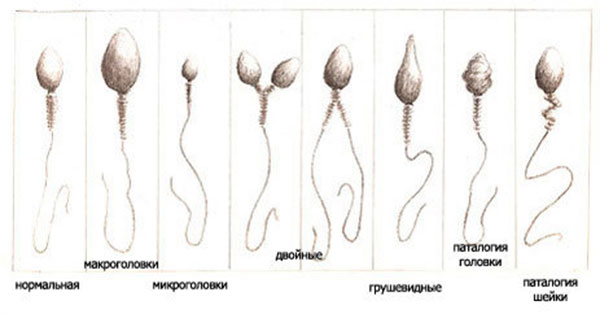
ВИДЫ АНОМАЛИЙ МОРФОЛОГИИ СПЕРМИЕВ
При исследовании сперматозоидов возможно обнаружение некоторых патологических форм.
При этом атипии по определенному типу в сперме как здоровых фертильно мужчин, так и мужчин с нарушением сперматогенеза, могут встречаться в различном соотношении и разных сочетаниях.
Атипичное строение головки может быть выражено несколькими вариантами патологий:
2. Атипичная шейка может быть:
3. Атипичная морфология жгутика:
4. Аномалия в наличии цитоплазматических капель в области головки или шейки, занимающие более половины площади.
Если анализы плохие…
При получении плохих результатов развернутого анализа спермограммы не стоит отчаиваться. Не всегда они свидетельствуют о необратимых патологических изменениях в мужском организме. Такие неблагоприятные факторы, как стресс, токсическое воздействие, прием некоторых лекарственных препаратов, могут также временно ухудшить морфологические показатели сперматозоидов. После устранения таких факторов стоит повторно пройти анализ через некоторое время.
Но даже в случае выявления тератозооспермии и постановки диагноза бесплодия в соответствии со строгими критериями Крюгера на помощь придут современные методы ВРТ. Если показатели нормальных клеток колеблются в пределах 4-14%, то подойдет процедура ЭКО, если же морфологически правильных сперматозоидов менее 4%, то врачи используют метод ИКСИ. Он дает шанс на зачатие даже в случае присутствия в сперме хотя бы одного нормального сперматозоида.
Морфология сперматозоидов по Крюгеру
Как интерпретировать результаты анализа спермы
Зачем нужна морфология по Крюгеру в спермограмме?
Сперматозоидов в эякуляте миллионы, но только один способен оплодотворить яйцеклетку. Через слизь цервикального канала шейки матки проходят только «идеальные» по форме (головка, шейка и хвост) сперматозоиды. Поэтому важно, чтобы такие «идеальные» сперматозоиды встречались в эякуляте. Для оплодотворения нужен только 1 «идеальный» сперматозоид, но в эякуляте их должно быть достаточное количество чтобы пройти все препятствия половых путей женщины. Чем больше в сперме нормальных сперматозоидов, тем выше вероятность наступления беременности. Для выявления нормальных сперматозоидов в эякуляте разработали морфологические критерии (строгие морфологические критерии Крюгера).
Внимание! Врач уролог-андролог может поставить диагноз и назначить лечение мужчине со сниженной фертильностью только при наличии спермограммы с оценкой морфологии по строгим критериям Крюгеру.
Такое исследование является международным стандартом, принятый Всемирной Организацией Здравоохраненияи соответствует принципам доказательной медицины.
Расшифровка оценки по строгим критериям Крюгера*:
Популярные вопросы о морфологии
В чем отличие спермограммы с морфологией по Крюгеру от обычной спермограммы?
Анализ спермы без морфологии по Крюгеру называется предварительная оценка эякулята. В этом случае морфология вообще не оценивается. Такая предварительная оценка нужна например для сдачи MAR-теста, посева спермы или анализа на фрагментацию сперматозоидов и т.д. Т.е. есть анализы, которые без предварительной оценки эякулята вообще не сдаются. Это требование ВОЗ. Тогда можно обойтись такими параметрами как объем, цвет, подвижность и т.д. Когда оценивается фертильный потенциал мужчины или врач выдвигает гипотезу о влиянии плохой морфологии на способность зачать, то всегда сдают спермограмму с оценкой морфологии по строгим критериям Крюгера.
Спермограмма с морфологией по Крюгеру — это расширенная спермограмма?
Слово «расширенная» спермограмма это рекламный термин используемый лабораториями и клиниками или СМИ для привлечения пациентов на исследования эякулята. Это условное название комплекса анализов. Каждая лаборатория по-своему формирует и расширяет объем исследования эякулята. Он может состоять из спермограммы с морфологией по Крюгеру и дополнен каким-либо другим исследованием. Это может быть: иммунологический фактор бесплодия (MAR тест), или фрагментация ДНК сперматозоидов, или исследование нуклеопротеинов в сперматозоидах, или исследование активных форм кислорода, или все сразу. Поэтому лучше уточнить у администратора, что входит в список «расширенной» спермограммы непосредственно в конкретной клинике или лаборатории.
Какой максимальный процент нормальных сперматозоидов может быть в эякуляте?
В 2001г Menkveld R. et al опубликовал данные исследования, где исследовались мужчины из пар с нарушением сперматогенеза и фертильные мужчины. Для оценки эякулята мужчин применялись критерии ВОЗ. Используя эти критерии, было выявлено содержание нормальных сперматозоидов у всех категорий мужчин от 0 до 30%, за редким исключением образец спермы содержал более 25% нормальных клеток. Следовательно, в исследовании эякулята выполненому по рекомендациям ВОЗ от 2010 года может быть выявлено не более 30% нормальных форм сперматозоидов.
Врач сказал, что у мужа плохая морфология. Как можно ее улучшить?
Поскольку сперма восприимчива к влиянию внешних факторов, улучшая эти самые факторы, мы можем влиять на качество спермы и в частности, морфологического строения сперматозоидов. Обычно этого можно добиться без использования лекарств.
Шаг №1. Устранение негативных факторов. Отказ от вредных привычек.
Курение, кофеин и алкоголь отрицательно влияют на форму сперматозоидов.
Обязательно нормализуйте и оптимизируйте свое питание. Оно должно быть сбалансированным, а для мужчин с лишним весом, способствовать его снижению, т.е. диетическим.
Шаг№2. Восполнение недостающих элементов
Витамины. Недавние исследования подтвердили эффективность витамина C, E, коэнзима Q10 и ликопина в процессе улучшения морфологии сперматозоидов.
Добавки. Аргинин и L-карнитин являются наиболее изученными аминокислотами в вопросе влияния на сперму мужчины. Исследования показывают, что они предотвращают появление аномальных форм, а значит их тоже стоит принимать для улучшения показателей морфологии.
О дозировках и длительности приема обязательно консультируйтесь с лечащим врачом. У каждого витамина и БАД есть свои негативные последствия.
У меня плохая морфология (тератозооспермия), но жена забеременела. Какие последствия будут для ребенка?
Может ли сперма с малым числом нормальных сперматозоидов повысить риск выкидыша? – Да, может. Плохая морфология эякулята повышает риск репродуктивных потерь (выкидыш) на ранних сроках. На развитие плода в основном влияют хромосомные и генетические факторы. Хромосомные и генетические факторы можно выявить в программе ВРТ при исследовании материала полученного при предимплантационной биопсии плода (PGD). В естественном цикле оплодотворения выявить патологию развития плода можно в процессе скрининговых исследований на всех сроках беременности.
Расширенная спермограмма или спермограмма по Крюгеру
Расширенная спермограмма – это исследование эякулята, которое помимо обычной спермограммы включает в себя и подробную морфологическую оценку сперматозоидов по строгим критериям Крюгера.
Она позволяет установить, не только общую информацию об эякуляте (количество, подвижность, вязкость, кислотность и т.д.), но и сколько в сперме мужчины содержится сперматозоидов с идеальным морфологическим строением.
Данный показатель рассчитывается в процентах. Параллельно определяется количество патологических форм сперматозоидов.
Зачем проводят анализ?
Расширенная спермограмма не входит в перечень обязательных анализов для диагностики бесплодия. Данное исследование назначается врачом в случае необходимости. Оценку морфологии сперматозоидов по критериям Крюгера проводят с целью оценки фертильности мужчины, установления причин бесплодия, а также в рамках подготовки к ЭКО.
Согласно данным разных авторов, количество морфологически правильных сперматозоидов в эякуляте должно составлять от 40 до 60% для возможности оплодотворения естественным путем. В то же время содержание мужских половых клеток с идеальной морфологией, согласно норме ВОЗ – не менее 4%. Идеальная морфология определяется по критериям Крюгера. Она включает оценку структуры не только головки сперматозоида, но также хвоста и шейки.
С помощью расширенной спермограммы врач может определить, требуется ли мужчине ИКСИ (интраплазматическая инъекция сперматозоида), или же в его эякуляте достаточно полноценных половых клеток, чтобы оплодотворение в пробирке произошло без этой процедуры. При концентрации идеальных морфологических форм менее 4% рекомендовано ИКСИ.
Критерии идеального морфологического строения
При обычной спермограмме нормальным считается сперматозоид, у которого нет отклонений в строении головки. По Крюгеру идеальную структуру должны иметь все части мужской половой клетки. Критерии, по которым специалист определяет морфологию:
Патологической считается морфология сперматозоида, у которого:
При подсчете соотношения правильных и неправильных в морфологическом отношении сперматозоидов не учитываются незрелые формы. Они отличаются расположением цитоплазматической капли в области шейки.
Как сдается расширенная спермограмма по Крюгеру?
Перед тем, как сделать спермограмму по Крюгеру, мужчине необходимо в течение 4-5 дней воздерживаться от эякуляции, употребления спиртных напитков, походов в баню и сауну. Как правильно подготовиться к сдаче спермы можно посмотреть здесь.
В ВитроКлиник спермограмму по Крюгеру изучают врачи эмбриологи, что позволяет оценить не только морфологию сперматозоидов, но и их оплодотворяющую перспективу.
Расшифровка расширенной спермограммы
Изучение полученной семенной жидкости производят в эмбриологической лаборатории, под электронным микроскопом. Результат расширенной спермограммы выдаётся на двух бланках: обычная спермограмма и спермограмма по Крюгеру.
При расширенной спермограмме оценку производят по следующим параметрам:
Определяется также в процентах количество сперматозоидов с патологией:
При оценке морфологических свойств оценивают строение и форму спермиев. Здоровые и способные к оплодотворению сперматозоиды имеют овальную головку и чуть извилистый хвостик.
Патологические формы сперматозоидов из-за своего аномального строения не могут оплодотворить яйцеклетку, соответственно зачатие в этом случае не происходит.
Патологические сперматозоиды есть в семенной жидкости любого мужчины, но если их становится слишком много, то вероятность успешного оплодотворения яйцеклетки резко снижается. То есть, чем больше в семенной жидкости мужчины содержится патологических спермиев, тем меньше вероятность наступления беременности у женщины.
Хотя результаты расширенной спермограммы не позволяют однозначно установить причину бесплодия, иногда её можно предположить, исходя из морфологического строения сперматозоидов. Например, большое количество половых клеток с двумя хвостами или головками обычно свидетельствует о вирусных инфекциях. Чрезмерное количество незрелых форм сперматозоидов указывает на варикоцеле или слишком частые половые акты. На основании результатов анализа можно предположить некоторые генетические патологии.
Если при расширенной спермограмме обнаруживаются какие-либо отклонения от нормы, то врач обычно назначает повторную спермограмму, которую проводят через 15-30 дней после первой. В случае повторного подтверждения результатов доктор назначает лечение.
Если выявленная патология не поддается лечению, то пациенту могут быть предложены альтернативные методы зачатия, например, использование внутриматочной инсеминации или ЭКО.