что такое пробежки в сердце
Что такое желудочковая экстрасистолия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
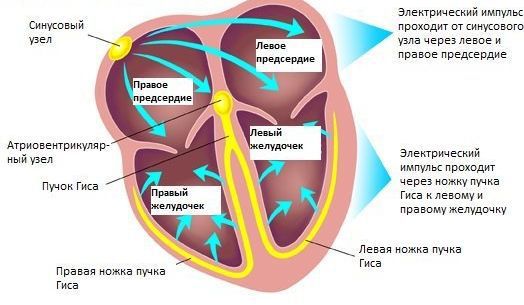
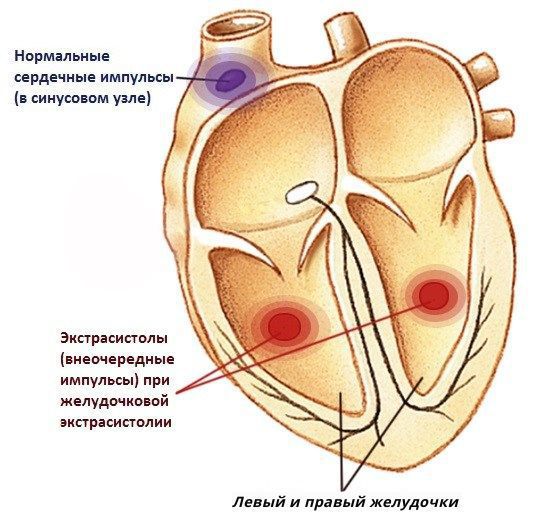
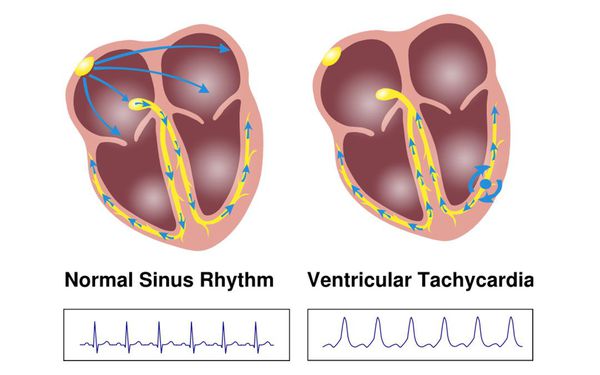
В норме сердце работает упорядоченно благодаря главному водителю ритма, который называется синусовым узлом. Иногда в сердце возникает неправильная (эктопическая) активность не из синусового узла, а из нижележащих отделов проводящей системы сердца, способных самостоятельно создавать электрические импульсы. Такая активность нарушает правильный сердечный ритм, именно это явление названо экстрасистолией.
В зависимости от того, откуда исходит неправильная электрическая активность, внеочередные импульсы (экстрасистолы) бывают наджелудочковыми и желудочковыми. Желудочковая экстрасистолия (ЖЭС) — нарушение сердечного ритма, при котором дополнительный очаг или очаги возбуждения расположены в левом или правом желудочках сердца (ствол пучка Гиса, его разветвление, правая и левая ножки пучка Гиса, волокна Пуркинье).
Причины ЖЭС можно разделись на четыре группы.
2. Некардиальные, связанные с внесердечными заболеваниями.
3. Функциональные, связанные с курением, стрессом, употреблением большого количества кофеина или спиртных напитков. Эти факторы повышают активность симпатико-адреналовой системы и приводят к накоплению катехоламинов (адреналина, норадреналина и др.), которые резко повышают возбудимость миокарда. В данном случае прослеживается чёткая связь с провоцирующим фактором, но органических изменений в сердечной мышце не выявляется.
4. Выделяют также идиопатическую ЖЭС, когда нет связи данной аритмии с заболеваниями или другими факторами.
Симптомы желудочковой экстрасистолии
При желудочковой экстрасистолии пациент обычно жалуется на замирание сердца, перебои в его работе, бултыхания и толчки в области сердца. Могут возникать боли в грудной клетке в атипичном месте, слабость, головокружения. Однако в ряде случаев человек не ощущает аритмию и не предъявляет жалоб.
В зависимости от течения ЖЭС, её причин и сопутствующих заболеваний симптомы могут быть различными.
Кроме этого, нарушение сердечного ритма может вызвать у пациента чувство тревоги, боязнь умереть, а в более тяжёлых случаях — панику.
Жалобы на перебои в работе сердца при экстрасистолии могут быть связаны с действием провоцирующих факторов (курение, алкоголь, чрезмерная физическая нагрузка и пр.) и/или обострением заболевания, ставшего причиной экстрасистолии. Однако симптомы аритмии могут появляться и вне связи с какими-либо провоцирующими факторами.
Патогенез желудочковой экстрасистолии
Формирование экстрасистол (а точнее раз витие активного эктопического очага, вырабатывающего экстрасистолы), происходит из-за разности потенциалов между соседними миокардиальными волокнами или их группами. Разность потенциалов в свою очередь вызвана разбалансированным соотношением симпатических и парасимпатических влияний на миокард (например, при ВСД, возникновении участков некроза сердечной мышцы при инфаркте миокарда, появлении электрической нестабильности в миокарде при его ишемии на фоне хронических форм ИБС).
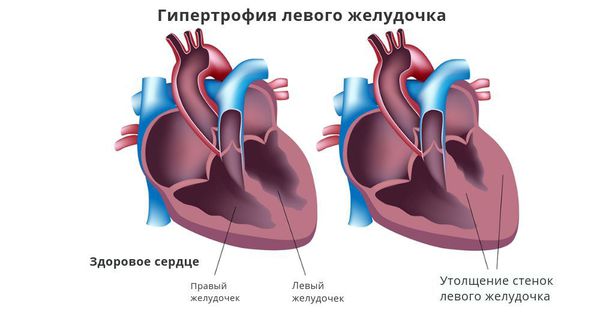
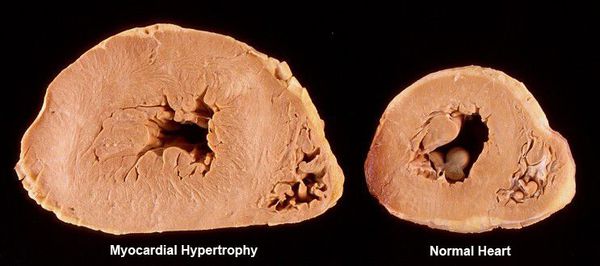
При артериальной гипертензии возникновение и тяжесть желудочковой экстрасистолии обычно чётко взаимосвязано со степенью гипертрофии (утолщением стенок) левого желудочка. Провоцирующим фактором при наличии гипертрофии может стать приём калийсберегающих диуретиков (мочегонных препаратов) без контроля уровня калия в крови.
Если у пациента хроническое лёгочное сердце, экстрасистолия преимущественно будет правожелудочковой. Она отражает хроническую перегрузку правых отделов сердца.
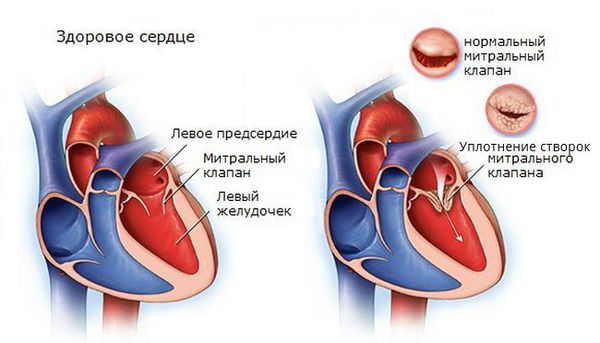
При пролапсе митрального клапана (обычно при наличии удлинённого интервала QT и/или дополнительных хорд) желудочковая экстрасистолия чаще встречается на фоне миксоматозной дегенерации клапана (уплотнения створок митрального клапана) и митральной регургитации (обратного тока крови из левого желудочка в левое предсердие).
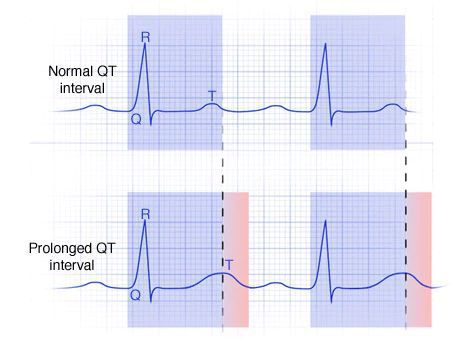
Аритмогенное действие лекарств (в первую очередь антиаритмиков IА, IC и III классов) и гипокалиемии реализуется в основном через удлинение интервала QT.
Генетически детерминированные заболевания относят к разряду каналопатий — болезней, обусловленных патологией белка ионных калиевых, реже натриевых каналов (врождённое удлинение интервала QT). Предполагается, что при аритмогенной дисплазии правого желудочка у гетерозиготных детей первичное поражение миокарда происходит в результате воздействия вирусов. В дальнейшем наблюдается прогрессирующее его замещение жировой и фиброзно-жировой тканью. В связи с неблагоприятным прогнозом, связанным с развитием резистентных к лечению аритмий и правожелудочковой недостаточности, таким больным показана трансплантация сердца.
Среди генетических заболеваний выделяют также катехоламининдуцированную триггерную полиморфную желудочковую тахикардию. Её относят к патологиям с первичной электрической нестабильностью миокарда у молодых пациентов без структурного нарушения сердца. Изучаются генетические маркеры заболевания.
Классификация и стадии развития желудочковой экстрасистолии
Классификация желудочковой экстрасистолии очень важна для выбора тактики лечения и определения прогноза заболевания. Экстрасистолы различают по следующим признакам:
По частоте возникновения:
По плотности:
По ритмичности появления одиночные экстрасистолы могут быть по типу бигеминии (каждое второе сокращение является экстрасистолой), тригеминии и квадригеминии (каждый третий и четвертый комплекс является внеочередным).
По расположению в желудочках:
По локализации эктопического очага возбуждения:
J.T. Bigger (1984) предложил прогностическую классификацию аритмий. По степени опасности и риску внезапной смерти он выделил три категории.
Классификация Лауна — Вольфа (она была создана для больных с инфарктом миокарда) построена по морфологическому принципу и отражает нарастание клинической значимости желудочковых экстрасистол:
0 — отсутствие желудочковых экстрасистол;
1 — редкие, монотопные (до 30 в час);
2 — частые, монотопные (более 30 в час);
4А — спаренные; 4Б — залповые (пробежки желудочковой тахикардии из трёх комплексов и более);
Осложнения желудочковой экстрасистолии
Желудочковая экстрасистолия может усугублять основное заболевание сердца, на фоне которого она возникла. Также встречаются и другие осложнения и последствия ЖЭС.
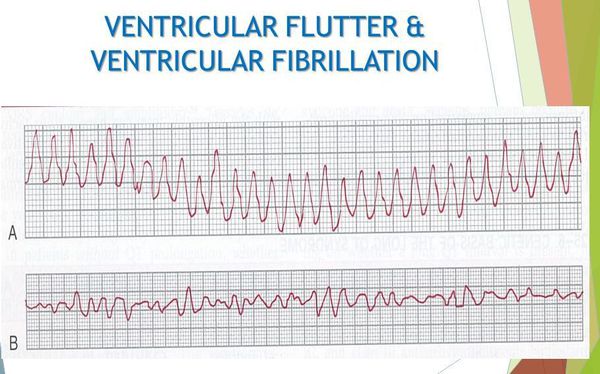
Важно отметить, что у пациентов с желудочковыми экстрасистолиями высоких градаций по классификации Лауна — Вольфа (преимущественно классов 4 и 5), с устойчивыми (более 30 секунд) пароксизмами желудочковой тахикардии возможны такие осложнения, как трепетание и фибрилляция желудочков, которые опасны высоким риском смертельного исхода.
При трепетании желудочки начинают сокращаться с частотой 230-310 ударов в минуту, при фибрилляции сокращение желудочков происходит с частотой 460 ударов в минуту в хаотичном порядке. В этот момент камеры сердца не способны перекачивать кровь, что приводит к недостатку кислорода в головном мозге.
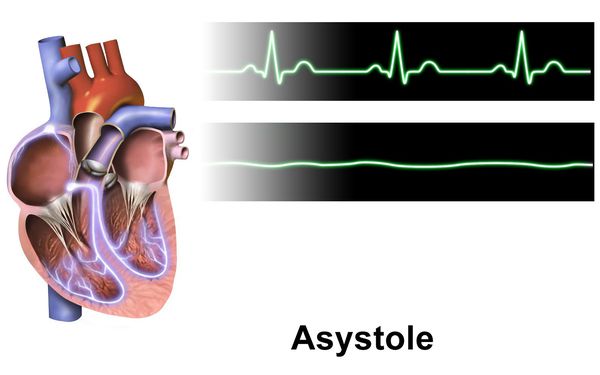
Есть вероятность развития асистолии (остановки сердца), которая может привести к смерти, если вовремя не провести реанимационные действия. Опасность заключается ещё и в том, что асистолия иногда возникает внезапно.
Прогноз жизни этих пациентов крайне неблагоприятен, а их лечение должно ставить своими целями не только устранение тяжёлых пароксизмов, но и продление жизни (вторичная профилактика).
Диагностика желудочковой экстрасистолии
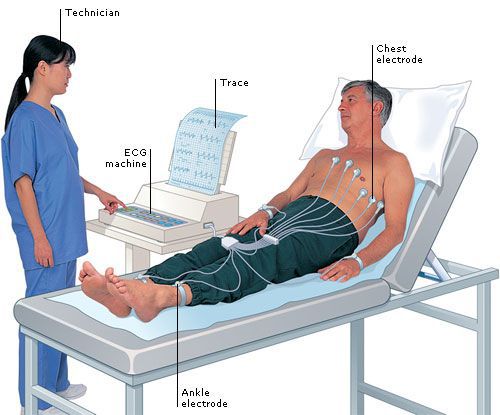
Диагноз желудочковой экстрасистолии подтверждается на основании объективного обследования, данных аускультации (выслушивания) сердца, проведения электрокардиографии (ЭКГ), суточного ЭКГ-мониторирования по Холтеру.
При объективном обследовании обращает на себя внимание выраженная пульсация вен шеи, возникающая при преждевременном сокращении желудочков. Характерной чертой является неравномерный пульс с длинной паузой после внеочередного сокращения сердца. При аускультации можно услышать аритмичные сердечные тоны с изменением звучности I тона (обусловлен звуком закрытия митрального и трикуспидального клапанов и появляется во время сокращения желудочков ), расщеплением II тона ( появляется через короткий промежуток времени после первого во время расслабления сердца, обусловлен закрытием клапанов аорты и лёгочной артерии ). Подтвердить диагноз желудочковой экстрасистолии можно только с помощью инструментальных исследований.
При подозрении на ЖЭС пациенту в первую очередь проводится ЭКГ-исследование, которое позволяет зафиксировать внеочередной комплекс QRS.
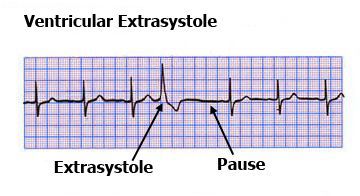
Характерные признаки желудочковой экстрасистолы: отсутствие предсердного зубца Р, расширение и деформация самого желудочкового комплекса, противоположное (дискордантное) направление зубца T по отношению к QRS-комплексу, а после него идёт полная компенсаторная пауза (изолиния).
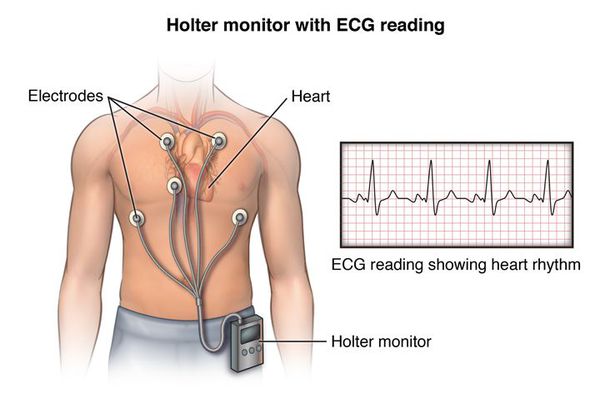
Нужно отметить, что ЭКГ проводится в короткий промежуток времени и не всегда в этот момент возникает внеочередное возбуждение, поэтому данный метод не позволяет выявить проблему в 100 % случаев. Для установления диагноза обязательно должно применяться суточное или более длительное (например, в течение двух суток) мониторирование ЭКГ, которое называется холтеровским (по фамилии автора Нормана Холтера, предложившего эту методику).
После записи и расшифровки специалистом данных ЭКГ-мониторирования становится возможным:
Показанием к проведению чреспищеводной стимуляции сердца (ЧПСС) или электрофизиологического исследования (ЭФИ) может стать необходимость установления механизма и места возникновения экстрастимула (при частой монотопной желудочковой экстрасистолии).
Лечение желудочковой экстрасистолии
После обнаружения у пациента желудочковой экстрасистолии лечение должно быть выбрано с учётом симптомов и наличия опасных видов экстрасистол.
Тактика ведения пациентов с желудочковой экстрасистолией залючается в следующем:
Выделяют несколько основных направлений лечения в зависимости от течения, формы и выраженности ЖЭС.
1. Если у человека нет жалоб, а при исследовании выявляются редкие одиночные мономорфные преждевременные желудочковые комплексы, не вызывающие нарушения гемодинамики, особой терапии не требуется. В этом случае пациенту стоит отказаться от кофеинсодержащих и спиртных напитков, исключить курение, наладить режим дня, обеспечить полноценный сон и отдых. Если есть какие-либо нарушения функций организма, связанные с недостаточной подвижностью, нужно увеличить физическую активность в соответствии с возможностями организма. В то же время необходимо исключить чрезмерные физические нагрузки (поднятие тяжестей, занятия тяжёлой атлетикой). В рацион питания необходимо включать продукты, богатые калием и магнием: они оказывают благоприятное влияние на сердечно-сосудистую систему.
2. При выявлении приступов экстрасистолии, которые со провождаются клинической симптоматикой, но не нарушают гемодинамику и имеют доброкачественное течение, в первую очередь назначают бета-адреноблокаторы («Бисопролол», «Метопролол»). Иногда, особенно при функциональной желудочковой аритмии на фоне вегето-сосудистой дистонии и стрессовых состояний, в комплексном лечении помогают препараты с седативным («Валемидин», «Валериана») и противотревожным действием («Стрезам», «Адаптол»), препараты магния («Магнерот», «Магне В6 форте»). Необходимо подчеркнуть, что количество ЖЭС учитывается при определении степени её злокачественности. Частая (до 1000 и более в сутки) желудочковая экстрасистолия сама по себе, даже при отсутствии очевидного заболевания сердца, является показанием к проведению антиаритмической терапии.
3. При ЖЭС злокачественного характера необходимо назначение высокоэффективных препаратов, таких как «Амиодарон» и «Соталол». Иногда их сочетают с поддерживающими дозами бета-адреноблокаторов. Лечение обычно проводится в условиях стационара, под контролем ЭКГ. В стационаре больше возможностей, чтобы скорректировать гемодинамику и значительно уменьшить риск летального исхода у больных с нарушениями ритма сердца.
Антиаритмики I класса не следует принимать, если у больного имеются следующие патологии:
Практически важным является вопрос о длительности антиаритмической терапии. У пациентов со злокачественными желудочковыми аритмиями терапия антиаритмиками должна проводится неопределённо долго, в большинстве случаев пожизненно. При менее злокачественных нарушениях ритма лечение должно продолжаться до нескольких месяцев с возможностью постепенной (ввиду опасности синдрома «рикошета») его отмены. После прекращения постоянной терапии больному даются рекомендации всегда носить с собой успешно использованный антиаритмик и принимать его в случае возобновления перебоев в работе сердца.
4. При желудочковой экстрасистолии возможно хирургическое лечение. Показанием к оперативному вмешательству являются:
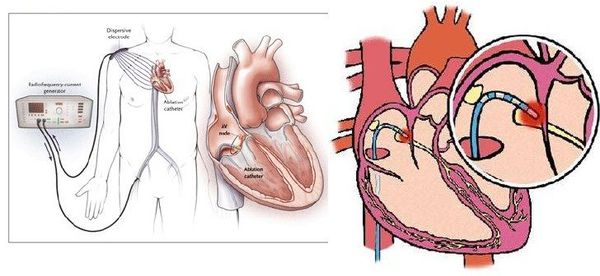
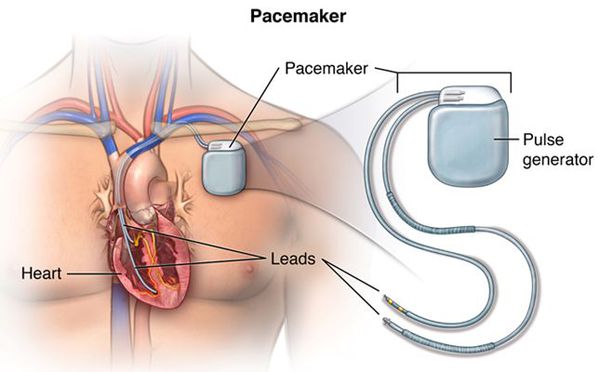
Возможна также установка элктрокардиостимулятора (ЭКС). ЭКС представляет собой устройство с электродами, которые в ходе операции крепятся к желудочку и предсердию. Электроды создают электронные импульсы, заставляющие миокард сокращаться. Кардиостимулятор, по сути, заменяет синусовый узел, отвечающий за ритмичность. Он избавляет человека от экстрасистолии и позволяет вернуться к полноценной жизни.
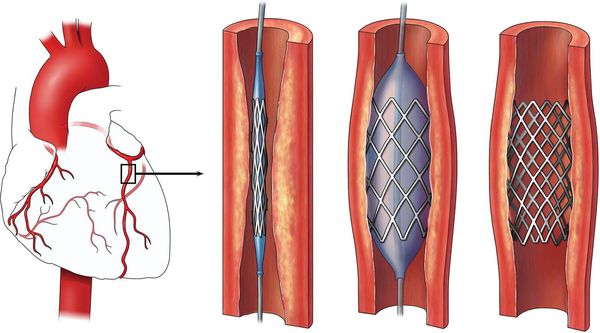
При острой и хронической ишемической болезни сердца развитие желудочковой аритмии напрямую связано с ишемией миокарда. В связи с этим хирургическая реваскуляризация миокарда (стентирование, аорто-коронарное шунтирование) может улучшить электрическую стабильность и снизить вероятность развития желудочковых нарушений ритма.
У больных с высокой вероятностью внезапной смерти и застойной сердечной недостаточностью главным методом лечения остается пересадка сердца.
Прогноз. Профилактика
На прогноз течения желудочковой экстрасистолии влияет её форма, наличие морфологической патологии тканей сердца и нарушений гемодинамики.
Функциональные и идиопатические единичные несвоевременные сокращения миокарда не угрожают здоровью и жизни человека. Как правило, больные с доброкачественным течением желудочковой экстрасистолии без органических патологий сердца живут долго.
Частая полиморфная ЖЭС, которая развивается на фоне органического поражения сердца, при отсутствии лечения может вызвать сердечную недостаточность и привести к внезапному летальному исходу. Этот вид желудочковой экстрасистолии представляет угрозу для жизни человека. Именно поэтому всем пациентам с признаками нарушения сердечного ритма необходимо вовремя прийти к специалисту. Также важно периодически проходить профилактический осмотр у кардиолога с целью выявления заболевания на ранней стадии.
Для профилактики желудочковой экстрасистолии рекомендуется проводить следующие мероприятия:
Тахикардия у детей
Содержание статьи
Тахикардия – это нарушение у ребенка ритма сердца, учащенное сердцебиение. У детей разных возрастов – разные нормы по числу сердечных сокращений в минуту:
Что значит тахикардия у ребенка?
Детские кардиологи считают заболеванием, когда число ударов сердца в минуту превышает норму на 20-30.
На заметку! В синусовом узле в правом предсердии зарождается импульс, который распространяется на предсердия и заставляет их сокращаться. Импульс на короткое время задерживается в атриовентрикулярном узле между желудочками и предсердиями и передается на желудочки, вызывая их сокращение. Синусовый узел самостоятельно создает импульсы внутри себя с определенной частотой. Это называется «синусовый ритм».
Тахикардия – это не самостоятельное заболевание, а признак какой-то другой патологии. Однако бывает физиологическая тахикардия, которая возникает при физической нагрузке, эмоциональном возбуждении, во время еды, при подъеме температуры тела. Это состояние совершенно неопасно и не угрожает жизни ребенка. Тахикардия может возникать даже у новорожденного ребенка, если он смеется, старается совершать новые для него движения и др.
Разновидности нарушений ритма сердцебиения
Тахикардия делится на три основных типа:
Причины заболевания
Рассмотрим отдельно причины патологии у грудных детей и дошкольников, школьников, подростков.
Грудные младенцы и дошкольники
У грудных детей выраженной тахикардией считается ЧСС более 200 в минуту. У дошкольников – в зависимости от возраста, более чем:
Причинами могут быть:
Часто дошкольники не хотят делать ЭКГ и вообще идти к врачу, они капризничают, беспокоятся, плачут. В таких условиях электрокардиограмма обязательно покажет, что у ребенка тахикардия. Поэтому исследование лучше проводить во время сна или после максимального успокоения.
Дети дошкольного возраста
Показатели выраженной тахикардии – следующие (более чем ударов в минуту):
Основные причины повышения ЧСС в этом возрасте – это эмоциональные и физические нагрузки. Однако есть ряд заболеваний, которые дают такую симптоматику в этой возрастной группе:
При двух последних синдромах тахикардия не синусовая. При синдроме Вольфа-Паркинсона-Уайта она суправентрикулярная, а ЧСС повышается до показателей более 140 ударов в минуту. При удлиненном интервале Q-T появляются пароксизмы (усиление) желудочковой тахикардии, при этом могут случаться обмороки, а ЧСС увеличивается до более чем 140 в минуту. Источник:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6595346/ Ranjit I. Kylat and Ricardo A. Samson Permanent junctional reciprocating tachycardia in infants and Children // J Arrhythm. 2019 Jun; 35(3): 494–498
Подростки
О выраженной тахикардии в этом возрасте говорят, когда пульс становится больше, чем (ударов в минуту):
Основные причины повышения значений ЧСС у подростка:
Симптомы тахикардии у детей
Симптоматика и ее интенсивность варьируются, в зависимости от вида заболевания и его продолжительности.
Основные проявления:
Методы диагностики
Лечение заболевания
Как лечить тахикардию, будет понятно после того, как у ребенка выявят ее причину. Лечением такой патологии занимается кардиолог и другие узкопрофильные специалисты, в зависимости от результатов обследования. Например, при проблемах со щитовидной железой это будет эндокринолог.
Важно! Если вы обнаружили у ребенка тахикардию, то до консультации с врачом исключите из его рациона любые стимуляторы – чай, кофе, шоколад, максимально оградите от стрессов.
Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию. Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца.
Что делать, если у ребенка приступ тахикардии, до приезда врачей?
Пока не приехала «скорая», есть несколько способов облегчить состояние ребенка:
Самое главное – успокоить ребенка, открыть окно или форточку, чтобы в помещение шел свежий воздух. Затем можно принять следующие меры:
Профилактика болезни
Чтобы не только сердце, но и весь организм был крепким и здоровым, нужно в первую очередь нормализовать рацион. Необходимо исключить все кофеинсодержащие напитки, а также шоколад, жареную пищу и уменьшить количество сахара. Самая лучшая диета – растительно-молочная. Полезны фруктовые соки, свежие овощи. Подкрепить эффект от диеты помогут витаминные комплексы. Ребенку обязательно нужно принимать магний и калий, которые нормализуют сердечный ритм. Предварительно проконсультируйтесь с врачом. И обязательно включите в дневной распорядок ребенка умеренные физические нагрузки, например утреннюю гимнастику. Она стимулирует работу сердца и повышает его стойкость к выбросу избыточного количества адреналина. В итоге снижается раздражительность, нормализуется эмоциональный фон. При этом нельзя перенапрягаться, любые занятия должны быть умеренными. Очень полезно, например, плавание.