что такое перибронхиальная инфильтрация легочной ткани
Другая пневмония, возбудитель не уточнен (J18.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включены описания пневмонии, по различным признакам утерявшие свое классификационное значение по МКБ-10 или не имевшие его, или спорные, но традиционно применяющиеся в некоторых врачебных сообществах при описании диагноза «пневмония». Если в описании диагноза «пневмония» присутствует хотя бы один из описательных признаков, упомянутых в названии подрубрики (см. J12-J18.2), кодировка производится по одной из этих рубрик/подрубрик.
Традиционно некоторыми врачебными сообществами при формулировке диагноза до сих пор используются следующие термины:
— мигрирующая;
— паравертебральная;
— прикорневая;
— массивная;
— двусторонняя;
— деструктивная;
— гнойная;
— септическая.
Этиология и патогенез
В зависимости от особенностей локализации воспалительного процесса в межуточной ткани легкого различают 3 формы межуточной пневмонии:
3. Межальвеолярная (интерстициальная) пневмония по своей этиологии, патогенезу и морфологическим проявлениям занимает особое место среди межуточных пневмоний. Данная форма может присоединяться к любой из острых пневмоний, в этих случаях она имеет острое течение и преходящий характер. Интерстициальная пневмония при хроническом течении может быть морфологической основой интерстициальных болезней легких.
ТУБЕРКУЛЕЗ БРОНХОВ — проблемы патогенеза и дифференциальной диагностики
Как проявляется неосложненный локальный туберкулез бронхов? С какими заболеваниями следует дифференцировать туберкулез бронхов? Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
Как проявляется неосложненный локальный туберкулез бронхов?
С какими заболеваниями следует дифференцировать туберкулез бронхов?
Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
На примере туберкулеза бронхов можно наглядно представить, к каким последствиям может привести неполное и одностороннее представление о патогенезе патологического процесса в легких при туберкулезе. В самом деле, туберкулез бронхов большинство фтизиатров до сих пор относят к осложнениям туберкулеза внутригрудных лимфатических узлов или легких [11, 12].
Между тем бронхиальное дерево, широко сообщаясь с внешней средой и участвуя наряду с другими органами внешней экскреции в элиминации из организма чужеродных частиц, подвергается большому риску бактериального заражения как извне — аэрогенным путем, так и изнутри — лимфогематогенным. При этом мигрирующая в макроорганизме инфекция может быть в латентном состоянии и не проявляться локальными изменениями. На факт аэрогенного заражения стенки мелких бронхов туберкулезом с последующим развитием легочных очагов первичного аффекта, а также очагового и инфильтративного туберкулеза легких еще в 1904 году обратил внимание А. И. Абрикосов [1]. В 1955 году П. Гали с сотрудниками установили, что частой причиной формирования туберкулемы легкого становится казеозный панбронхит мелкого хрящевого бронха [13]. Позже А. Хузли [17] и М. В. Шестерина [12] убедительно доказали лимфогематогенный путь возникновения туберкулеза стенки более крупных ветвлений бронхиального дерева. В дальнейшем появилось немало исследований, касающихся различных клинико-морфологических вариантов туберкулеза бронхов, которые были не осложнением туберкулеза легких или внутригрудных лимфатических узлов, а ведущей и нередко единственной локализацией туберкулеза органов дыхания [5, 6, 7, 8, 14, 15, 18, 19, 20].
Между тем из-за господствующего представления о том, что туберкулез бронхов является осложнением других форм туберкулеза органов дыхания, локальные его проявления, как правило, своевременно не диагностируются, а осложненные формы заболевания часто принимаются за неспецифическую легочную патологию или трактуются как другие формы туберкулеза органов дыхания.
В то же время туберкулез бронхов как ведущая локализация инфекционного процесса встречается во фтизиатрической практике нередко. Так, среди вновь поступивших за последние два года в терапевтические отделения клиники фтизиопульмонологии ЦКБ МПС 829 больных с различными формами туберкулеза органов дыхания у 130, то есть в 15,8% случаев, туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания.
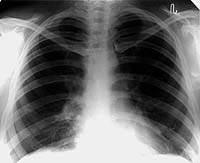 |
| Рисунок 1. Рентгенограмма легких больной С. 30 лет. Патологические изменения не выявляются. Жалобы на сильный кашель со скудной мокротой. В мокроте МБТ+. Бронхоскопия — язвенный туберкулез слизистой правого главного бронха. Браш-биопсия — МБТ+, клетки туберкулезной гранулемы |
В зависимости от того, поражена туберкулезом стенка сегментарного-субсегментарного бронха или крупного его ветвления (долевого, промежуточного, главного), клиническое течение заболевания будет неодинаковым. Но и в том и в другом случае крайне редко (по нашим данным, менее чем в 1% случаев) удается выявить туберкулез слизистой субсегментарных и более крупных бронхов в ранней и неосложненной фазе течения заболевания. Причина в том, что симптоматика его ничем не отличается от признаков затяжного или рецидивирующего бронхита и характеризуется кашлем со скудной мокротой, более выраженным при поражении стенки главного и долевого бронха, в комочках мокроты не постоянно, а лишь периодически, нередко только методом посева удается обнаружить микобактерии туберкулеза (МБТ). Рентгенологическое обследование органов грудной клетки патологии не выявляет. Вот почему ранняя диагностика неосложненного течения туберкулеза бронхов требует тщательного и многократного исследования мокроты на МБТ методом не только бактериоскопии, но и посева у всех больных с затяжным, рецидивирующим и хроническим бронхитом.
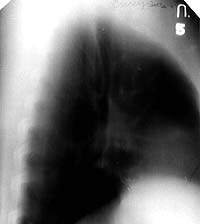 |
| Рисунок 2. Боковая томограмма правого легкого той же больной (срез 5 см). В корне правого легкого увеличенные лимфатические узлы не определяются. Аденогенный генез туберкулеза бронхов исключен |
Проведенная после обнаружения в мокроте МБТ фибробронхоскопия позволяет установить локализацию процесса и его форму: локальный катаральный эндобронхит, инфильтративный, язвенный, а иногда и рубцовый туберкулез слизистой бронха (рис. 1 и 2).
Осложненные формы туберкулеза бронхов, по нашим данным, почти в 3/4 случаев протекали с поражением субсегментарных и сегментарных бронхов.
Чаще всего (46,9% случаев) туберкулез субсегментарных бронхов диагностируется в клинике в фазе обострения заболевания, протекающего с экссудативной воспалительной реакцией и выраженной перибронхиальной инфильтрацией легочной ткани. Для него характерно острое или подострое начало заболевания, интоксикация, кашель с небольшим количеством слизисто-гнойной мокроты, в которой во всех случаях бактериоскопией или посевом определялись микобактерии туберкулеза. Фибробронхоскопия выявляла изменения на слизистой субсегментарных или даже сегментарных бронхов: от локального эндобронхита вплоть до инфильтративного или даже рубцового туберкулеза.
 |
| Рисунок 3. Томограмма левого легкого больного Н. 47 лет (срез 8 см). В 1-2-м сегменте — фокусного характера тень с тяжистыми контурами и очаговыми изменениями по периферии. МБТ+ в мокроте. Диагноз диспансера: инфильтративный туберкулез |
Рентгено-томографическое исследование легких, произведенное в двух проекциях, позволяло установить перибронхиально расположенное затемнение легочной ткани, нередко с очагами лимфогенной диссеминации в окружающую легочную ткань. Стенки субсегментарных и сегментарных бронхов в зоне инфильтрации были уплотнены, просвет их не определялся, местами были видны очагового и мелкофокусного характера включения (заполненные бронхоэктазы) и просветления (свободные от содержимого бронхоэктазы), которые чаще начинали определяться только по ходу лечения вследствие восстановления бронхиальной проходимости. Первоначально половине больных из этой группы ставился диагноз «острая пневмония» и только после обнаружения МБТ он был изменен: все они направлялись в клинику с диагнозом инфильтративного туберкулеза легких. Однако локализация процесса, отсутствие
 |
| Рисунок 4. Боковая томограмма левого легкого того же больного (срез 7 см). Стенки Б1+2 уплотнены, а его субсегментарные ветвления инфильтрированы, видны очаги лимфогенной диссеминации. Бронхоскопия — рубцовая деформация устий Б1 и Б2. Клинический диагноз: туберкулез субсегментарных бронхов в фазе инфильтрации, МБТ+ |
характерного для инфильтративного туберкулеза распада в виде пневмониогенной каверны, а также установленное с помощью эндоскопии и томографии ведущее участие в процессе бронхиального дерева давало возможность без большого труда изменить трактовку диагноза в пользу туберкулеза бронхов (рис. 3, 4).
Бронхография выявляла у этих больных ампутацию и деформацию бронхов в зоне патологии, а также наличие небольших мешотчатых и цилиндрических бронхоэктазий, причем у части из них туберкулез возникал на фоне дезонтогении воздухоносных путей в виде локальной бронхомегалии, а также врожденных бронхоэктазов различной протяженности [5].
Много реже, по нашим данным в 28,1% случаев, туберкулезный процесс в стенке субсегментарных бронхов характеризовался преимущественно продуктивной воспалительной реакцией, и заболевание вследствие этого протекало со скудной клинической симптоматикой. Поражение чаще было односторонним, в пределах двух-трех сегментов легкого. В клинической картине преобладало малосимптомное течение, бактериовыделение с мокротой наблюдалось не всегда и определялось только методом посева. Морфологически процесс характеризовался воспалительной инфильтрацией всех слоев стенки бронхов с задержкой в их просвете гнойного содержимого.
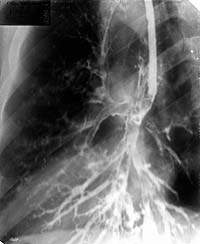 |
| Рисунок 5. Бронхограмма левого легкого в боковой проекции того же больного. Просветы бронхов левого легкого неравномерной ширины. Бронхи пирамиды с цилиндрическими и мешотчатыми бронхоэктазами |
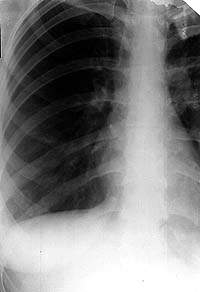 |
| Рисунок 6. Рентгенограмма правого легкого больной К. 27 лет. В нижнем отделе правого легкого усилен бронхососудистый рисунок. Очаговых и инфильтративных изменений нет. Жалобы на кашель со скудной мокротой. МБТ+. Бронхоскопия — инфильтративный туберкулез субсегментарных бронхов системы Б1 справа |
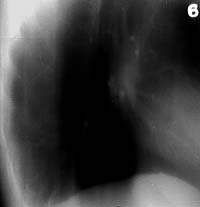 |
| Рисунок 7. Боковая томограмма правого легкого той же больной (срез 6 см). Стенки субсегментарных бронхов Б6 и Б10 уплотнены и инфильтрированы, просвет их не определяется |
При рентгенологическом исследовании легких на ограниченном участке определялось затемнение тяжистого характера, располагающееся по ходу бронхососудистого рисунка (рис. 6, 7). Среди наблюдавшихся нами больных этой группы у половины заболевание было выявлено при флюорографическом обследовании населения, у остальных — в связи с появлением кашля с мокротой и нерезко выраженных признаков интоксикации; у большинства (25 из 27) в мокроте, причем только методом посева, было обнаружено скудное бактериовыделение. Следует отметить, что более выраженная клиническая симптоматика имела место у тех больных описываемой группы, у которых наряду с туберкулезом стенки субсегментарного была поражена и слизистая сегментарного бронха. При рентгенологическом исследовании легких затемнения тяжистого и очагового характера располагались по ходу ветвления бронхов разных сегментов легкого, но преобладало поражение 1 — 2 и 6 — 10 сегментов. При этом у двух третей больных затемнения тяжистого характера в дистальных отделах завершались крупноочаговыми и фокусными затемнениями типа мелких туберкулом. Все больные, у которых туберкулез субсегментарных бронхов протекал с формированием мелких, чаще множественных туберкулом, подверглись оперативному лечению. Данные рентгено-морфологических сопоставлений показали, что эти крупноочаговые и фокусного характера тени явились отображением либо заполненных бронхоэктазов, либо очагов казеозного некроза, в центре которых гистологические срезы позволяли выявить остатки стенки бронха. Все больные этой группы направлялись в клинику с диагнозом очагового туберкулеза легких или туберкуломы легкого. При фибробронхоскопии только у двух третей больных удалось осмотреть стенку субсегментарных бронхов и обнаружить на слизистой локальные туберкулезные изменения. У остальных диагноз заболевания устанавливался на основании клинико-рентгенологических данных и результатов бактериологического исследования мокроты. Отличить этот вариант туберкулеза бронхов от очагового туберкулеза и туберкуломы легкого помогал основной скиалогический признак — тени тяжистого характера, располагавшиеся на ограниченных участках по ходу ветвления сегментарных бронхов, которые ни по своей локализации, ни по связи их с очаговыми и фокусными тенями в легких не могли быть отображением дренажного перибронхиального лимфангита.
Еще реже, всего у 12,5% наших больных, туберкулез субсегментарных бронхов, протекавший с продуктивной воспалительной реакцией, имел более ограниченную протяженность и характеризовался формированием ретенционных бронхиальных кист легкого. Механизм их образования, патоморфология процесса, рентгеносемиотика, а также вопросы дифференциальной диагностики с туберкуломой легкого и другой патологией были подробно изучены еще в 50-60-х годах в работах как отечественных, так и зарубежных авторов и представлены в многочисленных публикациях, в том числе и в современных руководствах по рентгенодиагностике легочных болезней [2, 3, 4, 7, 10, 13, 18]. Врачи фтизиатры и рентгенологи противотуберкулезных учреждений знакомы с этой патологией и все больные с ретенционными бронхиальными кистами туберкулезной этиологии направлялись в клинику либо с уже установленным диагнозом, либо для дифференциации с туберкуломой легкого, а также периферическим раком легкого и проведения хирургической операции.
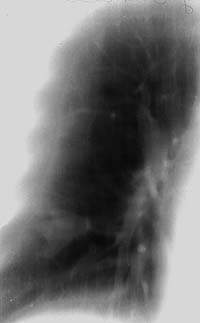 |
| Рисунок 8. Томограмма правого легкого больного Д. 46 лет (срез 9 см). В глубине 9-го сегмента фокусная тень в виде трилистника, располагающаяся по ходу ветвления субсегментарных бронхов, в центральной его части виден кальцинат. Изменения в легком выявлены при флюорографии. Диагноз ретенционной туберкулезной бронхиальной кисты легкого подтвержден операцией |
За последние 20 лет в хирургическом отделении клиники фтизиопульмонологии ЦКБ МПС было прооперировано 146 больных с ретенционными бронхиальными кистами легкого. У 70 из них до операции возникли затруднения в дифференцировании их с туберкуломой или раком легкого. В 30 случаях речь шла о множественных затемнениях фокусного характера, некоторые из них представляли собой ретенционные кисты, а еще часть — туберкуломы легких. В остальных 40 случаях отличить по рентгенологической картине ретенционную кисту от туберкуломы легкого и переферического рака легкого также не представлялось возможным. И только локализация фокусного характера тени ближе к корню легкого и тяжистого характера изменения по периферии давали основание предположить наличие этой патологии. У 76 прооперированных до вмешательства рентгеносемиотика легочных изменений была характерной для заполненной ретенционной кисты легкого: тень в виде реторты, грозди винограда, двух-трехлистника, расположенная по ходу ветвления сегментарных и субсегментарных бронхов (рис. 8).
И наконец, в 12,5% случаев туберкулез субсегментарных бронхов на нашем материале характеризовался двусторонним поражением многих ветвлений. Все больные этой группы поступили в клинику с симптомами интоксикации, кашлем с выделением слизисто-гнойной мокроты, в которой, как правило, методом бактериоскопии удавалось обнаружить микобактерии туберкулеза.
При аускультации легких только у некоторых больных прослушивались непостоянные рассеянные сухие хрипы.
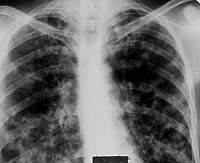 |
| Рисунок 9. Рентгенограмма легких больного Л. 38 лет. Диссеминированное поражение легких с очаговыми образованиями и инфильтрацией интерстиция, видны тени расширенных субсегментарных бронхов. Страдает туберкулезом (очаговым, а затем диссеминированным) 12 лет. При бронхоскопии — диффузный гнойный бронхит преимущественно слизистой субсегментарных и сегментарных бронхов, в материале браш-биопсии МБТ+ и клетки туберкулезной гранулемы |
При рентгенотомографии в отличие от гематогенно-диссеминированного туберкулеза легких двусторонний туберкулез субсегментарных бронхов характеризовался асимметричностью легочного поражения с большим участием нижних отделов легких и резким полиморфизмом изменений. Здесь наряду с очаговыми тенями средних и крупных размеров присутствовали и уплотненные стенки бронхов, и перибронхиальная их инфильтрация при полном отсутствии деструктивных изменений (рис. 9).
Эндоскопия во всех случаях выявляла локальное специфическое поражение слизистой субсегментарных и (или) сегментарных бронхов, причем процесс чаще был односторонним и не всегда соответствовал той стороне, где рентгенограмма выявляла более выраженные изменения в легких.
В 26,3% случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекал с поражением стенки главного, промежуточного или долевого бронха. Как правило, туберкулез крупных бронхов выявлялся в осложненной фазе его течения — либо с воспалительно-ателектатическим процессом в легком, либо с формированием пневмоцирроза. При этом нередко воспалительно-ателектатический процесс врачами диспансеров принимается за параконкрозную пневмонию или инфильтративный туберкулез, а возникший пневмоцирроз — за их осложнение. Подтвердить туберкулезную, а не опухолевую природу процесса позволяло обнаружение МБТ в мокроте, а также данные эндоскопии и биопсии.
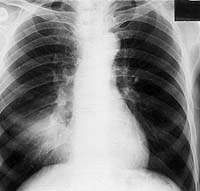 |
| Рисунок 10. Рентгенограмма легких больного П. 67 лет. В нижнем отделе правого легкого гомогенный участок затемнения. Изменения в легких обнаружены при профосмотре. Много лет страдает хроническим бронхитом |
Исключить аденогенное происхождение туберкулеза крупных бронхов у наших больных помогало отсутствие клинико-рентгенологических признаков туморозного или инфильтративного бронхоаденита бронхопульмональной группы лимфатических узлов. Как было доказано на примере прооперированных больных, в 26 случаях при осложненном течении туберкулеза крупных бронхов, несмотря на наличие гиперплазии внутригрудных лимфатических узлов, подтвержденной рентгено-томографическим исследованием, включая компьютерную томографию, гистологическое и бактериологическое исследование лимфоидной ткани выявило наличие туберкулезных бугорков (местами со слиянием) лишь у четырех больных. Причем специфические изменения были столь незначительными, что вряд ли могли явиться источником тяжелого поражения бронхиального дерева, а скорее представляли собой очаги-отсевы. У шести больных с гиперплазией лимфатических узлов гистологически выявлялись кальцинаты без признаков реактивации туберкулеза.
Крайне редко, всего у трех больных, туберкулез крупных бронхов протекал с полным перекрытием просвета главного или долевого бронха и развитием ателектаза всей доли с воспалительно-нагноительным процессом в ней, потребовавшим в двух случаях неотложной операции, приведшей к выздоровлению больных. У остальных —
 |
| Рисунок 11. Боковая рентгенограмма правого легкого того же больного. Средняя доля легкого уменьшена в размере и гомогенно затемнена. При бронхоскопии обнаружен «опухолевой» стеноз среднедолевого бронха. Оперирован. Биопсия: бугорковый туберкулез в подслизистой главного и промежуточного бронхов, туберкулезная грануляционная ткань в просвете среднедолевого бронха, фиброателектаз средней доли с осумкованными очагами казеозного некроза. В лимфоузлах корня легкого — гиперплазия ткани и запыление |
воспалительно-гранулематозный процесс в стенке бронха стенозировал его просвет не полностью и воспалительно-ателектатические изменения не распространялись целиком на все легкое или его долю. После рассасывания свежих воспалительных изменений, заживления язв на слизистой и устранения грануляций контрольные бронхоскопии устанавливали развитие и нарастание рубцового стеноза крупного бронха, причем одновременно с этим выявлялись и более старые специфические изменения на стенке сегментарных бронхов.
Последнее давало основание предположить, что туберкулезу крупных бронхов в большинстве случаев предшествовал не распознанный своевременно специфический процесс слизистой сегментарных и субсегментарных бронхов.
Отличить воспалительно-ателектатические изменения в легком от инфильтративного туберкулеза помогала рентгенологическая картина в виде объемного уменьшения легкого или его доли, однородный характер затемнения и отсутствие распада, от рака — данные бронхоскопии, свидетельствовавшие о тяжелом специфическом поражении бронхиальной стенки со стенозом просвета бронха, причем у многих с признаками как свежих, так и старых изменений в ней. Но в отдельных случаях только операционная биопсия позволила дифференцировать туберкулез от рака бронха (рис. 10, 11).
Патология мелких бронхов
Игорь Евгеньевич Тюрин, доктор медицинских наук:
– Я с удовольствием передаю слово Ирине Александровне для продолжения беседы о патологии мелких бронхов. Пожалуйста.
Ирина Александровна Соколина, кандидат медицинских наук:
– Доброго времени суток, уважаемые коллеги!
Сегодняшнее мое сообщение будет посвящено двум патологическим состояниям: бронхоэктазам и связанным с ними патологическим состояниям и патологии мелких бронхов.
Начнем мы с бронхоэктазов. Этой темы мы частично касались при нашей прошлой встрече, но я еще раз позволю себе напомнить, что бронхоэктазы определяются как локальные и необратимые расширения бронхов.
Выделяют первичные бронхоэктазы, которые развиваются преимущественно в раннем детском возрасте. Их причиной являются острые инфекционные заболевания бронхолегочной системы. Левое легкое поражается в 1,5 – 2 раза чаще, чем правое. У трети пациентов может наблюдаться двустороннее поражение.
Наиболее частой локализацией первичных бронхоэктазов являются базальные сегменты нижних долей, либо средняя доля и язычковые сегменты.
В практике (особенно у взрослых пациентов) чаще встречаются вторичные бронхоэктазы, которые формируются и развиваются как осложнения других патологических процессов органов дыхания. Это, прежде всего, туберкулезные процессы, воспалительные процессы.
К вторичным бронхоэктазам относятся так называемые ателектатические бронхоэктазы, которых касался Игорь Евгеньевич. Они возникают в зоне частичного или полного ателектаза и развиваются вследствие инфицирования бронхиального секрета, дистальнее места обструкции.
Рентгенологические признаки бронхоэктазов зависят от того, в каком состоянии находится окружающая легочная паренхима. Она может быть не изменена, может быть нарушена воздушность, может быть – наоборот, уплотнена.
Чаще всего мы выявляем расширение просветов бронхов, если, например, вокруг имеются уплотнения легочной ткани, обусловленные воспалительным или фиброзным изменением, как на правом снимке. Выявляется расширение просветов бронхов: стенки их выглядят в виде толстых параллельных линий, а в поперечном сечении бронхоэктазы обычно имеют вид ячеек кольцевидной формы диаметром до 1 сантиметра.
При сохранении воздушности легочной ткани бронхоэктазы, особенно если они ограничены, выявить сложно. Мы видим локальные участки ячеистой и тяжистой деформации легочного рисунка.
Здесь мы видим, что в прямой проекции, за тень сердца, этих изменений не видно. Они лучше выявляются при исследовании в боковой проекции, почему и необходимо делать снимки в двух проекциях. Это стандартная методика исследования при патологии органов грудной клетки.
При значительном расширении, при формировании кистовидных или мешотчатых бронхоэктазов мы можем видеть тонкостенные полости округлой или овальной формы. Чаще это встречается при таких врожденных патологических состояниях как муковисцидоз.
В таких крупных бронхоэктазах при обострении, присоединении воспаления мы можем видеть горизонтальные уровни жидкости. Это является важным признаком бронхоэктазов.
Таким образом, рентгенологические признаки бронхоэктазов мы можем разделить на прямые и косвенные симптомы.
Конечно, изменение бронхиальной проходимости так или иначе отражается на воздушности легочной ткани. Это может проявляться:
Долгое время методом диагностики бронхоэктазов была бронхография. Но в настоящее время в связи с внедрением компьютерной томографии это стало основным методом диагностики бронхоэктазов.
Они выявляются при компьютерной томографии практически в 100% случаев. Особенно при компьютерной томографии высокого разрешения, о чем мы очень подробно говорили при прошлой встрече.
Основными компьютерно-томографическими признаками бронхоэктазов является расширение просвета бронха, отсутствие нормального уменьшения его диаметра по направлению к периферии и видимые просветы бронхов в кортикальных отделах легких.
По форме выделяют три вида бронхоэктазов.
Цилиндрические бронхоэктазы. Мы можем говорить о них, когда отношение диаметра бронха к диаметру артерии больше единицы. Обычно это проявляется таким симптомом, который носит очень поэтическое название: симптом «кольца с камнем».
Непосредственно кольцо воздушное – это бронхи (здесь мы видим на обоих слайдах). Камень – это легочная артерия. Чаще всего такие бронхоэктазы формируются при хронических бронхитах. Большую роль в их формировании играют инфекционные процессы.
Варикозные (веретенообразные) бронхоэктазы имеют вид неравномерного (варикозного) расширения просвета бронха. Причем стенки бронхоэктазов, как правило, утолщены за счет хронических рецидивирующих воспалительных процессов. То есть за счет перибронхиального склероза.
Чаще веретенообразные бронхоэктазы могут заканчиваться кистовидным расширением своего просвета: так называемые мешотчатые бронхоэктазы. Часто в них выявляются горизонтальные уровни жидкости.
Три основных разновидности бронхоэктазов, которые мы выявляем.
Непосредственные патологические процессы, которые связаны с формированием бронхоэктазов.
Из них, прежде всего, муковисцидоз (кистозный фиброз, как он еще определяется). Это наследственное заболевание, которое характеризуется системным поражением экзокринных желез, обуславливающим нарушение органов дыхания в сочетании с заболеванием органов пищеварения.
Выделяют несколько клинических форм. В том числе смешанную легочно-кишечную форму, которая наблюдается у подавляющего большинства пациентов, и изолированную бронхолегочную форму.
В патогенезе формирования бронхоэктазов при этой патологии: низкое содержание воды в бронхиальном секрете, нарушение мукоцилиарного клиренса, застой секрета в бронхах, развитие вторичного рецидивирующего воспаления.
Надо сказать, что кистозный фиброз – это двусторонний процесс. Он чаще локализуется в верхней доле правого легкого. Определяются множественные бронхоэктазы – смешанные и варикозные. В более поздних стадиях – кистовидные или мешотчатые. Ретенционные кисты, бронхиолоэктазии.
Поскольку процесс характеризуется рецидивирующими обострениями, то очень часто в них застаивается секрет. Мы видим эти изменения в виде заполненных бронхов. Конечно, это сопровождается неравномерной воздушностью легочной ткани с участками клапанного вздутия.
Часто рецидивом и обострением инфекционного процесса у таких пациентов является синегнойная палочка.
Компьютерная томография имеет большое значение при кистозном фиброзе. Особенно при наблюдении пациентов в динамике, поскольку позволяет определить активность воспалительного процесса.
Вторая врожденная патология, которая связана с формированием бронхоэктазов и вследствие нарушения мукоцилиарного клиренса – синдром Картагенера. Он характеризуется обратным расположением внутренних органов.
Бронхоэктазы у данного пациента мы видим. Справа – выраженные изменения в нижней доле правого легкого, объемное уменьшение, наличие бронхоэктазов, бронхиолоэктазов с признаками воспаления. Часть из них заполнена содержимым. Также выявляются изменения в верхней доле левого легкого.
Выявление бронхоэктазов имеет большое значение у пациентов, длительно страдающих бронхиальной астмой, потому что они могут быть отражением такого осложнения, которое может встречаться у этих пациентов – аллергический бронхолегочный аспергиллез (АБЛА).
В патогенезе АБЛА имеет значение колонизация грибами дыхательных путей (обычно бронхов среднего калибра), повреждения сосудов с эозинофильной инфильтрацией и формированием бронхоцентрических гранулем. Вследствие этого – развитие бронхоэктазов, бронхиальной обструкции, пневмофиброза.
В диагностических критериях АБЛА, как мы видим, помимо клинических и лабораторных данных большое значение имеет выявление проксимальных бронхоэктазов. Применение в данной ситуации компьютерной томографии имеет большое клиническое значение, поскольку эти изменения хорошо выявляются с помощью этого метода.
В данном случае приведен пример пациента с бронхиальной астмой – длительно страдающий, находящийся на терапии глюкокортикостероидами. На обзорной рентгенограмме обращают на себя внимание изменения в верхней доле правого легкого. Вот так они выглядят при прицельной рентгенограмме.
Мы видим, что эти изменения в виде V-образной заполненной структуры. На томограммах очень хорошо видно как раз расширенные бронхи и заполненные. В данном случае по типу ретенционной кисты.
Вот так выглядят случаи подтвержденного АБЛА. Выявляется проксимальная бронхоэктаза – расширенные сегментарные и субсегментарные бронхи. Часть из них может быть заполнена патологическим содержимым.
При утяжелении и увеличении эозинофилов в крови у пациентов с бронхиальной астмой для выявления проксимальных бронхоэктазов, что может быть отражением АБЛА, целесообразно проводить компьютерно-томографическое исследование.
Мне еще хотелось бы обратить внимание на такую патологию, как атипичная микобактериальная инфекция (не туберкулезная микобактериальная инфекция). Это процессы, которые развиваются у пациентов старшей возрастной группы: старше 45-50 лет. Они характеризуются рецидивирующей бронхолегочной патологией. Наиболее частым возбудителем, при котором происходит формирование бронхоэктазов, является Micobacterium avium.
Преимущественно такие процессы локализуются в средней доле и в язычковых сегментах. Рецидивирующий бронхолегочный процесс с локализацией в этих сегментах может навести на мысль, что это может быть вызвано не туберкулезной (атипичной) микобактериальной инфекцией и требует уточнения.
У этого пациента мы видим изменения в средней доле правого легкого, которые проявляются ячеисто-тяжистой деформацией легочного рисунка, некоторым объемным уменьшением средней доли. При компьютерно-томографическом исследовании мы видим варикозные и кистовидные бронхоэктазы с выраженными перибронхиальными воспалительными и склеротическими изменениями.
Я хотела обратить ваше внимание относительно бронхоэктазов. Конечно, логично, что поствоспалительные и посттуберкулезные процессы к этому приводят. Но при этих двух состояниях – не туберкулезной микобактериальной инфекции и АБЛА – применение компьютерной томографии в диагностике этой патологии имеет большое значение.
Бронхиолиты или патология мелких бронхов.
Бронхиолиты определяются как экссудативное или продуктивно-склеротическое воспаление мелких дыхательных путей (бронхиол), которое приводит к частичной или полной непроходимости.
К бронхиолам относятся мелкие бронхи, из которых выделяют терминальные и респираторные бронхиолы. Диаметр бронхиол не превышает 2-3 мм. Особенностью анатомического строения бронхиол является то, что их стенка не содержит хрящевые пластинки.
При этом выделяют терминальные и респираторные бронхиолы. Терминальные бронхиолы регулируют воздушные потоки. Это воздухопроводящие пути. Респираторные бронхиолы участвуют в газообмене.
Существует несколько классификаций бронхиолитов. Но нам с точки зрения лучевой диагностики будет наиболее приемлема так называемая патогистологическая классификация бронхиолитов, при которой выделяют острые (экссудативные) бронхиолиты. Основной причиной их формирования являются инфекционные процессы, ингаляция газов. Морфологически там возникает некроз эпителия, отек и инфильтрация стенки. Такие бронхиолиты в клинической картине отличаются острым началом. При неадекватном лечении может возникать хронизация процесса, либо происходить (если лечение своевременное) инволюция воспаления.
Хронические (или продуктивносклеротические) бронхиолиты. Выделяют констриктивные и пролиферативные. Констриктивный бронхиолит характеризуется перибронхиолярным фиброзом и сужением просвета. К нему относятся такие гистологические формы, как облитерирующий, респираторный, фолликулярный бронхиолит, панбронхиолит. Такая форма поражения мелких бронхов возникает при системных заболеваниях соединительной ткани, постинфекционных состояниях при неадекватном лечении, состоянии после трансплантации органов и тканей.
Пролиферативный бронхиолит характеризуется продуктивным воспалением и разрастанием грануляционной ткани или организующегося экссудата. К пролиферативным бронхиолитам относится облитерирующий бронхиолит с организующейся пневмонией. Такая форма бронхиолита может возникать при интерсцециальных заболеваниях соединительной ткани, либо идиопатических.
Клинические проявления бронхиолита. В основном, выделяют два ведущих симптома – прогрессирующую одышку и непродуктивный кашель. Но в диагностике этого состояния большое значение имеют, конечно, и данные анамнеза. Указание на острые респираторные заболевания, вдыхания токсических газов, органической, неорганической пыли. Прием лекарств. Наличие сопутствующей патологии, такой как коллагенозы, бронхиальная астма.
Что касается этнического фактора, то описан так называемый диффузный панбронхиолит, который развивается у жителей Тихоокеанского региона в связи с миграцией населения. Это может быть актуально и в других географических зонах.
Физикальные данные очень скудные при бронхиолите. Это могут быть сухие свистящие хрипы. Спирометрия – данные функции внешнего дыхания зависят от генетической формы бронхиолита. Так, в основном, констриктивные бронхиолиты, которые характеризуются перибронхиолярным фиброзом. Для них характерно развитие обструктивных нарушений. Причем практически такие пациенты не отвечают либо слабо отвечают на пробу с бронходилятаторами. А при пролитеративной форме бронхиолита встречается обычно рестриктивный характер нарушения функции внешнего дыхания.
К сожалению, рентгенологические изменения выявляются не более, чем у половины пациентов, в основном, при выраженных формах. Они могут проявляться либо участками повышения воздушности легочной ткани (как мы видим на правом снимке) либо участками уплотнения легочной ткани, или усилением легочного рисунка.
Поэтому ведущую роль в диагностике бронхиолитов играет, конечно, компьютерная томография высокого разрешения. Мы все чаще и чаще упоминаем эту патологию, говорим о бронхиолитах именно в связи с развитием компьютерной томографии, поскольку получили возможность выявить эти изменения.
Я вам напомню о том, что в норме при стандартном исследовании, при компьютерной томографии высокого разрешения мелкие бронхи, бронхиолы мы не видим. Мы начинаем их видеть тогда, когда там происходит какой-то патологический процесс.
Признаки бронхиолита мы можем разделить на прямые признаки, когда мы непосредственно видим эти измененные бронхиолы. Это может возникать за счет утолщения их стенок, выполнения просвета на содержимом. Либо центрилобулярные очаги.
Наконец, косвенными признаками бронхиолитов является неравномерная воздушность легочной ткани.
Именно этот симптом встречается обычно при инфекционных бронхиолитах и обусловлен инфекционными процессами, к которым могут относиться бактериальные инфекции (чаще мы видим это при микоплазменных пневмониях), при туберкулезных и нетуберкулезных микобактериальных инфекциях. Вирусная этиология обычно встречается при аденовирусах, респираторно-синциальных вирусах. У детей обычно одной из причин такого острого инфекционного бронхиолита является именно этот вирус. При грибковом поражении – бронхолегочном аспергиллезе.
Симптом «дерева в почках» очень часто встречается при инфекционных бронхиолитах.
Надо сказать, что этот симптом потенциально обратим при адекватном лечении. Здесь мы видим инволюцию патологических изменений. Здесь и признаки бронхиолита, и, кстати говоря, бронхоэктазов – так называемых приходящих бронхоэктазов, которые возникают при воспалении. Уже на фоне адекватного лечения мы видим, что большинство так называемых бронхоэктазов уже не определяется. А бронхоэктазы – это необратимые изменения. Поэтому обычно, если мы видим такие выраженные воспалительные изменения, то с осторожностью пишем о бронхоэктазах, потому что потом может этого просто не выявляться.
Такие изменения, симптом «дерева в почках» может встречаться и при врожденной патологии, при которой тоже вовлекаются в процесс бронхиолы. Это тоже симптом Картагенера (о котором мы говорили) и муковисцидоз.
Диффузный панбронхиолит – это редкое заболевание жителей Тихоокеанского региона. Характеризуется развитием иммунной реакции. Там происходит мононуклеарная инфильтрация бронхиол, альвеолярных ходов и альвеол. Клинически проявляется кашлем, мокротой, одышкой. Обычно характеризуется присоединением бактериальной инфекции.
Здесь мы видим такие выраженные изменения, которые обусловлены воспалением бронхиол и мелких бронхов, и бронхов среднего калибра. Это проявляется утолщением стенок бронхов, расширением их просвета, расширением просвета бронхиол. Здесь стрелкой показано, как уже практически около плевры мы видим, какой широкий просвет бронхиол, утолщение стенок. Просветы бронхов заполнены содержимым.
Два симптома (как я уже говорила) – это симптом «дерева в почках» и центрилобулярные очаги по типу матового стекла. Они имеют вид плохо очерченных центрилобулярных очагов низкой плотности. Их морфологической основой являются участки перибронхиолярного воспаления.
«Дерево в почках» – это, в основном, внутри бронхов и стенки. Здесь это перибронхиальное воспаление без признаков расширения просвета и заполнения бронхиальным секретом. Патологические процессы, которые могут к этому приводить – это гиперчувствительная пневмония, респираторный бронхиолит, фолликулярный бронхиолит.
Гиперчувствительный пневмонит (или, как мы называли, экзогенный аллергический альвеолит) – в большинстве случаев это заболевание, которое развивается как аллергическая реакция на вдыхание газов, какой-то токсический повреждающий фактор аллергической реакции. Как правило, в процесс вовлекаются и бронхиолы. Чаще всего, мы видим в остро-подострой или острой фазе множественные центрилобулярные очаги низкой плотности, с расплывчатыми контурами, по типу матового стекла. Это очень характерный признак гиперчувствительного пневмонита.
Фолликулярный бронхиолит чаще встречается у детей. Характеризуется гиперплазией лимфоидной ткани в стенках бронхиол с формированием фолликул. Может наблюдаться также у пациентов с ревматоидным артритом.
Респираторный бронхиолит – это бронхиолит, который развивается у курильщиков. Надо сказать, что в начальной стадии эти изменения никак себя не проявляют и выявляются только при компьютерном томографическом исследовании. Средний возраст развития такого бронхиолита – 35 лет. Заболевание (как я уже говорила) ассоциировано с курением.
Там происходит врастание в респираторные бронхиолы грануляционной ткани, которая содержит пигментированные альвеолярные макрофаги. При компьютерном томографическом исследовании выявляются такие мелкие центрилобулярные очаги по типу матового стекла. Они указаны (часть из них) стрелками. Они множественные-множественные. Если вы посмотрите, то здесь очень много этих очагов. При этом, мы видим, что совершенно нормальные стенки бронхов. Они, может быть, немножко уплотнены, но не утолщены.
Изменения эти, как правило, локализуются в верхних отделах легких, но и могут сочетаться с центриацинарной эмфиземой. Этот бронхиолит развивается (как я уже говорила), в основном, у курильщиков и выявляется только при компьютерно-томографическом исследовании.
Наконец, косвенный признак поражения бронхиол – это так называемая мозаичная плотность, или мозаичная перфузия, которая имеет вид сочетания участков повышенной и пониженной плотности в легочной ткани. Возникает в результате изменений в мелких бронхах с последующей рефлекторной вазоконстрикцией и перераспределением крови в здоровые участки легочной ткани. Эти изменения необходимо дифференцировать с симптомом матового стекла. Об этом симптоме мы еще не говорили. Думаю, в дальнейшем коснемся в дифференциальной диагностике этого симптома.
При исследовании на выдохе. При такой неравномерной воздушности легочной ткани эти изменения лучше выявляются при исследовании на выдохе в виде так называемого симптома «воздушной ловушки».
Этот симптом очень характерен для облитерирующего бронхиолита, при котором мы видим неравномерную мозаичную плотность легочной ткани, которая обусловлена участками вздутия, и хорошо видно при исследовании на выдохе.
При поствоспалительных изменениях, при хронизации процесса могут возникать изменения по типу облитерирующего бронхиолита. По типу синдрома Swyer-James, который развивается у детей после вирусной инфекции. Как правило, эти изменения характеризуются односторонним поражением и поражением долевым. Эти изменения необходимо, конечно, дифференцировать с эмфиземой, потому что в основе их лежит не деструкция легочной ткани, а именно развитие этого бронхиолита и с последующей повышенной воздушностью легочной паренхимы.
В данном случае (мы видим) это проявляется обычно рентгенологически, повышением воздушности легочной ткани. То же самое мы видим при компьютерно-томографическом исследовании, что в данном случае имеется поражение нижней доли левого легкого. Объем доли увеличен. Воздушность повышена. Сосудистое русло дисредуцировано. Могут на этом фоне встречаться отдельные бронхоэктазы цилиндрические.
Последнее, чего мне хотелось бы коснуться – это облитерирующий бронхиолит с организующейся пневмонией. В 70% развития такого состояния причина, как правило, не установлена. В 30% аналогичные изменения могут возникать при системных заболеваниях соединительной ткани, при лекарственной терапии.
Средний возраст развития этой патологии – 55 лет. Происходит разрастание полиповидной грануляционной ткани в бронхиолах. Клинически характеризуется непродуктивным кашлем, одышкой. Может выявляться в виде субфебрильной лихорадки (особенно при лекарственной терапии).
При компьютерно-томографическом исследовании возникают двусторонние участки уплотнения легочной ткани, которые располагаются преимущественно в кортикальных отделах легких. Может выявляться утолщение стенок бронхов, расширение их просвета в зонах уплотнения.
Основной отличительный признак облитерирующего бронхиолита с организующейся пневмонией от затяжной пневмонии – обычно двусторонние изменения и отсутствие эффекта от антибактериальной терапии.
Здесь представлен пример облитерирующего бронхиолита с организующейся пневмонией. Мы видим двусторонние изменения, преимущественно в виде участков уплотнения легочной ткани в субплевральных отделах. Степень этих изменений может быть различной на фоне этих уплотненных участков. Мы видим воздушные просветы бронхов. На фоне обычной антибактериальной терапии инволюция таких изменений не происходит.
Таким образом, в дифференциальной диагностике бронхиолитов большое значение имеют данные анамнеза, клинической картины, данные, прежде всего, функции внешнего дыхания. Решающее значение в выявлении, дифференциальной диагностике принадлежит компьютерной томографии высокого разрешения. Здесь уже дифференциальная диагностика строится уже по преимущественному признаку.
Если это симптом «дерева в почках», то выявляются локальные это или диффузные изменения. Если это центрилобулярные очаги – здесь значение имеет, курящий или некурящий человек. Третий признак – мозаичная воздушность легочной паренхимы. Наиболее точный диагноз устанавливается с помощью морфологической верификации.
Таким образом, компьютерная томография в настоящее время – это основной метод диагностики патологии мелких бронхов, вообще в диагностике патологии бронхов. Если говорить о патологии бронхиол, то основными симптомами является симптом «дерева в почках» и центрилобулярные очаги, и неравномерная воздушность легочной паренхимы.
Дифференциальная диагностика строится с учетом данных анамнеза, клинической картины, функции внешнего дыхания и гистологического исследования.