что такое опиоиды и какие лекарства к ним относятся
Мир анальгетических препаратов
Поделиться:
Когда мы просим провизора или фармацевта посоветовать что-то обезболивающее, то вместо простого ответа зачастую слышим множество непростых вопросов. Что болит? Как долго? У кого? Была ли язва? «Неужели нельзя сказать четко и ясно?» — закрадывается невольная мысль. К сожалению, и в самом деле определиться с анальгетиками не так просто.
Лекарства против боли — какие они?
Даже фармакологи путаются в огромном количестве анальгетиков, и потому разные справочники приводят разные типы классификации обезболивающих лекарств. Однако все источники сходятся в одном: анальгетики — это огромная группа препаратов, которые купируют боль, не вызывая при этом анестезию.
К обезболивающим препаратам относятся:
Пять обширных подгрупп — действительно, есть над чем задуматься. Чтобы уделить основным обезболивающим хотя бы несколько слов, понадобится немало времени и строк. В помощь фармацевтам и, конечно же, потребителям мы начинаем цикл статей, посвященный обезболивающим препаратам, и в первой поговорим об опиоидах, парацетамоле и менее известных специфических анальгетиках.
Опиум для народа
Эйфория, душевный комфорт и прочие «радужные» последствия вместе с быстрым привыканием стали причиной того, что лекарства эти сегодня находятся за семью печатями. Кстати, за свою вполне длительную фармкарьеру я ни разу не держала в руках «настоящий» наркотический анальгетик. Конечно, если не считать таковым знаменитый трамадол.
В отличие от опиоидов трамадол имеет синтетическое происхождение: он представляет собой смесь двух стереоизомеров, которые имеют различную анальгетическую активность и дополняют действие друг друга. Подавляющее большинство фармакологических справочников не относят трамадол к наркотическим анальгетикам, выделяя ему почетное место в подгруппе опиоидных ненаркотических обезболивающих.
Читайте также:
Нестероидные противовоспалительные препараты
И все же препарат имеет множество побочных эффектов, легко вступает во взаимодействие с другими лекарствами, может способствовать развитию привыкания, а потому его применение жестко контролируется в большинстве стран мира, в том числе и в России.
Парацетамол: безопасность под вопросом?
Один из самых популярных и, казалось бы, хорошо переносимых анальгетиков — парацетамол. Однако переносимость его в последнее время вызывает все больше споров в среде фармакологов.
Парацетамол, или ацетаминофен, — анальгетик, купирующий легкую и умеренную боль различного происхождения: боль на фоне остеоартроза, головную боль, боль в спине и др. Кроме того, он применяется в качестве жаропонижающего средства, в том числе у младенцев и беременных женщин.
Исследования показали, что применение парацетамола во время беременности не увеличивает риск врожденных пороков развития, в связи с чем препарат используют и в акушерской практике. Но голоса оптимистов все чаще стали заглушаться мнением скептиков. Так, появилась информация о том, что прием парацетамола во время беременности повышает риск развития астмы у ребенка в будущем.
В 2013 году стало известно, что частый прием препарата чреват хоть и очень редкими, зато крайне опасными кожными побочными реакциями. Доказано, что передозировка парацетамола может привести к фатальному повреждению печени.
В общем, невинный образ «безвредного лекарства» сегодня несколько подпорчен, и тем не менее парацетамол занимает одну из ведущих позиций в когорте анальгетиков и до сих пор считается одним из самых безопасных.
На разные случаи жизни
Следующая подгруппа включает несколько разномастных рецептурных обезболивающих препаратов.
В категории малоизвестных анальгетиков:
И наибольшая опасность таится в самолечении препаратами, доступными для широкого применения, — НПВП, о которых мы с вами поговорим в следующей статье.
Товары по теме: [product strict=»парацетамол»](парацетамол), [product strict=»флупиртин»](флупиртин), [product strict=»амитриптилин»](амитриптилин), [product strict=»карбамазепин»](карбамазепин), [product strict=»габапентин»](габапентин)
Что такое опиоиды и какие лекарства к ним относятся
— трансдермальные терапевтические системы (ТТС) фентанила (пластырь на 72 ч);
— пропионифенилэтоксиэтилперидин (просидол) — защечные таблетки;
— трамадола гидрохлорид в виде таблеток;
— трамадола гидрохлорид в виде капсул.
В 2017 г. в нашу страну поступил и начал применяться еще один препарат — оксикодон + налоксон (таргин), который был зарегистрирован в России 2015 г.
Для правильного выбора, какой из трех препаратов следует предпочесть в каждой клинической ситуации, необходимо более детально изучить все особенности, преимущества и недостатки каждого из них.
1. Морфин
Лекарственные взаимодействия и предостережения
Морфин усиливает действие снотворных, седативных, местно-анестезирующих лекарственных средств, препаратов для общей анестезии и анксиолитиков.
Применение
Морфин производят во многих странах в самых разнообразных неинвазивных формах: свечи, таблетки, капсулы, раствор или сироп для приема внутрь. Капсулы и таблетки производят двух видов: быстрого действия и продленного действия (на 12 или 24 ч). Есть формы препаратов с быстрым высвобождением, которые позволяют более точно назначить (титровать) необходимую и безопасную дозу для пациента (такие формы пока у нас не зарегистрированы).
Согласно рекомендациям ВОЗ, а также национальным рекомендациям США, Канады, Великобритании и некоторых других стран, пероральный путь введения препаратов является предпочтительным, начиная со второй ступени (при умеренной боли), если есть такая возможность. Лекарственные препараты следует вводить наиболее эффективным, удобным и наименее болезненным способом [3—7].
Однако уже давно установлено, что трамадол (как и кодеин) не у всех пациентов эффективен. Это связывают с выраженным генетическим полиморфизмом цитохрома Р4502Д6: у 6% населения (европеоидного типа), имеющих от природы повышенную активность этой цитохромной системы, эффект трамадола будет значительно выше, а у 8—10% лиц, у которых этот фермент ослаблен, обезболивание будет неэффективным [9].
Таким образом, почти каждый десятый пациент может иметь недостаточный эффект при обезболивании трамадолом (или кодеином), и это будет показанием к переходу на малые дозы сильных опиоидных препаратов.
Rp: Tabl. Morphini 0,03 № 40 (сорок)
Rp: Caps. Morphini 0,03 № 40 (сорок)
S: по 1 капс. 2 раза в сутки
2. ТТС фентанила
Общие сведения. История создания фентанила составляет всего 57 лет. В 1959 г. его синтезировал немецкий химик Пол Янссен, и с 1960 г. он применяется для проведения анестезии во время оперативных вмешательств [1].
Особенности фармакологии фентанила
Поскольку фентанил является высокоактивным опиоидным препаратом, во многих зарубежных руководствах не рекомендуется применять ТТС фентанила у опиоид-наивных пациентов (тех, кто раньше не принимал опиоиды) [10—13].
Биодоступность фентанила из ТТС весьма вариабельна. Указанные дозы препарата в мкг/ч, как правило, отражают среднее количество лекарственного средства, поступающего пациенту в течение времени предписанного для применения ТТС. Безусловно, у разных пациентов имеются индивидуальные особенности диффузии препарата, от чего будет зависеть его поступление в системный кровоток. Так, например, для ТТС 100 мкг/ч средняя (±SD) доставка составляет 97 (±15) мкг/ч, а количество неиспользованного фентанила в пластыре через 3 дня может варьировать от 30—85% исходного содержимого [18, 19].
У пациентов в состоянии кахексии концентрация фентанила в плазме снижается на 1/3 — 1,2, что вероятно связано с истощением подкожно-жировой клетчатки, а также со снижением гидратации кожи [20, 21].
Лекарственные взаимодействия
Фентанил метаболизируется посредством CYP3A4. Поэтому при одновременном применении лекарственных средств, ингибирующих этот цитохром (флюконазол, вориконазол, циметидин, антибиотики группы макролидов: эритромицин, кларитромицин, грейпфрутовый сок), повышается плазменная концентрация препарата (ингибируется распад фентанила в печени), а карбамазепин, фенитоин, фенобарбитал, рифампицин индуцируют активность CYP3A4, соответственно снижая эффективность фентанила за счет усиления метаболизма.
Предостережения
Современные пластыри матриксного типа не рекомендуется разрезать, хотя теоретически это безопасно и не вызывает проблем. После регистрации и появления ТТС в минимальной дозе — 12 мкг/ч, титрование стало достаточно точным, и, по данным зарубежных авторов, сейчас нет необходимости в их разрезании [6].
Разрешенные начальные дозы для ТТС фентанила в качестве сильного опиоида в Великобритании составляют 12—25 мкг/ч в зависимости от предшествующей терапии, а доза 12 мкг/ч признана наиболее безопасной начальной дозой для полностью опиоиднаивных пациентов и для некоторых ослабленных пациентов, получающих низкие дозы слабого опиоида при умеренной боли. Нежелательные эффекты (тошнота и рвота) чаще встречаются у опиоид-наивных пациентов. С целью предотвращения побочных явлений не рекомендуется ежедневно повышать дозу ТТС [22].
В рекомендациях Европейской ассоциации паллиативной помощи от 2012 г. отдельный раздел посвящен использованию ТТС фентанила и ТТС бупренорфина, в котором указано, что эксперты не выявили никаких достоверных различий в эффективности между препаратами для трансдермального применения и другими опиоидами, но было отмечено превосходство ТТС в отношении риска развития запора и предпочтений пациентов. Это свидетельствует о том, что в ряде случаев опиоиды в форме ТТС являются удобными и эффективными обезболивающими средствами у пациентов, ранее не получавших опиоиды 3-й ступени [3].
В российских национальных клинических рекомендациях «Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи», рекомендуется использовать ТТС как средство выбора у пациентов, которым по различным причинам невозможно назначить препараты перорально или трансмукозально (защечно или под язык), например, при мукозитах, язвенном или опухолевом поражении слизистой оболочки полости рта, дисфагии, а также при боли постоянного характера. Исключением являются пациенты с выраженной кахексией, повышенным потоотделением и нарушениями целостности кожных покровов [23].
Выписка препарата на рецептурном бланке
Препарат выписывается на рецептурном бланке формы № 148−1/у-88, № 148−1/у-04 (л), № 148−1/у-06 (л).
В соответствии с МНН пластыри фентанила следует выписывать следующим образом:
Rp: ТТS Fentanyli 25 mkg/h № 10 (десять)
S: по 1 пластырю на 3 суток
Максимальное количество препарата, выписываемое на одном рецептурном бланке, может быть увеличено при оказания медицинской помощи ым пациентам, но не более чем в 2 раза.
Оксикодон
Фармакология
Оксикодон является сильным опиоидом, по своим свойствам подобен морфину, но сильнее его в 1,5 раза. Биодоступность препарата при пероральном приеме составляет 75% (60—87%), начало действия — через 20—30 мин после перорального приема препарата быстрого высвобождения, а время достижения пиковой концентрации в плазме 1—1,5 ч. Период полувыведения из плазмы 3,5 ч, продолжительность действия 4—6 ч [27].
Метаболизм оксикодона и предостережения при его применении
Оксикодон метаболизируется главным образом путем образования нороксикодона посредством CYP3A4, но около 10% оксикодона превращается в оксиморфон посредством изофермента CYP2D6 [33, 34].
Около 20% оксикодона выводится с мочой без изменений. При умеренной печеночной недостаточности период полувыведения увеличивается примерно на 2 ч. При почечной недостаточности концентрация оксикодона в плазме увеличивается на 50%, а период полураспада удлиняется на 1 ч. Хотя, по мнению некоторых авторов, оксикодон не рекомендуется при тяжелой почечной недостаточности, он достаточно широко используется как альтернатива морфину при слабой и умеренной степени почечной недостаточности [37].
Мощное обезболивающее действие оказывает именно молекула оксикодона, а не его метаболиты, поэтому, как и фентанил, оксикодон является препаратом выбора при нарушениях функции почек, хотя выводится преимущественно с мочой, и выделительная функция почек напрямую влияет на уровень оксикодона в крови [38].
Использование оксикодона должно сопровождаться профилактическим назначением слабительных, поскольку, подобно морфину, оксикодон сильно тормозит перистальтику кишечника.
С целью уменьшения серьезных побочных эффектов оксикодона, главным образом со стороны желудочно-кишечного тракта (ЖКТ), в конце прошлого века был создан комбинированный препарат оксикодон с налоксоном, где налоксону отведена роль антидота в конкурентном влиянии опиоида оксикодона на перистальтику кишечника. Поскольку налоксон имеет бóльшее сродство к опиоидным μ2-рецепторам, которые расположены в стенке кишечника, он блокирует их и не дает возможности воздействовать на них оксикодону. Таким образом, оксикодон активно всасывается в ЖКТ (до 75%) и поступает в системный кровоток, после чего оказывает основное обезболивающее действие, а налоксон, который практически не всасывается в ЖКТ (3%), обеспечивает хороший кишечный пассаж на фоне приема сильного опиоида. Применяется у неонкологических пациентов с умеренной и сильной болью, у онкологических больных для длительной опиоидной терапии. Препарат под брендовым названием таргин широко применяется в Америке и в Европе, зарегистрирован также в России и поступит для использования в 2017 г. Учитывая, что препарат впервые будет применяться в нашей стране, в представленном обзоре более подробно приведены правила его клинического использования [38].
Применение
Комбинированный препарат, содержащий оксикодон и налоксон (антагонист опиоидных рецепторов), в виде таблеток продленного действия таргин (Targin) зарегистрирован в России следующих дозах:
— налоксон 2,5 мг/оксикодон 5 мг;
— налоксон 5 мг/оксикодон 10 мг;
— налоксон 10 мг/оксикодон 20 мг;
— налоксон 20 мг/оксикодон 40 мг.
Таблетки пролонгированного действия принимают независимо от приема пищи, с достаточным количеством жидкости, не следует их делить или раздавливать.
Таблетка пролонгированного действия содержит двойную полимерную матрицу, предназначенную только для перорального использования. Предполагается, что при нецелевом использовании инъекционное введение компонентов таблетки (особенно тальк) могут вызвать локальный некроз тканей и гранулему легких или привести к другим серьезным, потенциально смертельным эффектам.
Минимальная дозировка препарата содержит всего 5 мг оксикодона и 2,5 мг налоксона, она используется в следующих ситуациях:
— для подбора эффективной дозы в начале терапии;
— при составлении необходимой промежуточной дозы (например, доза 15 мг по оксикодону);
— для постепенного снижения дозы препарата в случае его полной отмены.
В проведенных клинических исследованиях высокие дозы препарата хорошо переносились вплоть до 120/60 мг/сут. Однако число пациентов, получавших эту дозу, было недостаточным для ее официальной регистрации.
Максимальная суточная доза, согласно инструкции к препарату, определена в пределах 40/80 мг налоксон/оксикодон, что соответствует приему пролонгированных таблеток в дозе 40 мг/сут (по оксикодону) 2 раза в сутки.
За рубежом пациентам, которым требуются более высокие дозы препарата, рекомендуют принимать дополнительно оксикодон пролонгированного действия в те же временные интервалы в пределах максимальной общей суточной дозы 400 мг оксикодона пролонгированного действия. В этих случаях при приеме дополнительной дозы оксикодона положительное действие налоксона на пищеварительный тракт частично нивелируется.
Назначение налоксона/оксикодона одновременно с морфином (инъекционным или перорально) в качестве дотации нежелательно или требует постоянного мониторинга состояния пациента, поскольку эти препараты оказывают синергетическое действие при одновременном назначении [28—31].
В соответствии с зарегистрированной инструкцией препарат налоксон/оксикодон не предназначен для терапии острой боли или прорывов боли, поскольку не является быстродействующим, однако появились отдельные работы по применению его в терапии послеоперационной боли [40, 41].
Для лечения прорыва боли разовая доза опиоид
Идеальный опиоид, или Как избавиться от Дамоклова меча
Сейчас действие опиоидных анальгетиков можно сравнить с Дамокловым мечом. Сначала пациент получает желаемый обезболивающий эффект, но через некоторое время потенциально могут развиться (и развиваются) побочные эффекты.
картина «Дамоклов меч» Ричарда Уэстолла
Автор
Редакторы
Статья на конкурс «био/мол/текст»: Для того чтобы избавиться от боли у современного человека есть обширный выбор лекарственных препаратов. Наверняка, вам в голову никогда не приходила идея употребить морфий для устранения головной боли. Но есть такие категории больных людей, для которых опиоидные анальгетики, хотя они и вызывают ряд побочных эффектов, являются не просто препаратами выбора, а жизненной необходимостью. Что сделали ученые для этих пациентов, перевернув историческую основу опиоидов на молекулярном уровне, обсудим в данной статье.
«Био/мол/текст»-2016
Эта работа опубликована в номинации «Свободная тема» конкурса «био/мол/текст»-2016.
Генеральным спонсором конкурса, согласно нашему краудфандингу, стал предприниматель Константин Синюшин, за что ему огромный человеческий респект!
Спонсором приза зрительских симпатий выступила фирма «Атлас».
Какой философ
Зубную боль переносил спокойно!
А ведь они с бессмертным красноречьем
Писали против рока и страданий.
Уильям Шекспир. Много шума из ничего
Прекрасное или ужасное?
Международная ассоциация по изучению боли (IASP) определяет боль как «неприятное сенсорное и эмоциональное переживание, связанное с реальным или потенциальным повреждением тканей или описываемое в терминах такого повреждения» [1]. Независимо от степени выраженности боли, она всегда требует ответных действий, чем быстрее, тем лучше. Но боль хроническая, нетерпимая, как у онкологических больных, не реагирует на прием «стандартных» ненаркотических анальгетиков или лекарств из «бабушкиной аптечки». Такие больные вынуждены принимать более сильные по своему обезболивающему эффекту препараты, чаще всего — опиоиды.
Лекарственные препараты, уменьшающие или купирующие боль, называются анальгетики. Современная классификация анальгетиков предполагает разделение их на четыре основные группы [2]:
Все что-то слышали об опиоидах, но, скорее всего, у большинства людей возникают ассоциации, связанные со злоупотреблением применения данных веществ. Но нас же интересует не рекреационный эффект алкалоида Papaver somniferum, а его медицинское применение.
Обоюдоострый меч: положительные и отрицательные эффекты опиоидов
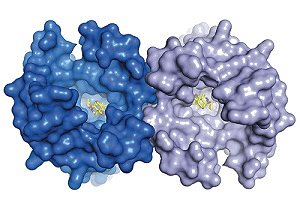
Рисунок 2. Димерная структура опиоидного μ-рецептора.
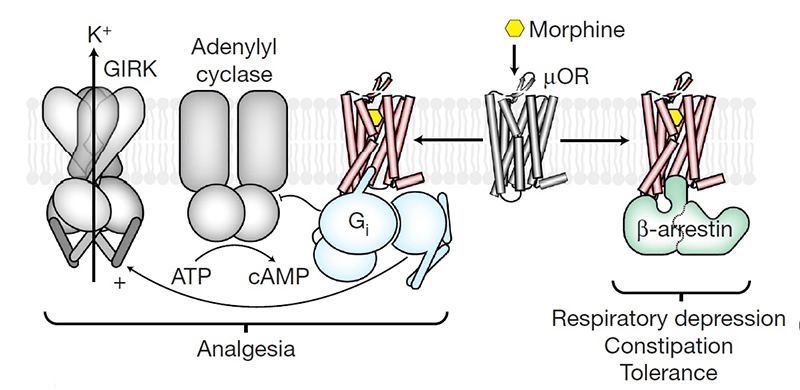
Проще всего понять механизм действия опиодов, зная, что опиоид — субстрат, возбуждающий определенные рецепторы. Опиоидных рецепторов в современной фармакологии различают пять типов, наиболее изученные из которых — μ, δ, κ. Все опиоиды в той или иной степени взаимодействуют с разными типами опиоидных рецепторов, но при этом для каждого типа опиоидных рецепторов есть наиболее типичные агонисты и антагонисты. Эффектов, реализуемых через эти рецепторы, масса, все они очень интересные и влияют на человека, если не на организменном уровне, то уж точно на полиорганном (начиная с ЦНС, заканчивая мочевыделительной системой). Ярко выраженная активность опия проявляется больше через воздействие на μ-рецепторы (рис. 2).
μ-рецепторы разделяют на подтипы. Всего их три, и через воздействие на определенный подтип реализуются разные эффекты. Воздействие лиганда на μ1-рецептор приведет к возникновению обезболивающего эффекта. В то же время через этот подтип рецептора развивается физическая толерантность к препаратам опия. При взаимодействии лиганда с подтипом μ2-рецептора возникают побочные эффекты: угнетение дыхания вплоть до апноэ, снижение перистальтики в желудочно-кишечном тракте, физическая и психическая зависимость. Кроме того, могут возникать такие эффекты, как угнетение сердечно-сосудистого центра в продолговатом мозге, олиго- или анурия, тошнота, рвота, запор и еще много всего очень нежелательного [2], [4]. Функция μ3-рецептора пока не известна.
Основной интересующий нас эффект — анальгетический — реализуется через угнетение активности структур центральной нервной системы. Эти структуры находятся на разных уровнях и выполняют контролирующую (ограничительную) функцию по отношению к болевым стимулам. Их можно разделить на 3 уровня [5]:
Также анальгетический эффект осуществляется через снижение возбудимости эмоциональных и вегетативных центров гипоталамуса, лимбической системы и коры больших полушарий, что приводит к ослаблению отрицательной эмоциональной и психической оценки боли [2].
Эндогенные опиоиды
Что касается анальгетического эффекта, то тут опиоиды просто великолепны и превзошли многих! Всегда интересно раскрыть секреты тех, у кого что-то получается великолепно. Секрет же опиоидов был раскрыт в конце прошлого века. Сначала были открыты рецепторы в мозге, которые отвечали на воздействие опиатов. Затем произошло одно из выдающихся достижений в неврологии — открытие нейронного механизма действия опиатов [6]. Эти исследования привели к обнаружению класса химических веществ, выделяемых мозгом, которые называются энкефалины, а позже к открытию эндорфинов. Все это — морфиноподобные эндогенные субстанции (эндогенные опиоиды). У эндорфинов довольно долгий путь образования: начинается все с проопиомеланокортина (ПОМК), который вырабатывается в передней и промежуточной долях гипофиза и в некоторых других тканях (кишечнике, плаценте). После волшебных превращений ПОМК в адренокортикотропный гормон (АКТГ) и β-липотропин, в разных клетках из этих предшественников образуется разный набор пептидов, в том числе и эндорфины (рис. 3).
Рисунок 3. Эндорфины — морфиноподобные эндогенные субстанции.
Представьте! У каждого из нас есть собственная отличная система защиты от любой боли, любых переживаний, любых отрицательных явлений. Ведь эндогенные опиоиды также, как и экзогенные, связываются с опиоидными рецепторами и реализуют эффект обезболивания. Все так, да не совсем.
Почему же это происходило? Давайте вспомним, что в нашем организме есть система обеспечения гомеостаза. Все со школы помнят, что это такое. Можно даже хором: способность организма поддерживать постоянство внутренней среды. Так вот, при нормальном физиологическом состоянии отмечается баланс между синтезом, высвобождением, связыванием с рецептором и обратным захватом нейромедиатора, результатом которого является чувство внутреннего комфорта. Что важно, сам организм не вырабатывает чрезмерное количество эндогенных опиоидов, так как это может привести к ряду побочных эффектов, о которых уже упоминалось (привыкание, угнетение дыхания вплоть до апноэ, тошнота, запор и др.). Таким образом в человеческом организме осуществляется один из видов гомеостаза — так называемое состояние «опиоидной достаточности». Если в организм извне поступает вещество, способное связаться с опиоидным рецептором, то данное состояние нарушается.
От кого зависит результат
Наиболее высокая концентрация μ-рецепторов обнаружена в хвостатом ядре. В больших концентрациях эти рецепторы представлены в коре, таламусе, гипоталамусе. Также они найдены в умеренном количестве в околопроводном сером веществе, теле желудка, в двенадцатиперстной кишке, в подвздошной кишке и в меньших количествах в других местах [8], [9]. Эти рецепторы (GPCRs ) расположены на мембране клетки и взаимодействуют через G-белок с мембранным ферментом [4]. G-белок — универсальный посредник при передаче от рецептора к ферментам клеточной мембраны сигналов, катализирующих образование вторичных посредников гормонального сигнала. Когда опиоид попадает на рецептор, G-белок активируется, меняя свою конформацию, и активно взаимодействует с ферментом мембраны. Итогом является изменение скорости и активности процессов в клетке.
Рисунок 4. Возникновение побочных эффектов связано с присоединением к активированному и фосфорилированному опиоидному μ-рецептору β-аррестина. Схема отображает концепцию первой гипотезы реализации этой зависимости, которая подробно изложена в [11].
К семейству белков аррестинов относятся четыре белка. Аррестины 1 и 4 экспрессируются в палочках и колбочках сетчатки соответственно. Аррестины 2 и 3 (известные так же, как β-аррестины 1 и 2) представлены во всех тканях. Они управляют активностью рецепторов, сопряженных с G-белками, на трех уровнях:
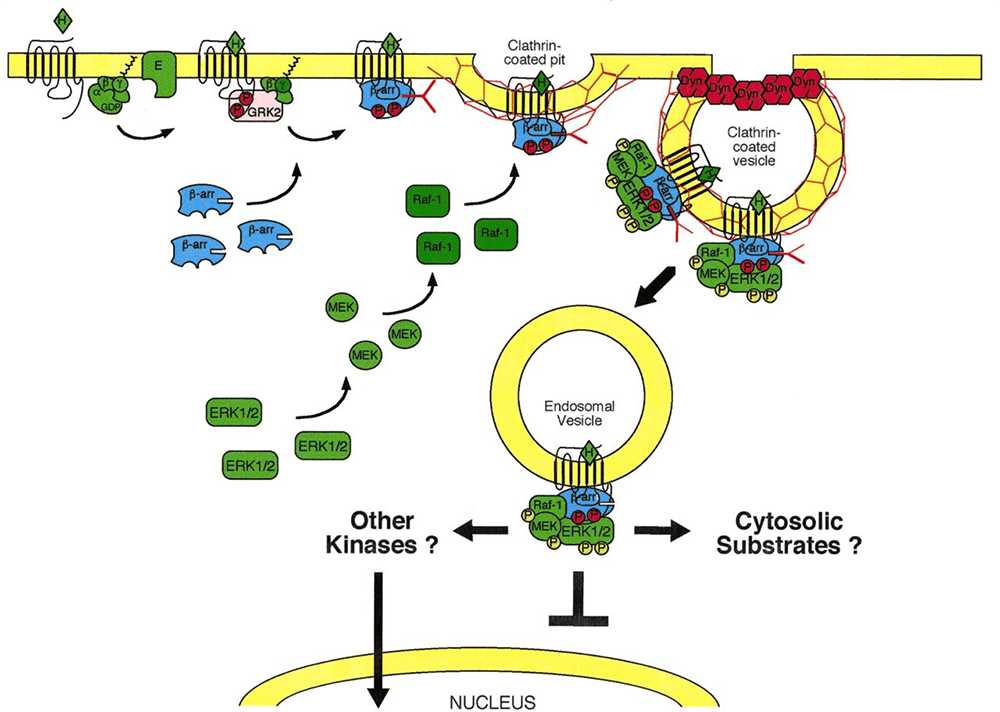
Управленческие способности β-аррестина обеспечивают клатрин-зависимый эндоцитоз — вхождение фрагментов цитоплазматической мембраны вместе со всем содержимым в клетку в виде пузырьков, покрытых снаружи решеткой из полимеризованного клатрина. Клатрин — белок, обладающий способностью формировать структуры с упорядоченной сеткой, их еще называют клатратами. Сформированный пузырек, внутри которого рецептор, подвергается эндоцитозу, а дальнейший ход событий может складываться по-разному [12].
Начало детализированного изучения опиоидов можно отсчитывать от вышеизложенного открытия Сертюрнера в 1804 году. Многое с тех пор прояснилось, но конкретный молекулярный механизм возникновения побочных эффектов до сих пор обсуждается. Одно признается всеми учеными без исключения: возникнет или нет отрицательный эффект в виде угнетения дыхания, снижения перистальтики в желудочно-кишечном тракте, физической и психической зависимости и других эффектов зависит от β-аррестина. Существуют три основные гипотезы реализации этой зависимости [11]. Возникали они постепенно, но заменить и исключить друг друга не смогли. Поэтому постараемся разобраться во всех трех предположениях. Хочется подчеркнуть, что гипотезы и не призваны исключить друг друга. Возможно, все механизмы имеют место, ведь в человеческом организме сложноустроенные процессы встречаются повсеместно.
Гипотезы, которые работают
Первая гипотеза (наиболее молодая по происхождению) является наиболее обоснованной и понятной. В ней утверждается, что β-аррестины 1 и 2 стимулируют внутриклеточные молекулярные сигналы независимо от G-белков и связанных с G-белком дальнейших каскадов (рис. 5). β-аррестины могут активировать митоген — протеинкиназный каскад. Основа этого каскада — MAP-киназы — серин/треонин-специфичные протеинкиназы, которые в ответ на внеклеточные стимулы регулируют клеточную активность (экспрессию генов, митоз, дифференцировку, выживание клеток, апоптоз и др.).
Рисунок 5. Присоединение β-аррестина стимулирует каскад внутриклеточных молекулярных сигналов независимо от G-белка и связанных с ним путей. На этапе начала формирования эндосомы с комплексом GPCR + лиганд(опиоид) + β-аррестин на мембране β-аррестин способствует активацию каскада реакций. Каскад заключается в активации ERK1/2 пути. В последующем через активацию других неизвестных киназ или через активацию неизвестных цитоплазматических субстратов происходит стимуляция внутриядерных процессов транскрипции и последующей экспрессии молекул. Через образование этих молекул реализуются эффекты на полиорганном уровне. О том, как это происходит читайте в [12].
После того как лиганд-опиоид присоединился к μ-рецептору, происходит связывание этого комплекса с β-аррестином. Одновременно начинается погружение рецепторного комплекса внутрь клетки с формированием эндосомы. Образовавшийся комплекс (GPCRs + лиганд-опиоид + β-аррестин) способен далее связаться с МАР-киназой. Есть несколько сигнальных путей, связанных с этой системой, но здесь работает один. Эта система — путь ERK (extracellular signal-regulated kinase), который включает цепь активаций и взаимодействий белков ERK1/2 с другими киназами, результатом чего является прохождение сигнала в ядро клетки. Здесь уже происходят процессы транскрипции и дальнейшей экспрессии соответствующих молекул, благодаря которым клетка так или иначе может реагировать на внешние стимулы. Функция такого механизма до конца не изучена.
Интересно, что данная сигнальная парадигма была подтверждена у некоторых GPCRs (к примеру, у ангиотензиновых GPCRs), но еще не подтверждена у μ-опиоидных рецепторов. Ученые предполагают, что если такой механизм свойственен одному виду GPCRs, то и на другие системы он распространяется [11–14]. Можно попытаться предположить, что внутриядерные процессы, реализуемые через МАР-киназный каскад, приводят к следующим изменениям: после внутриядерных процессов, опосредуемых через МАР-киназы, происходит экспрессия определенных молекул, которые регулируют ионные обменники, преимущественно затрагивая калиевые и кальциевые каналы. Так реализуются все последующие эффекты в организме, о которых упоминалось, — через активацию калиевых и ингибирование кальциевых каналов [14], [15]. Необходимо, чтобы произошел выход большого количества калия из клетки согласно концентрационным градиентам, после чего возникает гиперполяризация мембраны. Такое состояние также называют тормозным постсинаптическим потенциалом. Очевидно, что в это время клетка не способна к генерации потенциала действия и проведению импульсов. Происходит торможение тех процессов, в которых данная клетка принимает участие. Так и реализуется эффект обезболивания (клетка не способна ответить на активирующие импульсы от различных нейропептидов, отвечающих за проведение болевых импульсов), эффект угнетения дыхания, возникновение запоров из-за угнетения перистальтики в желудочно-кишечном тракте.
Кроме того, доподлинно известно, что угнетение дыхания частично реализуется через калиевые каналы внутреннего выпрямления (IRK). Опыт по исследованию эффекта от систематической инфузии опиоидов мышам с отсутствием IRK показал, что в итоге опиоид все равно привел к снижению частоты дыхания и последующему его угнетению. Это показывает, что все-таки реализация эффектов сложнее, чем все думали, и требует изучения. Возможно, эти механизмы связаны с G-протеин-независимыми сигнальными каскадами, впервые предположенными в исследованиях с β-аррестин-лишенными мышами, о которых говорилось ранее [14]. При подобном сценарии устранение β-аррестина или ослабление афинности молекулы рецептора по отношению к нему может нивелировать путь передачи сигнала и последующий биологический ответ. Собственно, преимущественно на основе этой гипотезы и была получена новая лекарственная молекула PZM21. О ней мы поговорим позже.
Вторая гипотеза связана с тем, что β-аррестин действует в разных подтипах μ-рецепторов (μ1 и μ2) по-разному. Воздействие лиганда на μ1-рецептор приведет к возникновению обезболивающего эффекта, а взаимодействие лиганда с μ2-рецептором приведет к развитию побочных эффектов. Логичным для ученых кажется, что, соответственно, μ1-рецепторы расположены в нервной системе (например, в околопроводном сером веществе, ретикулярной формации), а μ2-рецепторы расположены в тех областях, побочные эффекты в которых они вызывают. Например, угнетение дыхательного центра связано с расположением μ2-рецепторов в дыхательном центре. Эта гипотеза в настоящее время считается недостаточно достоверной и требует исследования [11], [13]. Но все же авторы статей даже в 2016 году упоминают ее (хотя эта гипотеза существует уже более 30 лет без 100-процентной доказательной базы), поэтому и мы все еще верим в ее реализацию на практике [14].
Третья гипотеза утверждает, что β-аррестин воздействует через другие рецепторы, т.е не через GPCRs. Например, на серотониновые рецепторы 5-HT4, влияя на их активность в нейронах комплекса PBC (pre-Bötzinger complex). Под этим комплексом понимается скопление нейронов в вентролатеральной области продолговатого мозга. В совокупности они отвечают за генерацию ритма дыхания. Соответственно, влиянием на данный комплекс реализуется эффект угнетения дыхания. Были проведены исследования, в которых ученые показали, что больше половины всех 5-HT4-рецепторов в PBC-комплексе взаимосвязаны с опиатными μ-рецепторами в этом же комплексе. Данные рецепторы, по пока не объясненному учеными механизму, способны выступать как антагонисты. Активируется μ-рецептор — антагонистически угнетается деятельность 5-HT4-рецепторов. Итогом каскада последующих событий является эффект угнетения дыхания. Для проверки этой гипотезы были проведены исследования агонистами 5-HT4-рецепторов. Их влияние на эти рецепторы приводило к снижению угнетения дыхания, вызванного опиоидами. Но при этом, что интересно, не было потери обезболивающего эффекта [11], [16].
Данная гипотеза объясняет лишь механизм одного побочного эффекта. При этом она, как и предыдущие гипотезы, всего лишь гипотеза, пока не имеющая 100-процентно достоверных доказательств. Следует уточнить, что ученые не сдаются и не довольствуются возникшим положением дел. Например, современные концепции утверждают, что действия ERK1/2 (о которых говорилось ранее в первой гипотезе) приводят в нейронах околопроводного серого вещества к угнетению толерантности к опиоидам [17]. Подобные исследования указывают на то, что механизм действия опиоидов не односложен. Каждый каскад сигналов, молекулярных путей, возможностей взаимодействия молекул важен и несет информацию, которая в совокупности даст нам полное понимание проблемы. Зная суть проблемы, мы сможем ее решить.
Есть ли решение?
Опиоидные анальгетики действуют так, что у больного человека, вынужденного их принимать, быстро формируются побочные эффекты. Это заставляет задуматься о целесообразности и законности применения опиоидов, что резко снижает их доступность для пациентов.
До недавнего времени опиоидные анальгетики, не имеющие пока альтернативы по своей эффективности обезболивать, были «головной болью» ученых и врачей. Предметом исследований была особая группа пациентов, для кого все возможные нежелательные проявления — лишь крупица по сравнению с болью, справиться с которой под силу только опиоидам. В мае 2016 года на второй российской конференции по поддерживающей терапии в онкологии один из докладчиков отметил, что, хотя опиоиды и являются препаратами выбора при терапии хронического болевого синдрома в интервале от средней до сильной боли, Россия все же находится на последнем месте по их медицинскому потреблению среди наркотических анальгетиков по сравнению с другими странами (Канада — 57,9%, США — 31,0%, Западная Европа — 34,2%, Восточная Европа — 4,2%, страны Балтии — 2,3%, Россия — 0,5%) [18]. Это связано как с законодательными аспектами, так и с многочисленными отрицательными факторами: частый прием (каждые 4 часа), быстрое развитие толерантности, необходимость частых визитов к врачу, трудность самостоятельного введения в домашних условиях, многократно упоминавшиеся побочные эффекты и др.
Можно надеяться, что если и не все, то большинство проблем в области применения опиоидных анальгетиков будут скоро решены. В 2016 году журнал Nature опубликовал статью «Structure-based discovery of opioid analgesics with reduced side effects», в которой описано интересное и важное исследование (рис. 6) [14]. Авторам удалось подойти ближе к решению давно неразрешимой, да и уже успевшей стать привычной, проблемы — создать наркотический анальгетик без побочных эффектов, свойственных этой группе препаратов. Путем длительных умственных и компьютерных изысканий ученые пытались найти подходящую молекулу.
Рисунок 6. Один из авторов статьи «Structure-based discovery of opioid analgesics with reduced side effects» — Аашиш Манглик. Ученый так описывает в соцсети свой круг интересов: «I am a physician-scientist with an interest in understanding human physiology from a biochemical perspective. I am particularly motivated to leverage recent advances in the understanding of G protein-coupled receptors to study and address various clinical diseases» («Я врач-ученый, стремящийся понять физиологию человека с биохимической стороны. Я особенно ориентирован на использование последних достижений в понимании сопряженных с G-белком рецепторов для изучения и лечения различных клинических заболеваний»).
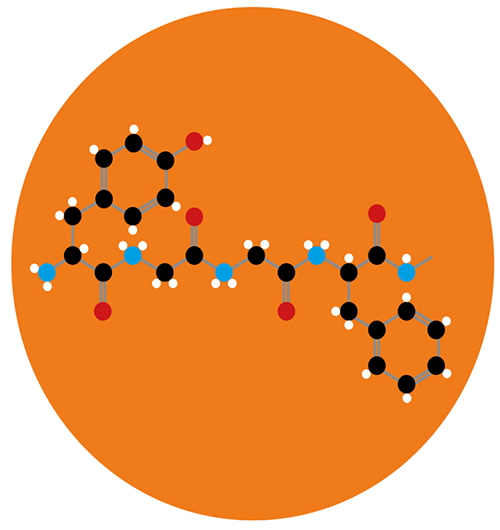
Изначально было получено более трех миллионов молекул, конформационно подходящих под строение μ-рецептора. 2500 наилучших соединений затем проанализировали вручную на взаимодействие с ключевыми полярными участками активного центра рецептора. Из отобранных 23 молекул семь продемонстрировали наибольшее сродство к μ-рецептору. Самое высокоселективное соединение получило название PZM21 (запомните название — возможно, это будущая знаменитость!).
Данное вещество воздействует на опиоидный μ-рецептор следующим образом (рис. 7). Ранее говорилось о том, что β-аррестин присоединяется к активированному и фосфорилированному после последовательных реакций GPCR (μ-рецептору). Его присоединение обеспечивает дальнейший ход событий, итогом которых является возникновение побочных эффектов. Но PZM21 работает таким образом, что даже после фосфорилирования, активации и изменения конформации GPCR к рецептору не присоединяется β-аррестин. Это связано с изменением конформации самого μ-рецептора в пользу дальнейшей активации именно G-зависимого пути, через который не возникает побочных эффектов.
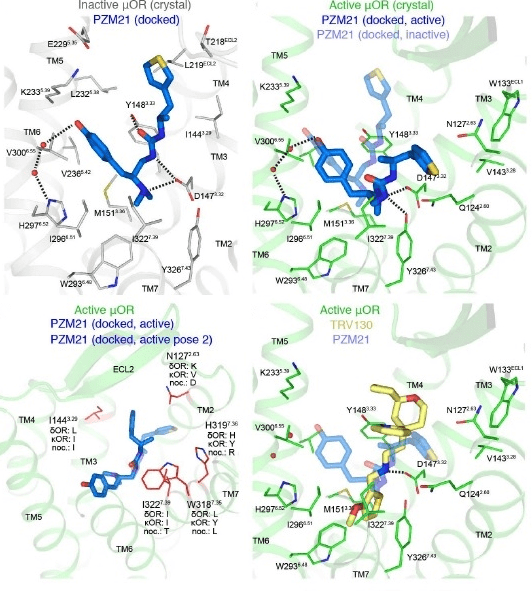
Рисунок 7. Синтезированное соединение PZM21 и взаимодействие его с опиоидным μ-рецептором. Сравнение конфигурации и активного взаимодействия PZM21 с TRV130 по отношению к μ-рецептору. Компьютерная модель, основанная на кристаллической структуре молекул.
Авторы исследования делают все же акцент, что, возможно, некоторые столь положительные по сравнению с другими агонистами опиоидных μ-рецепторов эффекты возникли случайно, поэтому требуют дальнейших многочисленных испытаний. Кроме того, будет ли такой беспрецедентный положительный эффект сохраняться in vivo в условиях многообразия реакций и всех процессов жизнедеятельности человеческого организма. Каковы будут метаболизм, фармакокинетика и фармакодинамика такого препарата — для нас пока неизвестность.
Выводы
К боли можно относиться по-разному: можно ее терпеть и пытаться победить согласно трактату Иммануила Канта «О способности духа силою только воли побеждать болезненные ощущения». Можно о ней философствовать и говорить словами Делии Гусман: «Нам бы следовало не бороться с болью, а скорее воспринимать ее как путеводный свет, как некий способ предостеречь нас и заставить пересмотреть наши поступки и скорректировать действия». Можно рассматривать боль, как некую функцию высокоорганизованной системы и защитную реакцию, но все это остается позади, когда ты чувствуешь ее сам или видишь, как чувствует ее кто-то другой. Необходимо бороться с болью, необходимо предпринять все возможные меры для того, чтобы облегчить человеку жизнь, улучшить ее качество. Теперь нам остается наблюдать за дальнейшими многочисленными клиническими испытаниями и исследованиями этого чрезвычайно интересного и важного открытия, возможно, ждать новых работ, связанных с блокированием воздействия β-аррестина, а, возможно, участвовать в открытиях самим. Все для того, чтобы человек, испытывающий боль, жил не по принципу графа Монте-Кристо «ждать и надеяться», а жил полноценной жизнью, насколько возможно включить все положительное в это понятие.
Статья написана в соавторстве с Серегиным Г. З.

 Читайте также:
Читайте также: