Что такое фиксированная деформация стопы
Что такое фиксированная деформация стопы
Чтобы определить, какие ортопедические стельки подойдут в каждом конкретном случае, перечислим, какие основные функции они выполняют. Итак, ортопедические стельки:
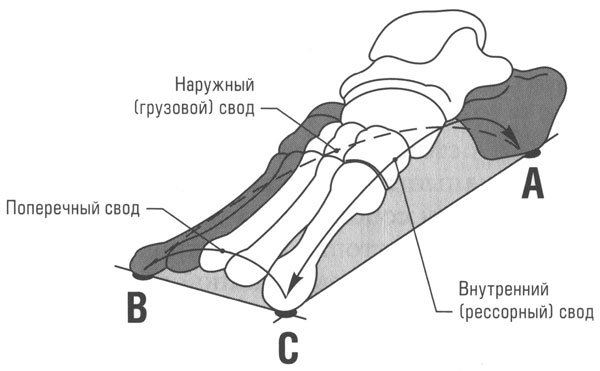
На стопе имеются два продольных (внутренний и внешний) и поперечный своды. У здорового человека слаженная работа мышц, связок и суставов этих сводов обеспечивает амортизацию ударной нагрузки (до 70% нагрузки «гасится» на уровне стопы). При уплощении сводов, то есть при наличии плоскостопия, нагрузка переносится на область позвоночника, тазобедренный и коленный сустав, голеностоп. Это не может не сказаться негативно на работу опорно-двигательной системы в целом. А это весомый аргумент для того, чтобы задуматься о регулярном ношении ортопедических стелек.
Рассмотрим самые распространенные заболевания стоп и рекомендации по подбору ортопедических стелек в каждом из этих случаев.
1. Профилактика плоскостопия, статическая недостаточность стоп
При ряде негативных факторов стопа здорового человека может деформироваться, а своды ее уплощаться. К таким факторам относится: лишний вес, беременность, возрастные изменения, работа, связанная с длительным пребыванием на ногах (парикмахеры, врачи, продавцы) и др.
Статическая недостаточность стоп проявляется такими симптомами как повышенная утомляемость и боли в ногах, при этом внешних выраженных изменений стоп нет.
Для предотвращения прогрессирования плоскостопия и снижения утомляемости ног выбирайте бескаркасные стельки с минимальным валиком и минимальной выкладкой продольных сводов.
2. Продольное плоскостопие
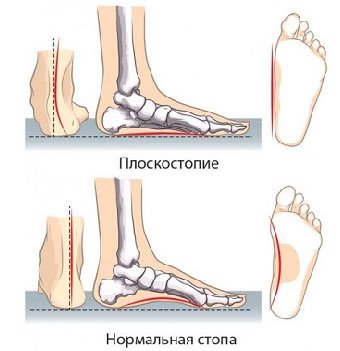
Хотя причиной продольного плоскостопия может быть и врожденная патология, а также травма стопы или голени, чаще всего это заболевание обусловлено слабостью связочного и мышечного аппаратов стоп.
3. Поперечное плоскостопие
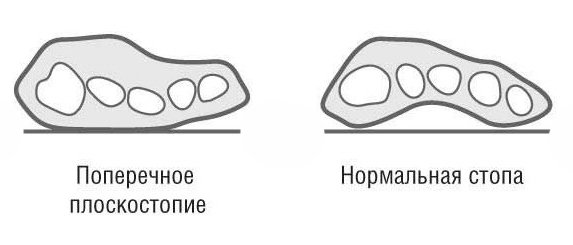
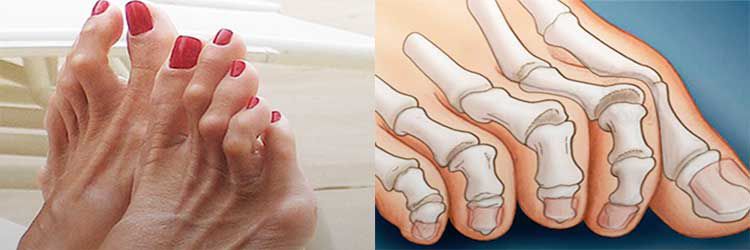
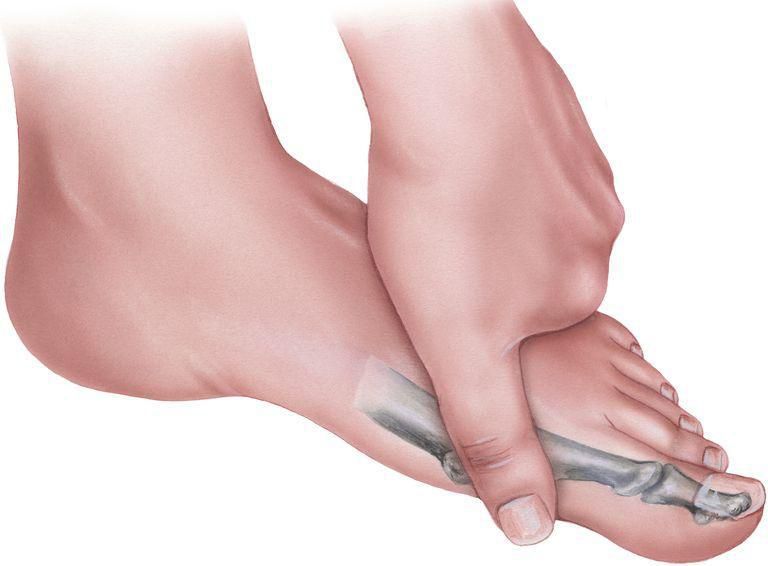
Вы можете самостоятельно диагностировать у себя поперечное плоскостопие по наличию натоптышей в передней части подошвенной поверхности стопы, увеличению расстояния между пальцами. Нередко поперечное плоскостопие сопровождается деформацией в первом плюснефаланговом суставе, так называемой «косточкой».
4. Комбинированное плоскостопие
Так как своды стопы анатомически и функционально связаны, поперечное плоскостопие, как правило, влечет за собой деформацию и продольного свода. В результате возникает комбинированное плоскостопие.
Стельки при комбинированном плоскостопии должны одновременно и поддерживать продольный свод стопы, и создавать естественную опору для плюсневых костей. Для этих целей подходят каркасные стельки с выраженным метатарзальным валиком.
5. Фиксированное плоскостопие
Фиксированные деформация стопы возникают при необратимых изменениях в области суставов, мышц и связок стопы, стопа при этом утрачивает способность менять свою форму.
Такую форму плоскостопия нельзя «вылечить» стельками, но можно повысить комфорт при ходьбе и снизить вредное влияние заболевания на опорно-двигательный аппарат.
Стельки при фиксированном плоскостопии служат для компенсации нарушенных функций стопы. Это мягкие стельки без каркаса и метатарзального валика.
6. Косточка на ноге (Hallux Valgus)
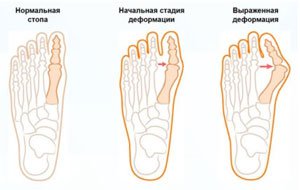
Для профилактики заболевания и при его наличии рекомендуется носить те же модели стелек, что и при поперечном плоскостопии, а также использовать корректоры стопы.
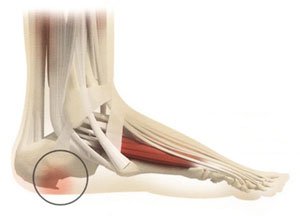
Для этого применяют каркасные стельки с метатарзальным валиком и отверстием в области пятки. Допустимо, хотя и менее эффективно, использование подпяточников.
8. Диабетическая стопа
Сахарный диабет на поздних стадиях приводит к осложнению, которое носит название «диабетическая стопа». При этом стопа утрачивает своды, становится плоской, снижается ее кровоснабжение и нарушается чувствительность. Повреждения, травмы стопы, даже незначительные, заживают с трудом.
При подборе ортопедических стелек обязательно учитывайте вид обуви, в которой собираетесь их использовать. Для спортивных кроссовок и туфель на каблуке подойдут разные модели стелек. В идеале лучше иметь несколько пар для разной обуви.
Ассортимент ортопедических стелек Orto и Orto Professional включает модели для всех распространенных видов деформаций стопы, рассчитанные на различные виды обуви.
Приведем таблицу моделей стелек и полустелек Orto, на которую вы можете ориентироваться при самостоятельном подборе данных ортопедических изделий.
Обратите внимание, что привыкание к ортопедическим стелькам занимает определенное время, как правило, неделю. В это время может наблюдаться легкий дискомфорт при их ношении, не переходящий, однако, в болевой синдром. Критерием правильности подбора ортопедических стелек является полное исчезновение дискомфорта после нескольких дней ношения, а также ослабление или полное исчезновение симптомов заболевания стоп.
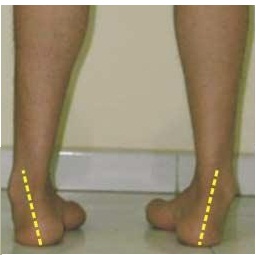
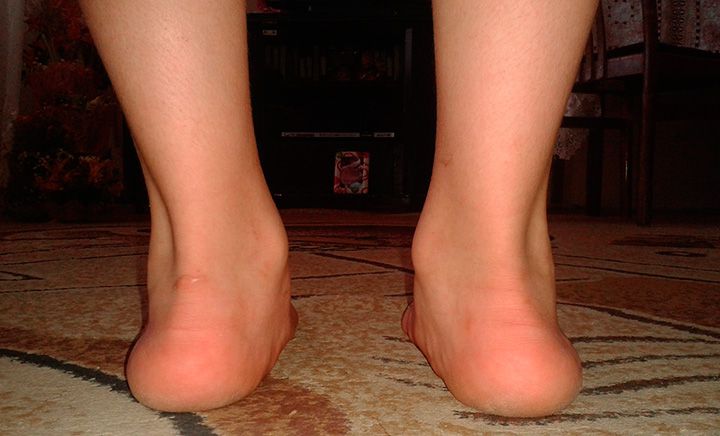
Вальгусная деформация стоп
Вальгусная деформация стоп – довольно распространенная патология опорно-двигательного аппарата.
Внешне она проявляется снижением высоты продольного свода стопы и искривлением оси пяточной кости относительно оси голени. При этом, пятка и пальцы смотрят наружу, а средний отдел стопы заваливается внутрь. Если посмотреть на задний отдел стопы, можно увидеть Х-образную форму голеней.
Если не принимать во внимание врожденную патологию, которая выявляется у детей, не достигших 4-х летнего возраста, основной причиной формирования вальгусной деформации стоп становится слабость сухожилий, фасций и мышц голени, не способных удержать стопу в правильном положении. При плоско-вальгусной форме стопы, практически полностью отсутствуют амортизирующие свойства, что вызывает появление болей в стопах, бедрах, мышцах голени, поясничном отделе позвоночника. Ребенок быстро устает, капризничает, ему тяжело подобрать обувь.
Вальгусная деформация стоп особенно заметно, когда дети только-только начинают учиться ходить. Ребёнок наступает не на всю поверхность ступни, а только на её внутренний край, походка неуклюжая, шаги шаркающие. Вальгусная деформация стоп должна быть диагностирована как можно раньше, что позволит избежать развития осложнений в будущем.
У детей дошкольного или младшего школьного возраста проблема плоско-вальгусной стопы чаще всего выявляется во время прохождения очередного профилактического осмотра врачом ортопедом-травматологом.
Вальгусная деформация стоп и ее последствия:
Профилактика вальгусной деформации стоп
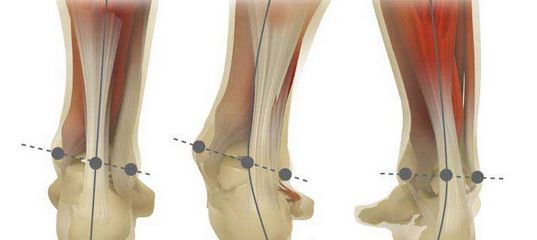
Диагностика вальгусной деформации заднего отдела стопы
При подозрении на патологию стопы необходимо обратиться к врачу ортопеду-травматологу. Для постановки предварительного диагноза достаточно визуального осмотра. Для подтверждения диагноза и установления степени плоскостопия проводится ряд аппаратных обследований:
1. Подометрия – это метод диагностики, определяющий наличие или отсутствие плоскостопия, дает
возможность с помощью угломера рассчитать подометрический индекс (соотношение между длиной и высотой стопы; 31 – 29 — норма; 29 – 25 — плоская стопа; > 25 — плоско-вальгусная стопа).
2. Плантоскопия (подоскопия)– метод диагностики патологии стопы при помощи аппаратно-программного комплекса «Диа-Скан». Углубленное исследование функций стоп, определение степени плоскостопия, создание архива данных для оценки эффективности лечения, формирование фотографической матрицы для изготовления индивидуальных ортопедических стелек.
3. Рентгенодиагностика – диагностика костной патологии (детям делают редко в связи с наличием рентгеновского излучения);
4. УЗИ диагностика – исследование состояния суставов.
Лечение вальгусной деформации
На начальных этапах заболевания возможна безоперационная коррекция деформаций стопы. Целью подобного лечения является укрепление мышц и связок стопы, восстановление ее нормального положения относительно оси голени.
Для достижения подобного эффекта врачом назначаются следующие процедуры:
При неэффективности избранных методов в ортопедических центрах проводится хирургическое лечение патологии стопы.
Плоскостопие: виды, профилактика и лечение
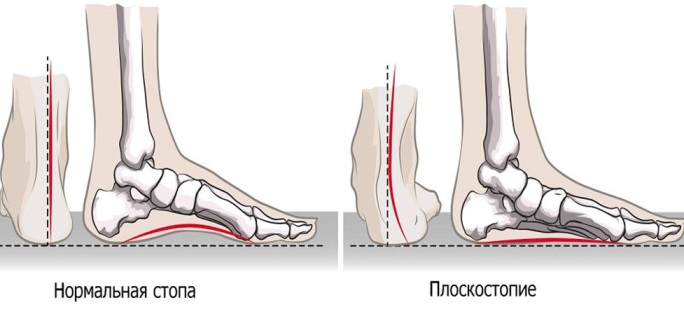
Плоскостопие у детей либо взрослых – это патологическое состояние, при котором вся подошва одной или обеих ног касается земли в положении стоя. Обычно внутренняя часть стопы (так называемый свод) немного приподнята над землей. При симптомах плоскостопия у взрослых, подростков либо детей практически нет свода или щели между кожей и полом. Плоскостопие влияет на осанку, может вызвать проблемы с лодыжками и коленями, что может изменить положение ног.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Виды и степени плоскостопия
Выделяют продольный свод стопы, который формирует арку с внутренней стороны от основания большого пальца до пятки, и поперечный, от основания большого пальца до мизинца. За счет сводов и подвижного сочленения костей стопа пружинит при ходьбе и смягчает удары. Соответственно, выделяют три типа патологии:
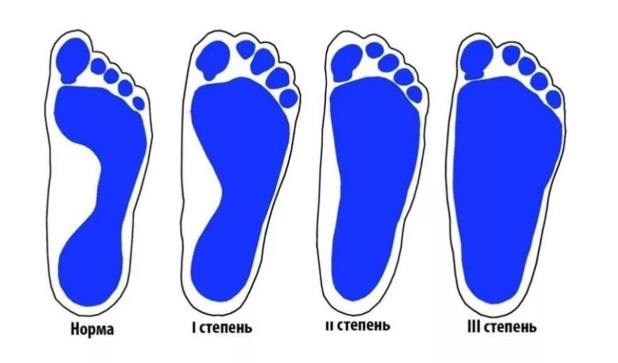
Кроме формы важно определение степени плоскостопия. От этого зависит тяжесть проявлений и лечение, развитие осложнений.
Для поперечного плоскостопия выделена 4 степень, с высоким углом отклонения.
Берут ли в армию с плоскостопием?
Для юношей важен вопрос – с каким плоскостопием не берут в армию. По данным на 2020 год не берут в армию и не подлежат призыву парни:
Они призываются только в военное время, получая на руки военный билет.
Как определить плоскостопие, какой врач проводит диагностику
Прежде всего, важны симптомы плоскостопия (у детей или взрослых), которые включают:
Кроме того, обувь снашивается с внутренней стороны, сильно деформируется. Все эти жалобы – повод для посещения ортопеда и диагностики плоскостопия.
Для выявления плоскостопия врач попросит встать на пальцы ног и опуститься на пол, посмотрит, касается ли ступня земли. Если врач заметит, что дуги нет или она слабо выражена, он порекомендует следующие тесты:
Методы лечения плоскостопия
Лечение плоскостопия зависит от симптомов и первопричины заболевания у взрослых либо детей. В некоторых случаях вмешательств не требуется, если состояние не вызывает боли или каких-либо других трудностей, не прогрессирует. Врач порекомендует конкретные варианты лечения, которые зависят от возраста и причин патологии.
Большинство случаев плоскостопия у детей являются генетическими. Однако их ступни гибкие от природы.
Исправление плоскостопия подразумевает:
Варианты безоперационного лечения для предотвращения развития плоскостопия и его симптомов у взрослых:
Кроме того, важна потеря веса, занятия физической культурой и полноценный отдых. Если безоперационные методы лечения не избавляют от болей, напряжения и проблем, связанных с плоскостопием, тогда следующим вариантом может быть операция.
Профилактика
Основные методы профилактики плоскостопия: регулярный осмотр ортопеда по мере взросления ребенка, подбор правильной обуви, физическая активность для гармоничного развития стопы. У взрослых это профилактика травм, контроль веса и подбор обуви по размеру и полноте стопы.
Деформации стоп
Деформации стоп – это устойчивые изменения естественного вида стоп, обусловленные изменением формы или длины одной или нескольких костей, укорочением сухожилий или нарушениями со стороны связочного аппарата. Может проявляться болями, приводит к нарушению опоры, изменению походки и перераспределению веса тела. В результате страдают не только суставы, кости и связки дистальных отделов конечности, но и позвоночник, а также крупные суставы. Диагноз выставляется на основании осмотра и результатов радиологических исследований (рентгенографии, МРТ, КТ). Лечение зависит от вида патологии и может быть как консервативным, так и оперативным.
МКБ-10
Общие сведения
Деформации стопы – группа патологических состояний, при которых наблюдается изменение внешнего вида стопы. В эту группу входят разнообразные нарушения, возникшие вследствие травм, пороков развития, парезов, параличей и ряда заболеваний. Степень выраженности деформации стопы и нарушения трудоспособности может значительно варьироваться – от практически полного сохранения функций до тяжелой инвалидности. Вместе с тем, даже незначительные деформации стопы оказывают негативное влияние на вышележащие отделы, становятся причиной болей, быстрой утомляемости при ходьбе, нарушений осанки, преждевременной усталости мышц спины и нижних конечностей и, в конечном итоге, увеличивают вероятность развития остеохондроза и артрозов мелких и крупных суставов нижних конечностей.
Лечение деформаций стопы осуществляют ортопеды-травматологи. В зависимости от причины развития данной патологии, в лечении могут принимать участие невропатологи, нейрохирурги, ревматологи и другие специалисты.
Классификация
Выделяют следующие основные виды деформаций стопы:
На практике зачастую наблюдается сочетание нескольких видов деформации стопы. Наряду с состоянием костей, суставов, сухожилий и связок, на величину и вид деформации могут влиять патологические изменения вышележащих отделов, особенно – голеностопного сустава.
Виды деформаций
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
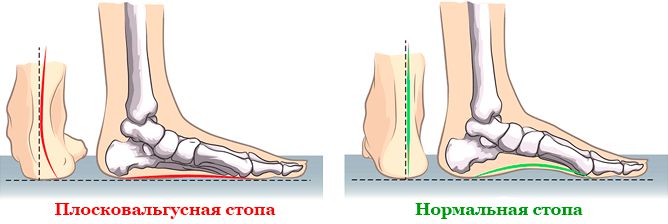
Плоско-вальгусная деформация стопы
Сегодня плоско-вальгусная деформация стопы является одной из наиболее распространенных проблем в травматологии и ортопедии. Эта патология встречается и у детей, и у взрослых. При этом она склонна со временем прогрессировать и приводить к возникновению изменений и в других суставах, а также позвоночнике. Это существенно снижает качество жизни и даже может стать причиной развития артроза голеностопных, коленных, тазобедренных суставов, а также заболеваний, искривлений позвоночника. Поэтому важно не только своевременно диагностировать плоско-вальгусную деформацию стопы, но и сразу же начинать лечение. Это позволит остановить прогрессирование патологии. Но на последних стадиях развития исправить ситуацию можно будет только хирургическим путем.
Что такое плоско-вальгусная деформация стопы
Плоско-вальгусной деформацией стопы называют изменение в строение стопы, при котором происходит уменьшение величины ее продольного свода на фоне нарушения функции сухожилия задней большеберцовой мышцы. В результате происходит искривление оси стопы. Это сопровождается опущением ее среднего отдела и разворотом пятки наружу с примыканием ее внутренней части к опорной поверхности. Другими словами, стопа заваливается вовнутрь, уплощается, а в тяжелых случаях наблюдается и Х-образное искривление голеней. Это можно заметить по наличию достаточно большого расстояния между пятками при занятии положения стоя с соприкасающимися между собой лодыжками.
По данным разных авторов, подобная проблема присутствует у 15—58% людей.
Плоско-вальгусная деформация стопы чревато не только возникновением выраженного косметического недостатка, но и развитием ряда осложнений. Это:
Причины
Центральным звеном в развитии заболевания является поворот (ротация) таранной кости в горизонтальной и сагиттальной плоскости. Это приводит к изменению точек опоры стопы и уплощению ее сводов. Этому может способствовать достаточно много факторов, но они крайне редко наблюдаются изолировано. Чаще всего причины плоско-вальгусной деформации стопы кроются в сочетанном действии ряда причин. Поэтому заболевание может становиться следствием:
При наличии врожденных аномалий развития, а также наследственно обусловленной гиперэластичности стопы плоско-вальгусные стопы могут обращать на себя внимание практически сразу после рождения ребенка. Но чаще патология диагностируется, когда малыш начинает ходить. Нередко в таких ситуациях нарушения быстро усугубляются в результате выбора неправильной обуви, недостаточной физической активности или наоборот чрезмерной и несоответствующей возрасту.
В большинстве случаев плоско-вальгусная деформация стопы формируется еще в детстве. Если в этот период нарушение не было замечено и не скорректировано, заболевание остается с человеком и в дальнейшем склонно прогрессировать при создании благоприятных условий. У взрослых плоско-вальгусная деформация стопы чаще всего усугубляется во время беременности или на фоне набора массы тела, что обычно сопряжено с малоподвижным образом жизни.
Симптомы плоско-вальгусной деформации стопы
Для плоско-вальгусной деформации стопы характерно постепенное нарастание интенсивности симптомов. Поэтому если изначально патология проявляется лишь незначительным дискомфортом, то на поздних стадиях ее проявления могут стать препятствием для ведения активного образа жизни или даже существенно осложнять просто передвижение. Для заболевания характерны:
Иногда у пациентов обнаруживается добавочная сесамовидная кость в области расположения ладьевидной кости.
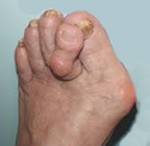
Плоско-вальгусная деформация стопы повышает вероятность врастания ногтя большого пальца. А его отклонение в сторону при сильном искривлении провоцирует изменение формы остальных пальцев. В результате они искривляются, приобретают форму когтей, а суставы утолщаются. Это называют молоткообразной деформацией.
При этом в области плюснефалангового сустава также наблюдается разрастание сустава с образованием на его боковой поверхности костной мозоли, называемой в народе шишкой или косточкой. Это приводит к возникновению затруднений при выборе обуви, делает дискомфортным ношение уже имеющейся.
Степени деформации
В течении плоско-вальгусной деформации стопы выделяют 4 стадии, каждая из которых сопровождается определенным набором симптомов. Это:
Также выделяют степени плоскостопия. Для их диагностики измеряется угол продольного свода и межплюсневый угол по рентгенографическим снимкам, а также высота свода в миллиметрах.
Патология склонна прогрессировать, причем особенно быстро под воздействием отрицательно сказывающихся на состоянии стопы факторов (ожирение, частый подъем и перенос тяжелых предметов, длительное стояние, неправильная обувь и пр.).
Диагностика
При возникновении признаков плоско-вальгусной деформации стопы важно как можно раньше обратиться к ортопеду. И хотя диагностировать заболевание можно уже на основании результатов осмотра, врач всегда пристальное внимание уделяет анамнезу заболевания и жизни пациента. Полученные в ходе опроса данные предоставляют в распоряжение врача важную информацию, благодаря которой не только удастся установить причины возникновения деформации, но и составить оптимальный план лечения.
Пристальное внимание обращается на симптомы заболевания, условия их возникновения, особенности прогрессирования. Ортопед обязательно уточняет характер болей, их локализацию и продолжительность, наличие неврологических нарушений, присутствие ограничений физических нагрузок и т. д.
После этого обязательно проводится ортопедический осмотр. В рамках него врач оценивает подвижность суставов предплюсны, прося пациента приподняться на цыпочки, совершая пассивные движения и проводя другие тесты. Также ортопед оценивает состояние:
Все это помогает определить возможные причины и последствия развития плоско-вальгусной деформации стоп. Это позволяет подобрать наиболее эффективную тактику лечения, которое будет направлено на устранение всех имеющихся нарушений.
Также при диагностике плоско-вальгусной деформации стоп обязательно назначаются инструментальные и лабораторные методы исследования для точного определения степени изменений в стопе и уточнения характера требуемых терапевтических мер. Это:
В сложных диагностических случаях могут назначаться КТ или МРТ. Это современные методы исследований костей и мягких тканей соответственно, предоставляющие максимально точные и подробные данные об их состоянии.
Консервативное лечение плоско-вальгусной деформации стопы
Практически всегда лечение плоско-вальгусной деформации стопы начинают с назначения консервативной, т. е. безоперационной терапии. Только на 3—4 стадии заболевания пациентам может сразу же рекомендоваться хирургическое вмешательство.
Итак, консервативное лечение плоско-вальгусной стопы всегда носит комплексный характер. Оно заключается в:
Дополнительно пациентам будет рекомендовано принять меры для снижения веса, если присутствуют признаки ожирения, а также отказаться от ношения тесной обуви и имеющей высокий каблук. С момента диагностирования плоско-вальгусной деформации стопы следует выбирать и носить только удобную обувь с достаточно широким носком и удобным широким каблуком высотой до 3 см. Она обязательно должна быть изготовлена из натуральных материалов и не сдавливать ногу.
Обувь на абсолютно плоской подошве по типу балеток, кроксов или угги также противопоказаны.
Все эти методы направлены на устранение симптомов, повышение качества жизни больных и остановку прогрессирования деформации. Но полностью вылечить плоско-вальгусную стопу с их помощью можно только при диагностировании нарушения на 1-й стадии у детей.
При вальгусной деформации 1 пальца стопы может назначаться ношение специальных ортезов, отводящих его в правильное положение.
Все пациенты должны понимать, что на течении плоско-вальгусной деформации стоп отрицательно сказываются:
Поэтому пациентам стоит избегать воздействия этих факторов для повышения эффективности проводимой терапии. При этом если спустя 3 месяца после начала консервативного лечения и выполнения всего назначенного врачом комплекса мероприятий у больных сохраняются боли и отсутствует положительная динамика, это может быть поводом для рассмотрения вопроса о проведении операции.
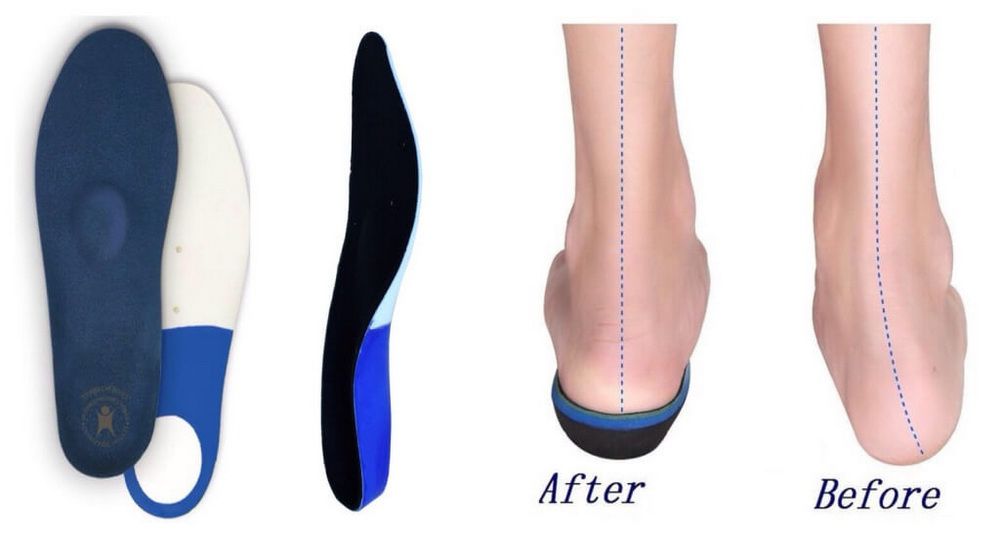
Индивидуальные ортопедические стельки и обувь
При диагностировании плоско-вальгусной деформации стопы любой степени пациентам обязательно назначается ношение индивидуально изготовленных ортопедических стелек. Их следует вкладывать в обычную обувь вместо тех, что шли с ней в комплекте, а на более поздних стадиях развития патологии – в специальную ортопедическую.
Благодаря тому что они изготавливаются в соответствии с особенностями строения отдельно левой и правой стоп пациента, они позволяют придать им обеим максимально правильное с точки зрения анатомии положение. Это является залогом восстановления нормальной биомеханики движений, устранения усталости ног, отечности и болей. Кроме того, они восстанавливают нормальную ось суставов, что позволяет значительно снизить риск развития осложнений.
Обычные ортопедические стельки серийного производства при плоско-вальгусной деформации стопы не используются.
Таким образом, индивидуальные ортопедические стельки помогают правильно распределить нагрузку на стопу. Это приводит к тренировке чрезмерно расслабленных мышц и расслаблению перенапряженных, т. е. воздействует непосредственно на первопричину развития плоскостопия.
В первые дни ходить с ортопедическими стельками нужно по 2—3 часа. Это обусловлено тем, что изначально они будут вызывать дискомфорт, так как ноге требуется снова перестраиваться на правильное положение. Постепенно длительность ношения стелек увеличивают, доводя до максимально возможного. В большинстве случаев пациенты привыкают к ним и могут без проблем находиться в них в течение всего дня через 2 недели.
При деформации, снашивании стелек их следует заменить новыми. Для этого снова потребуется обратиться к ортопеду, который снимет индивидуальные замеры и передаст их на производство со своими комментариями.
Медикаментозная терапия
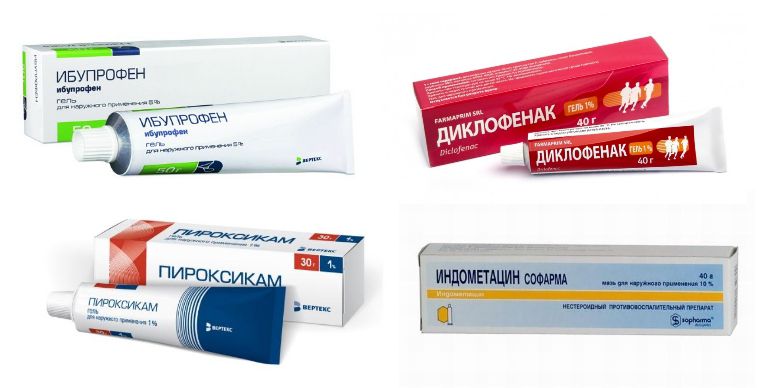
Медикаментозная терапия при отсутствии осложнений плоско-вальгусной деформации стопы носит симптоматический характер. Другими словами она направлена на уменьшение выраженности болей. С этой целью пациентам рекомендуют эпизодическим использовать препараты группы НПВС в виде средств для внутреннего применения или мазей, гелей, кремов. Они помогут быстро купировать боль и улучшить самочувствие.
Также медикаментозная терапия назначается при возникновении нежелательных последствий плоско-вальгусной стопы. Она может заключаться в назначении:
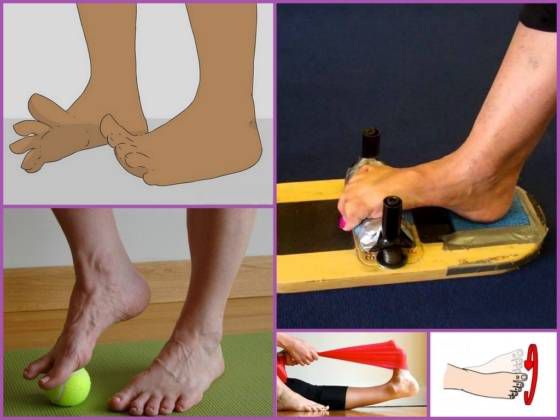
Лечебная физкультура является неотъемлемым компонентом лечения плоско-вальгусной деформации стоп. Она направлена на укрепление задней и передней большеберцовых мышц, перонеальной группы мышц и икроножных.
Для каждого пациента комплекс необходимых упражнений подбирается индивидуально с учетом степени патологических изменений, возраста и других факторов. Как правило, назначаются упражнения следующего характера:
Очень хорошо на состояние стоп влияет плавание. Поэтому при наличии у больного возможности ему рекомендуется как минимум 2—3 раза в неделю посещать бассейн.
Но ЛФК нужно заниматься систематически. Поэтому занятия должны проводиться ежедневно в комфортной обстановке без спешки. Не лишним будет в любое удобное время, например, при работе за компьютером разуться и покатать стопой мячик. Это поможет снять напряжение со стоп и улучшить самочувствие.
Физиотерапия
Для повышения эффективности консервативного лечения плоско-вальгусной стопы назначаются курсы физиотерапевтических процедур. Они показаны при 2 и выше степени деформации стопы и помогают не только уменьшить выраженность проявлений заболевания, но и производят лечебный эффект.
При плоско-вальгусной деформации стопы показано проведения процедур, оказывающих противовоспалительное, обезболивающее, противоотечное действие. Но приступать к их проведению можно только при отсутствии острого воспалительного процесса. Как правило, назначаются:
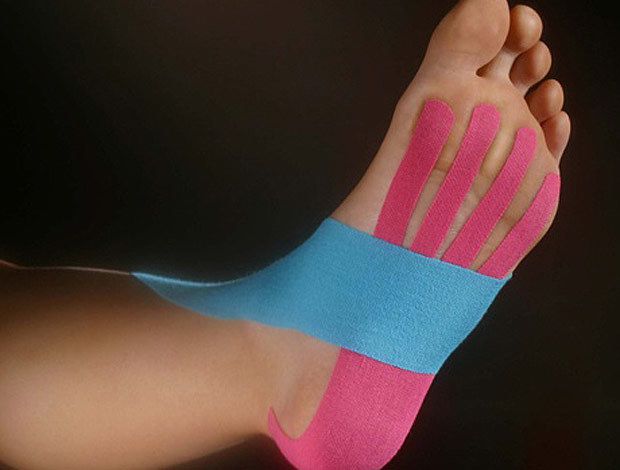
Кинезиотейпирование
Кинезиотейпирование – новый метод лечение ортопедических нарушений и последствий травм в медицине, подразумевающий приклеивание на кожу специальных эластичных лент. Они помогают разгрузить нужные мышцы и поддержать другие, а также правильно распределить нагрузку на опорные точки стопы. Но чтобы тейпирование работало, врач, накладывающий ленты (тейпы), должен хорошо разбираться в методики и анатомии.
Тейпы изготавливаются из гипоаллергенных материалов и накладываются в среднем на 5 дней. С ними можно надевать любую обувь, заниматься спортом, ходить в душ и т. д. Они никоим образом не мешают и практически не ощущаются на теле. При этом материал тейпов дышит, что устраняет риск развития кожных заболеваний.
Лечебный массаж
Массаж при плоско-вальгусной деформации стопы направлен на нормализацию тонуса мышц нижних конечностей, разработку суставов и улучшение трофики за счет активизации кровообращения. Таким образом, во время сеанса лечебного массажа врач уделит внимание не только стопам и подошвенным мышцам, но и мышцам голени, а также бедра.
Как правило, рекомендуется 4 раза в год проходить курс лечебного массажа, состоящий из 15—20 сеансов. Благодаря им наблюдается заметное улучшение состояния больных, устранение наиболее беспокоящих симптомов плоско-вальгусной деформации стопы или как минимум уменьшение их интенсивности.
Дополнительным бонусом станет приобретение специального массажного коврика. Сегодня существует множество моделей, среди которых можно подобрать подходящую и для взрослого, и для ребенка. Такие коврики отличаются наличием разных по форме выпуклостей. Поэтому ходьба босиком по ним способствует тренировке мышц стопы и активизации кровообращения. Это положительно сказывается на состоянии стоп и повышает эффективность консервативного лечения плоско-вальгусной деформации.
Таким образом, плоско-вальгусная деформация стопы является распространенным ортопедическим заболеванием. Оно способно существенно снизить качество жизни человека и привести к развитию тяжелых осложнений. Поэтому важно как можно раньше диагностировать отклонение от нормы и пройти комплексное лечение. Но если плоско-вальгусная стопа диагностируется уже во взрослом возрасте, консервативная терапия поможет только предотвратить прогрессирование деформации. Тем не менее при начальных формах заболевания этого полностью достаточно для восстановления нормального качества жизни и сохранения возможности вести активный образ жизни. В остальных случаях, а также при неэффективности консервативного лечения восстановить правильную анатомию стопы можно хирургическим путем.