что такое акне у ребенка
Акне новорожденных. Нет причин для паники
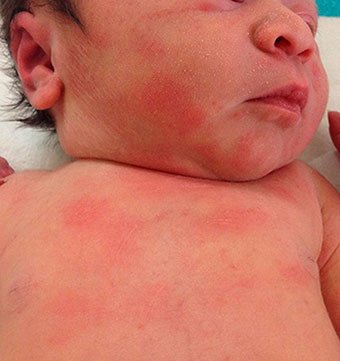
На нежной младенческой коже – прыщики! Ужас и кошмар неопытных родителей. И начинаются терзания мамы – плохой уход, несоблюдение гигиены, симптомы ужасных болезней.
Не надо ничего придумывать, напрасно терзаться и паниковать.
Акне новорожденных – дело житейское.
Причин появления этих мелких высыпаний несколько:
И только иногда акне у новорожденных возникает из-за нарушения гигиены.
Как определить, что высыпания – именно акне новорожденных?
По внешнему виду – это крошечные красные бугорки, чаще на лице, но встречаются на грудке или спинке. Они бывают иногда довольно грубыми, жесткие, кожа кажется шершавой на ощупь. Но беспокойства не причиняет. Ребенок разве что во время плача может растревожить проблемные участки руками – но это как с акне, так и без него.
У новорожденных акне исчезает без всякого вмешательства за несколько недель. А вот если и по истечение месяца ситуация не меняется, или даже ухудшается – немедленно покажите ребенка детскому дерматологу. Акне новорожденных можно спутать с другими видами высыпаний.
Как же избавиться от акне новорожденных?
Наберитесь терпения. Никакого специального лечения не требуется. Просто следуйте самым простым советам по уходу за нежной младенческой кожей.
1. Ни в коем случае не трите, не давите и не выкалывайте прыщики.
2. Промывайте теплой водой места высыпания пару раз в день. Только не нужно тереть кожу – старайтесь ее легонько «промакивать».
3. Не используйте ни лосьонов, ни мыла на местах высыпания акне – даже детских, гипоаллергенных и других суперсредств нужно избегать.
Помните, что акне новорожденных — это, в первую очередь, косметическая проблема, вреда ребенку эти высыпания не нанесут.
И еще один важный совет молодым кормящим мамам. Избегайте беспокойств, волнений во время кормления грудью, старайтесь правильно питаться – часто именно вырабатываемые во время стрессов гормоны через молоко и провоцирует появление у младенца акне.
Сыпи у младенцев
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
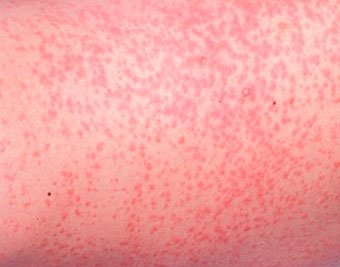
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
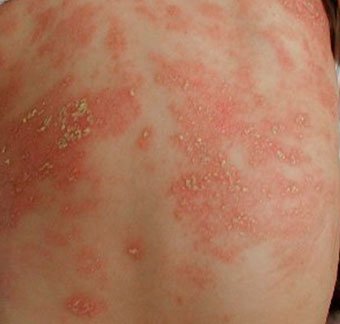
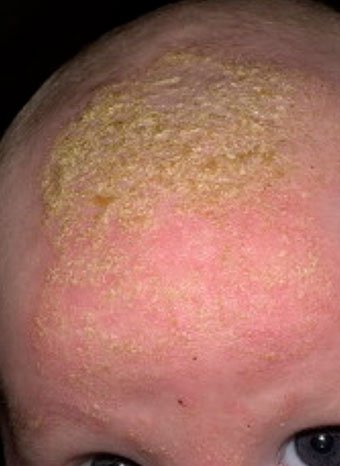
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с — недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Угри у ребенка
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Угревая сыпь или Acne vulgaris по своему медицинскому названию определяется как воспаление сальных желез. Чаще всего это происходит в период полового созревания, в результате гормональной активности. Помимо боли и дискомфорта, прыщи у мальчиков и девочек чреваты социальной изоляцией, постоянной необходимостью скрывать повреждения, низкой самооценкой, а в некоторых случаях даже развитием тревоги и депрессии. Вот почему так важно понять, что такое акне, и каковы наиболее эффективные способы их лечения.
Немного статистики
Угри возникают вследствие чрезмерной активности сальных желез в коже, которая вызвана естественным повышением синтеза гормонов в подростковом возрасте. Чаще всего они появляются в области лица, спины и груди.
Около 70-80% подростков страдают от данной проблемы с разной степенью тяжести. Несмотря на то, что угри считаются заболеванием подростков, они также появляются у детей младшего возраста или у взрослых в качестве реакции на гормональные изменения.
Классификация акне
При классификации по возрастной группе существует в основном два типа угрей:
У новорожденных и детей младшего возраста. Мнение, что акне поражает только подростков и взрослых ошибочно. Младенцы, дети дошкольного и раннего школьного возраста пусть и не часто, но также страдают от угрей. Новорожденных сталкиваются с этой проблемой, потому что их матери передают гормоны им незадолго до рождения. Угри также возникают, когда стресс родов заставляет организм ребенка выделять эти гормоны.
Подростки и взрослые люди. Угри поражают 80% людей в возрасте от 11 до 30 лет. Обычно возникают в период пубертатных изменений гормонального уровня. Повышенная выработка половых гормонов во время полового созревания делает сальные железы более активными.
Таблица – Классификация детских акне по возрасту
| Форма | Возраст ребенка | ||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Форма | Возраст возникновения |
| Неонатальные акне | С рождения до 6 нед |
| Инфантильные акне (акне раннего детского возраста) | от 6 нед до 1 года |
| Акне среднего детского возраста | 1-7 лет |
| Предадолесцентные акне | 7-12 лет (или до менархе у девочек) |
Лечение
Ведение детей с акне осложняется тем, что большинство клинических исследований дерматологических препаратов проводятся с участием пациентов 12 лет и старше. Как следствие, ощущается недостаток данных о безопасности и эффективности применения препаратов для лечения акне у детей.
Выбор тактики лечения определяется преобладающими элементами и степенью тяжести акне (табл. 2, 3). Рубцы могут сформироваться после разрешения воспалительных элементов, сохраняются длительно и сложно поддаются коррекции.
Подробное обсуждение терапии подростковых (адолесцентных) акне не входит в задачи данной публикации и освещается в статьях по подростковым и взрослым акне и в соответствующих клинических руководствах [5, 7].
Таблица 2. Препараты для стартовой терапии акне в зависимости от их формы и тяжести [7]
| Сила рекомендаций | Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезно-пустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Высокая | – | ФК адаполен + бензоилпероксид или ФК бензоилпероксид + клиндамицин | Изотретиноин | Изотретиноин |
| Средняя | Топические ретиноиды | Азелаиновая кислота или бензоилпероксид или топические ретиноиды или ФК топический клиндамицин + третиноин* или системный антибиотик + адаполен | Системный антибиотик + адаполен или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид | Системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид |
| Низкая | Азелаиновая кислота или бензоилпероксид | Цинк перорально или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид или системный антибиотик + бензоилпероксид или системный антибиотик + ФК топический эритромицин + изотретиноин* или системный антибиотик+ ФК топический эритромицин + третиноин* Синий свет | Системный антибиотик + бензоилпероксид | Системный антибиотик + адаполен или системный антибиотик + бензоилпероксид |
* В РФ недоступно.
Примечание. ФК – фиксированная комбинация.
Таблица 3. Препараты для поддерживающей терапии акне в зависимости от их формы и тяжести [7]
| Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезнопустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Топические ретиноиды или азелаиновая кислота или бензоилпероксид | Азелаиновая кислота или бензоилпероксид | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды |
Неонатальные акне
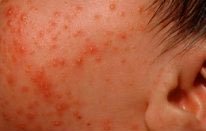
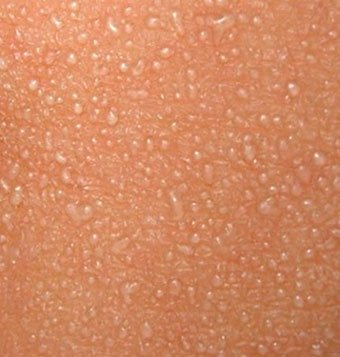
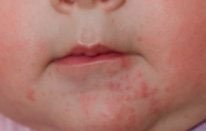
Частота этой разновидности акне может достигать 20%, особенно если диагноз устанавливался по наличию только комедонов [8]. Неонатальные акне возникают с первых дней жизни приблизительно до 4 нед, чаще у мальчиков [9]. Как правило, они представлены множественными закрытыми комедонами на лбу, щеках и носу (рис. 1). В редких случаях возможно вовлечение груди и спины вплоть до зоны крестца и промежности [10]. Намного реже наблюдаются открытые комедоны, воспаленные папулы и пустулы [11].

Патогенез неонатальных акне по сей день остается не полностью ясным. Данные о семейном анамнезе неонатальных акне, возможно, свидетельствуют о роли наследственности [10]. Предполагается влияние повышенной секреции себума физиологически увеличенными сальными железами, трансплацентарное влияние андрогенов матери [10] или новорожденного, колонизация сальных желез дрожжеподобными грибами рода Malasezzia [12, 13]. В стимуляции сальных желез при неонатальных акне участвуют как материнские андрогены, так и андрогены ребенка. Часто имеется возрастная гиперплазия сальных желез и гиперсекреция себума, обычно это проходит к возрасту 6 мес. Надпочечники новорожденных примерно с 6 мес до 1 года вырабатывают большое количество дегидроэпиандростерона, который стимулирует сальные железы. Затем уровень дегидроэпиандростерона снижается в результате возрастной инволюции надпочечников [3, 10, 12]. У мальчиков андрогены яичек обеспечивают дополнительную стимуляцию сальных желез, что может объяснять, почему неонатальные акне чаще встречаются у мальчиков [8, 10].
Дифференциальный диагноз включает бактериальный фолликулит, простой герпес, ветряную оспу, двусторонний комедональный невус, акнеподобные высыпания на фоне использования масляных кремов или приема матерью лекарств (препаратов лития, гидантоина, стероидных гормонов), вторичный сифилис, токсическую эритему новорожденных [10, 11].
Неонатальные акне необходимо отличать от других доброкачественных пустулезных состояний периода новорожденности (транзиторного пустулезного неонатального меланоза, цефалического пустулеза, милиа). Взаимоотношение между неонатальными акне и цефалическим пустулезом остается неясным. Некоторые авторы рассматривают их как два разных состояния [14], тогда как другие считают разными формами одного состояния [12] или выделяют только цефалический пустулез [15]. Предполагается, что неонатальные акне обусловлены влиянием андрогенов на сальные железы, тогда как цефалический пустулез – следствие колонизации дрожжеподобными грибами рода Malazessia 17. Оба состояния являются доброкачественными и спонтанно разрешающимися.
Необходимо подчеркнуть, что в абсолютном большинстве случаев неонатальные акне имеют легкое течение, не связаны с какой-то общей патологией, не беспокоят ребенка и не требуют лечения. Только в случае длительно протекающих резистентных акне у детей младше 7 лет следует оценить наличие признаков вирилизации, преждевременного полового развития, аномального роста, которые могут указывать на развитие общих заболеваний (эндокринных патологий, опухолей, заболеваний яичек или яичников), и рассмотреть необходимость направления к детскому эндокринологу [4]. Крайне редко причиной может быть вирилизирующая лютеома у матери во время беременности, дефицит 21-гидроксилазы, гиперплазия коры надпочечников [10].
Кожу необходимо ежедневно очищать мягкими средствами. Следует избегать нанесения масел, лосьонов. В большинстве случаев высыпания разрешаются к 4 мес жизни самостоятельно. В некоторых случаях распространенных высыпаний возможно использование кетоконазола в форме 2% крема 2 раза в день, 1% гидрокортизонового крема 1 раз в день для ускорения разрешения высыпаний [15]. При воспалительных элементах возможно использование раствора эритромицина, а также бензоилпероксида в форме 2,5% геля (эти препараты имеют возрастные ограничения) [10, 11].
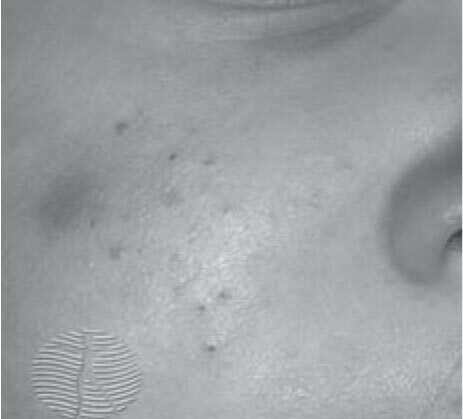
Инфантильные акне (акне раннего детского возраста)
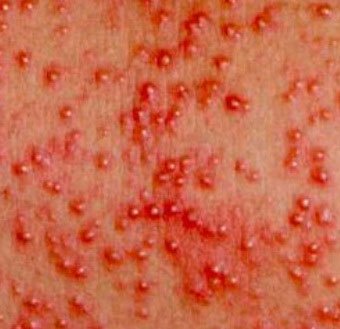
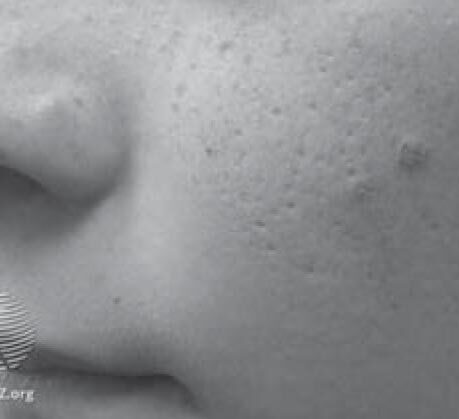
Эти акне имеют похожие проявления. При этой форме могут формироваться глубокие инфильтрированные элементы и кисты (рис. 2), в тяжелых случаях – рубцы (рис. 3). Инфантильные акне возникают позже, после 6 нед жизни, сохраняются, как правило, до 1 года, редко несколько дольше [11].
Патогенез, как и в случае неонатальных акне, остается не до конца понятным: так же предполагается влияние гиперплазии сальных желез и их стимуляции андрогенами [15]. Инфантильные акне тоже преобладают у мальчиков [8, 10]. Проявляются они комедонами, реже воспалительными папулами, пустулами или узлами. В случае тяжелых, плохо поддающихся терапии инфантильных акне необходимо исключить гиперандрогенные состояния: врожденную гиперплазию коры надпочечников, дефицит 21-гидроксилазы, преждевременное половое созревание, опухоли яичек или надпочечников, синдром Кушинга, применение некоторых лекарств (имеются описания развития акне вследствие использования кремов с тестостероном) [15]. У таких детей необходимо оценить прибавку роста и веса, мышечную массу, наличие признаков преждевременного созревания (размеры яичек, клитора, созревание молочных желез, гирсутизм, лобковое оволосение) [4, 19]. При подозрении на эндокринные нарушения показано направление к педиатру или детскому эндокринологу, оценка костного возраста, исследование уровня фолликулостимулирующего гормона, лютеинизирующего гормона, тестостерона и сульфата дегидроэпиандростерона [4, 6]. При отсутствии изменений этих показателей дальнейшее обследование, как правило, не требуется.
Инфантильные акне также следует отличать от других состояний: акне, возникающих при нанесении комедоногенной косметики (жирных кремов, лосьонов, масел), стероидных акне (возникающих при использовании топических, ингаляционных или пероральных кортикостероидов), периорального дерматита. Имеются данные о том, что наличие инфантильных акне может быть предиктором развития тяжелых вариантов адолесцентных акне [10].
Инфантильные акне обычно требуют лечения, поскольку могут сохраняться длительно и иногда приводят к формированию рубцов, в отличие от акне новорожденных и цефалического пустулеза. Из-за отсутствия рандомизированных исследований методов лечения угревой болезни у детей терапевтический подход основан на данных, полученных у подростков и взрослых, и клиническом опыте. Все препараты для лечения угревой сыпи в этой возрастной группе используются off label. В случаях слабо выраженного или умеренного воспаления возможно применение 2,5% бензоилпероксида, топических ретиноидов и антибиотиков (детям младше 8 лет нельзя назначать тетрациклины). В связи с раздражающим и сушащим действием, а также возможностью развития контактных аллергических реакций при назначении средств для лечения акне следует инструктировать родителей о необходимости протестировать их на ограниченных участках кожи до начала применения. Лечение наружными средствами начинают с нанесения через день или реже, в дальнейшем постепенно переходят на ежедневное использование. Сложности возникают в случае глубоких воспалительных элементов и кист. В таких ситуациях лечение может быть длительным. Возможно внутриочаговое введение триамцинолона ацетонида в низкой концентрации (2,5 мг/мл) [10]. При тяжелых акне возможно использование системных антибиотиков группы макролидов, комбинации триметоприма с сульфаметаксозолом. Если ответа на терапию нет и течение заболевания может привести к формированию рубцов, рассматривают возможность назначения системного изотретиноина в тех же дозах, что и у взрослых (0,5 мг/кг в течение 4-5 мес) [4, 15, 20, 21]. Большинство случаев инфантильных акне разрешается самопроизвольно и не связано с эндокринной патологией.
Акне среднего детского возраста
Эти акне обычно локализованы на коже лица, представлены сочетанием комедонов и воспалительных элементов. Для возраста 1-7 лет не характерен высокий уровень надпочечниковых или гонадных андрогенов, и акне у детей этой возрастной группы встречаются редко. Во всех случаях возникновения акне у детей в возрасте 1-7 лет необходимо исключение гиперандрогении. Показано обследование у детского эндокринолога, направленное на выявление патологии надпочечников или яичек, в том числе выявление андрогенсекретирующих опухолей, врожденной гиперплазии коры надпочечников, преждевременного полового созревания [22], синдрома Кушинга [4]. Обследование должно включать оценку темпов роста, костного возраста, исследование уровня общего и свободного тестостерона, дегидроэпиандростерона, сульфата дегидроэпиандростерона, фолликулостимулирующего и лютеинизирующего гормонов, пролактина и 17-гидроксипрогестерона [23].
Необходимо дифференцировать акне среднего детского возраста и фолликулярный кератоз (keratosis pilaris), милиа, эпидермальные кератиновые кисты, контагиозный моллюск, периоральный дерматит, ангиофибромы.
Ведение пациентов с акне среднего детского возраста должно быть сфокусировано в первую очередь на выявлении эндокринной патологии. Лечение проводится по тем же принципам, что и лечение подростковых акне (за исключением антибиотиков тетрациклинового ряда) [4, 6, 23].
Предадолесцентные акне
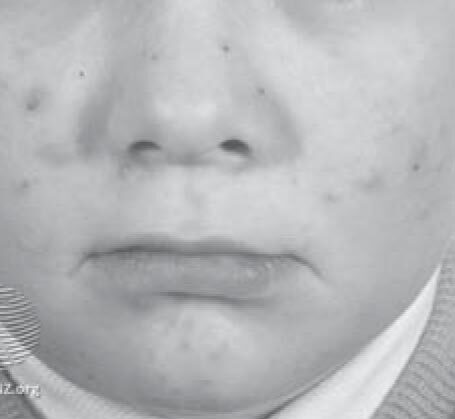
Это нередкое состояние, развитие которого связано с нормальным созреванием яичек и яичников. Возникновение предадолесцентных акне наблюдается у девочек до 11 лет, у мальчиков до 12 лет [1, 24]. Характеризуется преобладанием комедонов на лбу и в центральной зоне лица (так называемой Т-зоне) с относительно небольшими воспалительными проявлениями (см. рис. 4). Комедоны часто могут появляться и на коже ушных раковин [4, 6, 22].
В ходе дифференциальной диагностики предадолесцентных акне исключают те же состояния, что и при диагностике акне среднего детского возраста. Какое-либо специальное обследование обычно не требуется, за исключением случаев, сопровождающихся клиническими признаками гиперандрогении, когда необходимо исключать синдром поликистозных яичников и другие эндокринологические заболевания, сопровождающиеся необычно тяжелым и рефрактерным течением акне. Избыток андрогенов может отмечаться при врожденной гиперплазии коры надпочечников, синдроме Иценко-Кушинга, дефиците 21-гидроксилазы и при редких андрогенсекретирующих опухолях [4].
Лечение предадолесцентных акне проводится по тем же принципам, что и в старших возрастных группах. Необходимо предупреждать пациентов и их родителей, что результаты лечения акне в этом возрасте не всегда соответствуют ожиданиям, поскольку данное состояние кожи является закономерной особенностью периода полового созревания. В большинстве случаев лечение длительное с переходом на поддерживающую терапию. При среднетяжелых и комедональных формах используются топические ретиноиды и антибиотики, бензоилпероксид. При тяжелых формах, особенно с риском формирования рубцов, необходимо применять системные антибиотики и изотретиноин. В случаях синдрома поликистозных яичников у девочек может потребоваться использование оральных контрацептивов, содержащих антиандрогены, такие как ципротерона ацетат, прогестины с антиандрогенной активностью, или спиронолактона (оральные контрацептивы с антиандрогенной активностью являются препаратами выбора для лечения акне у взрослых женщин) [4, 6].
Заключение
Акне – патология, встречающаяся не только у подростков, но и у детей практически всех возрастов. В большинстве случаев детские акне являются изолированным заболеванием кожи. Тем не менее необходимо помнить, что в случаях длительного и резистентного к терапии течения и во всех случаях акне у детей среднего возраста (1-7 лет) они могут быть признаком патологии эндокринной системы, поэтому необходимо своевременно направить пациента к детскому эндокринологу.
Во многих случаях местное лечение акне препаратами умеренной активности достаточно эффективно. Кожа ребенка может быть более чувствительна к наружной терапии, и терапевтические режимы должны быть соответствующим образом скорректированы. Не следует использовать в лечении детей младше 8 лет тетрациклиновые антибиотики. Важна профилактика образования рубцов в тяжелых случаях, агрессивное лечение безопасно применяется во всех возрастных группах. В случаях акне, резистентных к терапии 1-й линии, особенно при формах с риском формирования рубцов, необходима консультация дерматолога для проведения более активного лечения.
- что такое ппс в образовании
- в каком году в ссср образовалась единая государственная система делопроизводства егсд